Гепаторенальный синдром — вторичная патология почек, сопровождающая тяжелое поражение печеночной паренхимы. Характеризуется функциональной почечной недостаточностью чаще без органических повреждений. Редко находят тромбоз мелких сосудов, отложения фибрина в капиллярах и клубочках почек, повреждение канальцев.
Распространенность
Гепаторенальный синдром при циррозе печени возникает в 8–10% случаев. Признаки указывают на прогрессирующее течение болезни печени. Считаются негативным подтверждением плохого прогноза для жизни пациента. В зависимости от типа поражения почек летальный исход наступает в срок от двух недель до полугода.
При наличии признаков портальной гипертензии у больного циррозом печени в первый год у 20% пациентов развивается гепаторенальный синдром, если патология держится 5 лет — в 40% случаев. Чаще поражение касается людей возрастом от 40 до 80 лет. Различий в зависимости от пола не установлено.
Чем вызван синдром?
Конкретная причина гепаторенального синдрома (ГРС) неизвестна.
Выделены отдельные факторы, которые имеют место при заболевании печени: спастическое сокращение капилляров почек нарушает кровоток и вызывает недостаток кислорода в тканях (гипоксию), непосредственное воздействие на почечную ткань токсических веществ и необезвреженных шлаков крови, измененный метаболизм арахидоновой кислоты, приводящий к нарушению соотношения тромбоксана и простагландинов.
В детском возрасте главная причина синдрома (в половине случаев) — вирусный гепатит с печеночной недостаточностью. Кроме того, патология может осложнить:
- последствия артезии желчных путей в виде хронического гепатита;
- болезнь Вильсона-Коновалова;
- гепатит аутоиммунного типа;
- злокачественную опухоль печени;
- длительное лечение Парацетамолом.
У взрослых, кроме цирроза печени, ГРС может развиться при бактериальном перитоните (по статистике в 25% случаев), после удаления значительного объема асцитической жидкости (лапароцентез) без компенсаторного введения Альбумина (в 15% случаев), кровотечении из расширенных варикозных вен желудка и пищевода (10%).
Какие изменения в организме вызывают синдром?
Основа нарушений при гепаторенальном синдроме связана с падением почечного кровотока из-за сужения артерий почек и значительного расширения других сосудов брюшной полости. Механизм патологических нарушений функции почек (патогенез) связан с задержкой натрия, сниженным выделением молекул воды, замедлением фильтрации в клубочках, падением пропускной способности почек.
Роль гормонов и электролитов, спастического сокращения сосудов хорошо изучена в патогенезе гипертонии
При компенсированном циррозе печени развивается гипертензия в системе портальной вены и расширяются артериальные сосуды. Этот эффект сопровождается задержкой натрия. Важно, что на начальной стадии не происходит существенного влияния в натрий сохраняющих системах, остается в пределах нормы содержание в крови норадреналина, ренина и альдостерона.
Когда степень задержки натрия становится крайне высокой, в механизм подключаются повышение выработки ренина, рост концентрации в плазме крови альдостерона и норадреналина. Пациенты с асцитом (накоплением в брюшной полости жидкости) получают диету со сниженным содержанием соли, но почки при этом не способны выделить с мочой даже малое количество натрия.
На функцию ренин-ангиотензин-альдостероновой системы влияют нарушения в работе сердца и сосудистого тонуса: расширение артериальных капилляров (вазодилатация), падение возврата к сердцу венозной крови, снижение сердечного выброса. Эти физиологические механизмы активизируют симпатическую нервную систему и все гормональные факторы, поддерживающие работу миокарда.
Главным ферментом, обеспечивающим преобразование слабо активного ангиотензина I в активные формы, является ангиотензин-превращающий фермент (АПФ). Он постоянно присутствует в крови, поддерживает гемодинамику. Ферменты-помощники (эндопероксида, химаза, катепсин G) в меньшей степени замешаны в патогенезе нарушений. Они действуют на уровне тканей.
Под воздействием активированного ангиотензина происходит значительный спазм приносящей почечной артериолы, падает давление внутри клубочка, уменьшается фильтрации в нефроне. В итоге снижается реабсорбция натрия в ближайшем к клубочку отделе нефрона. Накопление натрия происходит в отдаленных канальцах.
В норме это приводит к торможению выделения ренина для восстановления скорости фильтрации. При гепаторенальном синдроме механизм не срабатывает. Функционирование системы зависит от реакции альдостерона (гормона надпочечников). Он регулирует объем внеклеточной жидкости, концентрацию калия в крови. На натрий влияет косвенным путем.
Синтез простагландинов зависит от метаболизма арахидоновой кислоты
Пропускная возможность почек в значительной степени связана с уровнем простагландинов. Это сосудорасширяющие вещества, способные противодействовать суживающему эффекту. У больных с ГРС снижен синтез простагландина Е2, калликреина, 6-кето-простагландина. Обнаружено повышение синтеза сосудосуживающих веществ: эндотелина-1, аденозина, лейкотриена Е4, C4 и D4, тромбоксана А2.
Механизм вазодилатации сосудов брюшной полости при тяжелом поражении печени вызывается ростом выделения глюкагона. Его содержание повышено при циррозе, способствует снижению чувствительности артериол мезентериальных сосудов к ангиотензину, катехоламинам. Это приводит к потере тонуса и расширению.
Гепаторенальный синдром вызывается нарушением баланса между веществами сосудорасширяющего и сосудосуживающего типа.
Синдром развивается у пациентов с тяжелым поражением печени, поэтому основными симптомами являются признаки активного процесса и декомпенсации:
Синдром гепатомегалии
- желтушность слизистых оболочек и кожи;
- мучительный зуд и высыпания на коже;
- ярко-розовые ладони;
- изменение формы конечных фаланг пальцев рук и ногтей («барабанные палочки» и «часовые стекла»);
- сосудистые «звездочки» на лице, груди, спине;
- ксантелазмы на веках;
- значительно увеличенный живот за счет пропотевания жидкости в брюшную полость с расширением поверхностных вен;
- отеки на ногах и руках, пастозность лица;
- поражение головного мозга (энцефалопатия) с бессонницей ночью и сонливостью в дневное время, нарушением психики, настроения;
- кровотечения из желудочно-кишечного тракта, проявляющиеся черным жидким стулом или рвотой с кровью;
- возможна пупочная грыжа;
- у мужчин бывает увеличение молочных желез (гинекомастия);
- мало выделяется мочи — за сутки не более 500 мл.
Асцит вызывает расширение подкожных вен на животе
Пальпаторно определяется значительно увеличенные печень и селезенка.
По клиническому течению выделяют 2 типа ГРС. I тип — развивается у больных с острой печеночной недостаточностью при отравлениях, алкогольном циррозе, у 25% пациентов со спонтанным перитонитом бактериального происхождения, у каждого десятого при возникновении желудочно-кишечного кровотечения, после лапароцентеза, при необходимости оперативного вмешательства.
Имеет значение перенесенное на фоне цирроза острое инфекционное заболевание. Иногда встречаются случаи, когда причину установить не представляется возможным. Для формирования почечной недостаточности достаточен срок 2 недели. Отличительные критерии:
- содержание креатинина в сыворотке крови выше 221 мкмоль/л; повышен показатель остаточного азота;
- скорость клубочковой фильтрации в почках снижена на 50% от нормальной до уровня ниже 20 мл/мин.;
- возможны электролитные изменения особенно снижение натрия (гипонатриемия).
Прогноз состояния неблагоприятный. Установлено, что при отсутствии лечения летальный исход наступает в течение двух недель–месяца. II тип — обычно сопутствует патологии печени с менее тяжелыми проявлениями. Почечная недостаточность формируется медленно, но прогрессивно. При этом показатель креатинина в сыворотке не достигает такого уровня, как при I типе.
Особенность течения — выраженный асцит и отеки при незначительной или совершенно отсутствующей реакции на введение мочегонных препаратов (рефрактерный асцит). Без лечения срок выживания пациента — не более 6 месяцев.
Как проводится диагностика?
Алгоритм диагностики складывается из последовательного выполнения двух этапов. Первоначально необходимо выявить снижение клубочковой фильтрации почек. Для этого используют исследование показателей биохимии крови: содержание азотистых веществ мочевины, остаточного азота, креатинина (признаки азотемии), снижение натрия и белка.
В моче также отсутствует или резко снижен натрий. Измерение суточного диуреза показывает олигурию до полной анурии (сокращение или прекращение выделения мочи). Второй этап заключается в дифференциальной диагностике печеночно-почечного синдрома с другими заболеваниями и причинами почечной недостаточности.
Необходимо учитывать, что у пациентов с патологией печени снижается синтез мочевины и креатинина, поэтому в анализах даже при начальной стадии почечной недостаточности эти показатели могут показывать норму.
Дифференциальная диагностика
Для постановки диагноза нужно исключить:
- последствия шока и патологических потерь жидкости (кровотечение, рвота, понос);
- проявление бактериальной инфекции;
- нефротоксичность применяемых в терапии лекарств;
- реакцию в виде улучшения почечной функции и снижения креатинина на прекращение применения мочегонных, проведение водной нагрузочной пробы;
- все причины, сопровождающиеся выделением белка и эритроцитов с мочой (при гепаторенальном синдроме этого не происходит);
- возможные механические препятствия для мочевыделения при заболеваниях паренхимы почек, мочеточников, мочевого пузыря.
УЗИ почек выявляет как сосудистые нарушения, так и воспалительные процессы, тени конкрементов
Почечную недостаточность могут вызвать лекарственные препараты. Она именуется «ятрогенной», значительно лучше лечится. Подобное воздействие наступает под влиянием бесконтрольного приема диуретиков, лактулозы, нестероидных противовоспалительных средств, Циклоспорина, антибиотиков аминогликозидов и Демеклоциклина.
Препараты действуют на почки путем значительного снижения выработки простагландинов, уменьшения скорости клубочковой фильтрации. При алкоголизме у пациента с циррозом печени в почках откладываются иммуноглобулины типа А, в моче определяется b2-микроглобилины.
Для проверки почечного кровотока используют метод дуплексного допплеровского ультразвукового исследования. С его помощью оценивается сопротивление артериального русла.
Если при циррозе без асцита и выделения азотистых шлаков в кровь показатель повышается, то следует думать о высоком риске формирования гепаторенального синдрома.
Рост сосудистого сопротивления при выявленном ГРС расценивается как неблагоприятный признак.
Важные критерии в диагностике
Критерии диагностики сочетают главные и косвенные признаки, которые следует учитывать.
Основные (главные) признаки: наличие у пациента хронической патологии печени, осложненной асцитом, низкий показатель клубочковой фильтрации — общий уровень креатинина в крови 1,5 мг/% и более, клиренс за сутки менее 4 мл/мин., белок в суточной моче менее 500 мг, отсутствие положительной реакции на восстановление объема циркулирующей плазмы.
Дополнительные (косвенные) признаки: суточный диурез меньше 1 л, в моче концентрация натрия до 10 ммоль/л, превышение осмолярности мочи над плазмой крови, в сыворотке содержание натрия меньше 13 ммоль/л. При прогрессировании патологии уровень креатинина и мочевины в крови нарастает. Концентрация натрия не превышает 120 ммоль/л.
В анализе мочи не выявляется значительных изменений, кроме низкого уровня натрия. В почках возможно развитие острого канальцевого некроза. Асцит не поддается терапии мочегонными средствами. При коматозном состоянии больного падает артериальное давление и диурез. Длительность терминальной стадии от нескольких дней до месяца и более.
Ацетат терлипрессина является антагонистом вазопрессина
Возможности лечения
Исследования показывают, что на выживаемость пациентов с печеночно-почечным синдромом влияет в основном прогрессирующая печеночная недостаточность. Терапия, направленная на улучшение функции почек практически безрезультатна, не оказывает существенного влияния на течение болезни.
В питании пациентов резко ограничивают количество соли. На фоне печеночной энцефалопатии пациента переводят на сниженное содержание белка. Рацион и диету рассчитывают, как для больных с циррозом и отеками.
В консервативном лечении применяют разные схемы:
- внутривенное капельное введение в течение 8–12 часов Терлипрессина с Альбумином, длительность курса определяется врачом;
- назначение внутрь таблеток Мидодрина три раза в день с постепенным увеличением дозировки, Октреотида в сочетании с внутривенным вливанием Альбумина;
- внутривенно капельно вводят норэпинефрин с Альбумином курсом в 5 дней.
В этих схемах используются вещества, расширяющие сосуды почек, но их следует одновременно использовать с белковыми препаратами.
Кроме того, по индивидуальным показаниям назначают: Ацетилцистеин — антиоксидантный препарат, используется курсом в 5 дней при передозировке Парацетамола, Допамин — действует через стимуляцию рецепторного аппарата гладкой мускулатуры сосудов.
Применяется только внутривенно, улучшает кровообращение в почках
Трансплантация печени — не всем пациентам приносит облегчение. В 35% случаев приходится проводить почечный гемодиализ (для сравнения — пациентам без гепаторенального синдрома после трансплантации гемодиализ необходим только в 5% случаев). После операции обязательное использование циклоспоринов.
На втором месяце после трансплантации функция почек улучшается, но не приходит к норме. Этот умеренный показатель наблюдается и у больных без ГРС. Происходит постепенное исчезновение всех гормональных нарушений, восстанавливается количество натрия в моче и крови, выделение воды.
Прогноз
Выживаемость пациентов, получающих Терлипрессин с Альбумином, в течение месяца 87%. При лечении одним препаратом без белкового заменителя — 13%.
При проведении операции трансплантации печени удается достигнуть 50% десятилетней выживаемости больных с гепаторенальным синдромом.
Поэтому в лечении главным считается подготовка пациента к трансплантации, продление жизни до момента радикальной замены печени.
Статистика результатов трансплантации печени показывает, что трехлетней выживаемости достигают 70–80% пациентов без ГРС и 60% — с гепаторенальным синдромом. Пациенты с гепаторенальными нарушениями длительнее наблюдаются после операции трансплантации в отделении интенсивной терапии. Они отличаются большей склонностью к осложнениям.
Проблемы профилактики
При лечении пациентов с циррозом печени для предупреждения гепаторенального синдрома специалисты рекомендуют использовать сочетание Цефотаксима и переливания Альбумина. Особенно они показаны при угрозе ГРС I типа.
Пациентам с алкогольным циррозом предлагается включать в курсы лечения Пентоксифиллин, контролировать риск бактериального воспаления. Проводя лапароцентез больным с асцитом, следует внутривенно вливать на каждый выпущенный литр 6–8 г Альбумина.Терапия цирроза печени требует осторожности в применении мочегонных, учета противопоказания нефротоксических препаратов.
Получение результатов от трансплантации печени при гепаторенальном синдроме ставит задачу лечения и продления жизни пациентов в ожидании операции. С каждым годом исследования дают новую информацию для понимания причин синдрома, поиска методов терапии.
Источник: https://vrbiz.ru/bolezni/gepatorenalnyy-sindrom
Гепаторенальный синдром – недуг печени с нарушением клубочковой фильтрации
Гепаторенальный синдром – тяжелое заболевание печени, которое влияет на состояние мочевыделительной системы. Страдает функция почек, уменьшается фильтрация в клубочках.
У пациента проявляются симптомы основного заболевания печени, это дополняется снижением уровня выделенной мочи и общими признаками недомогания. Чтобы вылечить синдром, необходимо устранить причину основной болезни.
Терапию проводит только врач, самолечение может привести к тяжелым осложнениям и гибели пациента.
Описание болезни
Синдром образуется из-за нарушений в портальной системе печени. Вены расширяются, происходит выброс форменных элементов и крови в брюшную полость. Нарушается почечный кровоток.
После изменения функции воротной вены происходит расширение других сосудов. Из них выходит кровь вместе с форменными элементами. Вследствие этого давление снижается. В качестве компенсаторного механизма повышается сосудистое сопротивление. Фильтрация внутри клубочков почек уменьшается.
Чтобы компенсировать выход крови из сосудов, артерия внутри почек сужается. С помощью этого действия часть сосудистой жидкости сохраняется, перераспределяется на центральную нервную систему. Но вследствие сужения почечных сосудов происходит нарушение в органе. Быстро образуется ренальная недостаточность, воспаление. Больше всего страдает область клубочков.
При спазме сосудов часть органа не получает достаточно питательных веществ.
На ранних стадиях воспаления печеночной ткани только у 10% пациентов образуется гепаторенальное осложнение. Чем активнее развивается болезнь, тем чаще появляется это состояние.
Вылечить его с помощью консервативных методов практически невозможно. Чаще всего назначают хирургическое лечение в виде трансплантации печени. При отсутствии основного заболевания фильтрационная функция почек быстро восстанавливается.
Причины патологии
Причины гепаторенального синдрома зависят от возраста, в котором он появился. У детей состояние образуется из-за следующих заболеваний:
- гепатит вирусной природы;
- болезнь Вильсона – мутирование генов, которое вызывает накопление меди в органах;
- нарушение проходимости в желчных путях, которое вызывает изменения обмена билирубина;
- аутоиммунные болезни – воздействие иммунных клеток на собственные ткани организма человека;
- доброкачественные и злокачественные новообразования в печени, которые сдавливают ткани органа и сосуды.
Для взрослых причинами могут стать следующие болезни:
- гепатит вирусной природы;
- цирроз – замещение паренхимы печени на соединительную ткань, которая приводит к снижению функциональности органа;
- асцит, осложняющийся бактериальной инфекцией – выход плазмы крови и форменных элементов из воротной вены в брюшную полость, размножение патогенных микроорганизмов;
- осложнения от заболевания печени, проявляющиеся варикозным расширением вен кишечника, выходом из них плазмы и форменных элементов крови;
- нарушение белкового обмена после удаления асцитической жидкости.
Врачам важно выявить причину гепаторенального синдрома и устранить ее. Если лечить только нарушение почек, состояние пациента не улучшится.
Симптомы болезни
Для компенсации гиповолемии (снижение объема жидкости в сосудах), которая образуется вследствие выхода жидкости из сосудов в брюшную полость, почки фильтруют урину в небольших объемах. Поэтому моча образуется в уменьшенной концентрации. Такое состояние называется олигурия.
Для диагностики гепаторенального синдрома применяют нагрузочный тест с жидкостью. Пациент пьет много воды, но при этом моча образуется в уменьшенных количествах. Это главный симптом заболевания, который проявляется на фоне признаков поражения печеночной ткани:
- желтушность кожных покровов;
- диспепсические явления (тошнота, рвота, запор, диарея);
- изменение цвета кала да полного обесцвечивания вследствие нарушения обмена билирубина;
- изменение нормального состояния мочи – появление пены, изменение цвета до коричневого, который часто бывает зеленым при бактериальной инфекции;
- увеличение размеров живота как следствия образования асцита (выхода жидкости из пораженных вен в брюшную полость);
- появление отеков, особенно в области нижних конечностей, вследствие сниженного оттока крови к сердцу;
- увеличение размеров печени, дальнейшая гипертрофия других органов.
Вышеперечисленные симптомы проявляются постепенно. Состояние может развиваться несколько лет. Если формируются осложнения на почки, прогрессирование гепаторенального синдромапроисходит ускоренным темпом, приводя к резкому ухудшению самочувствия пациента. С помощью консервативного лечения невозможно полностью компенсировать ренальную патологию. Поэтому смерть наступает в течение нескольких недель.
Классификация недуга
Гепаторенальный синдром делятся на два вида.
- Быстропрогрессирующая форма. Процесс развивается в течение 2 недель. Увеличивается количество креатинина и мочевины в несколько раз. Наблюдается снижение образования урины или полное ее отсутствие. Состояние неблагоприятно для пациента. Пока он ожидает донорский орган возможно наступление смерти.
- Медленно прогрессирующая форма. Мочевина повышается постепенно, не достигает критических значений. Диагноз при гепаторенальном синдроме более благоприятный, возможно консервативное лечение в течение длительного времени пока пациент ожидает донорского органа.
Диагностика проблемы
Во время гепаторенального синдрома поражается печеночная ткань, селезенка, почки, брюшная полость, вены. Происходит образование ферментов, выделяемых в печени. Нарушается минеральный и водно-солевой обмен. Поэтому диагностику проводят с использованием лабораторных и инструментальных методов исследования.
После поступления пациента в стационар врач собирает анамнез. Он основывается на жалобах пациента или его близких родственников. Терапевт узнает о перенесенных заболеваниях и нынешнем состоянии человека.
После сбора анамнеза врач проводит общий осмотр. Выявляет изменение тургора (натяжения) кожи. Она перестает быть упругой. Возможно появление сосудистых звездочек. Кожные покровы и глазные склеры приобретают желтушный оттенок. Пациент слаб, ему трудно совершать резкие движения. Чаще он лежит. На основе этих данных врач может заподозрить нарушение печеночной ткани.
Для постановки диагноза гепаторенального синдрома используют лабораторные методы исследования:
- общий анализ крови, в котором будут повышены СОЭ и лейкоциты, это свидетельствует о появлении воспалительного очага в организме;
- биохимический анализ крови показывает повышение АЛТ и АСТ, которые возникают при воспалении печеночной ткани;
- определяется повышенный уровень мочевины, креатинина, снижение количества натрия в крови;
- при общем анализе мочи определяется сниженное количество урины или полное ее отсутствие при запущенной форме гепаторенальной болезни;
- при определении физических данных урины выявляется ее темный оттенок, вплоть до цвета пива, при осложнении бактериальной инфекцией появляется гнилостный запах;
- при проведении копрограммы обнаруживается обесцвечивание кала, что свидетельствует о нарушении обмена билирубина.
На основе данных врач заподозрит гепаторенальный синдром. Для постановки точного диагноза используют инструментальные методы исследования.
- На УЗИ органов брюшной полости выявляется увеличение печени, селезенки, воротной вены. Возможно образование жидкости в брюшной полости. УЗИ почек не обнаруживает повреждение ткани. Может быть выявлен спазм сосудов, который определяется при выявлении их служения.
- Допплерография сосудов почек. Оценивает сопротивляемость артерий, которая становится повышенной. Это свидетельствует о недостаточной функции органа, сниженной пропускающей способности для мочи, что необходимо для сохранения жидкости внутри организма.
Диагноз гепаторенальный синдром ставится в последнюю очередь. Это довольно редкое явление, образующееся у небольшого процента людей с патологией печеночной ткани. Возможно применение МРТ и КТ печени для развернутого осмотра внутренних органов.
Дифференциальная диагностика
Симптомы синдрома схожи с другими заболеваниями. Поэтому важно дифференцировать состояние от других болезней:
- лекарственная почечная недостаточность, вызванная использованием противовоспалительных средств, антибиотиков, диуретиков и других препаратов;
- гломерулонефрит, при котором снижается пропускающая способность клубочков почек, образуются их воспаления;
- васкулит – воспаление сосудов, при котором увеличивается просвет стенки, жидкость выходит наружу.
Гепаторенальный синдром является редким диагнозом, серьезным осложнением. Поэтому состояние определяют после исключения других заболеваний внутренних органов брюшной полости.
Лечение
Гепаторенальный синдром характеризуется полным истощением организма. Поэтому пациент на этой стадии заболевания чаще всего находится в условиях реанимации. Терапией занимается невролог, гепатолог, гастроэнтеролог. Их действия направлены для устранения следующих состояний:
- нарушений в сосудах, связанных со снижением давления, выходом форменных элементов крови за пределы эндотелия в область брюшной полости;
- печеночных повреждений, замещения паренхимы на соединительную ткань;
- восстановления нормального прохождения жидкостей и различных веществ через клубочки почек.
Чтобы поддержать организм, врач назначает диету с отсутствием жирной, острой, жареной, соленой еды. Питание должно быть полезным, щадящим, что и предусматривает правильная диета для печени. Это исключает дополнительную нагрузку на внутренние органы. Если пациент применял лекарства, имеющие повышенное воздействие на почечную печеночную ткань, их отменяют.
Гепаторенальный синдром осложняется асцитом. При обнаружении такого состояния хирург выкачивает жидкость из брюшной полости. По необходимости внутрь назначаются антибактериальные препараты, которые имеют минимальное влияние на почечную и печеночную ткань. Это препятствует формированию осложнения в виде гнойного воспаления брюшной полости.
Терапия является поддерживающей, симптоматической. Она проводится до появления донора, который будет полностью соответствовать реципиенту.
Важно! Единственным способом полного излечения является пересадка печени. Она должна полностью подходить по генетическому материалу пациенту.
После проведения операции устраняется влияние на почечную ткань. Пересаженная ткань должна прижиться. Для этого используют препараты, подавляющие деятельность иммунной системы, так как новый орган является чужеродным.
Прогноз на выздоровление
При отсутствии подходящего донорского органа прогноз в лечении гепаторенального синдрома неблагоприятен. В течение нескольких недель или месяцев пациент погибает.
Если осуществляется пересадка донорского органа, прогноз благоприятен. Пациент быстро восстанавливается.
Профилактика
Для профилактики гепаторенального синдрома придерживаются следующих правил:
- ежегодная диспансеризация у врача для проверки состояния внутренних органов;
- периодическое проведение анализов крови и мочи, использование развернутых исследований при возникновении нарушений;
- своевременное лечение заболеваний печени и почек;
- отсутствие препаратов, влияющих на почечную и печеночную ткань, если эти органы незначительно воспалены.
Гепаторенальный синдром – тяжелое состояние, из-за которого страдает весь организм. Нарушается минеральный, белковый, водно-солевой обмен веществ. При отсутствии экстренных мер пациент погибает в течение нескольких недель. Для предотвращения состояния рекомендуется вовремя обращаться к врачу и проводить лечение заболеваний печени.
https://youtu.be/_HR0vR9FjhM
Источник: https://zdravpechen.ru/bolezni/gepatorenalnyj-sindrom.html
Эффективность лечения при гепаторенальном синдроме
Тяжелую острую недостаточность почек на фоне выраженного нарушения в работе печени называют гепаторенальным синдромом (ГРС). Это патологическое состояние может стать причиной смерти больного уже через 2 недели. Поэтому при первых признаках заболевания проводят качественную диагностику и принимают меры по экстренному лечению.
Причины возникновения гепаторенального синдрома
Данный синдром был открыт А. Я. Пытелем в 1962 году, а через 20 лет И. Е. Тареева выявила главную причину расстройства – цирроз печени.
Нарушения при ГРС заключаются в ослаблении почечного кровотока и сильном расширении сосудов органов брюшной полости.
При гепаторенальном синдроме в патогенезе большую роль отводят эндотоксину, который представляет собой липополисахарид кишечных бактерий.
Чтобы лучше понять, чем вызвано данное заболевание, стоит обратиться к его определению. Из материалов Википедии известно, что рассматриваемый синдром возникает у людей со следующими проблемами:
- острая печеночная недостаточность;
- гибель клеток печени из-за повышенного содержания этанола;
- бактериальное воспаление листков брюшины;
- желудочно-кишечные кровотечения на фоне варикоза вен;
- рефрактерный асцит.
Почечная недостаточность в этом случае не связана с такими причинами, как хронические заболевания почек, прием антибиотиков, обструкция мочевыводящих путей.
Частота гепаторенального синдрома у детей не выявлена. Известно, что развитие ГРС у ребенка провоцируют следующие патологии:
- атрезия желчных путей;
- онкологические заболевания;
- вирусный гепатит;
- болезнь Вильсона;
- аутоиммунный гепатит.
Поражение почек происходит при вполне нормальной их работе из-за нарушения ренального артериального кровотока. В них наблюдается уменьшение скорости клубочковой фильтрации на фоне расширения внепочечных артерий, снижение кровяного давления и повышение сопротивления сосудов. Все эти явления вызывают увеличение плазменного уровня ренина, что чревато серьезными и необратимыми изменениями.
Патология развивается преимущественно у взрослых в возрасте от 40 до 80 лет независимо от пола. Гепаторенальный синдром при развитии цирроза печени и асците становится причиной смерти в 10% случаев. Часто летальный исход при ГСР вызван печеночной комой.
Типичные признаки патологии
Клиническая картина заболевания развивается по определенной схеме:
- появляются сосудистые звездочки;
- у мужского пола увеличиваются грудные железы;
- больной быстро утомляется;
- сильно краснеет кожный покров;
- на поверхности век образуются бляшки желто-коричневого цвета;
- происходит деформация суставов на пальцах;
- селезенка и печень увеличиваются в размерах;
- развивается околопупочная грыжа;
- нарушаются вкусовые ощущения;
- слизистые оболочки желтеют;
- растет живот;
- отекают руки и ноги.
Больного по ночам беспокоит бессонница, а в дневное время суток сонливость. У человека портится настроение, нарушается психика, понижается артериальное давление. Наблюдаются жидкий стул и рвота с кровью, уменьшение количества выделяемой мочи.
Симптомы заболевания зависят от вида гепаторенального синдрома. При острой форме патологии происходит стремительное ухудшение состояния человека, проявления заболевания при этом ярко выражены. Хронический синдром протекает в латентной форме. Признаки ГРС проявляются постепенно, скорость их прогрессирования связана с тяжестью первопричины.
При наличии хотя бы 2-3 симптомов из вышеописанной клинической картины необходимо как можно быстрее обратиться к медикам за помощью.
Запрещено самостоятельно принимать какие-либо лекарства или использовать средства народной медицины.
Диагностика
Диагноз печеночно-почечного синдрома ставят после исключения других патологий органов, которые требуют иного лечения и отличаются более благоприятным прогнозом. Важно дифференцировать болезнь от острого канальцевого некроза, нефрита, лептоспироза, анурии. В качестве диагностических методов применяют следующие виды исследований:
- УЗИ мочеполовых органов. Позволяет исключить повреждения почек.
- Биопсия почек. Это крайний метод, который плохо переносится больными.
- Допплерография сосудов почек. С ее помощью оценивают сопротивление русла артерий.
Лабораторная диагностика включает:
- Анализ мочи. Выявляет количество эритроцитов, степень протеинурии, концентрацию натрия, объем мочи за стуки.
- Анализ крови. В случае наличия патологии показывает повышение уровня аммиака и других азотистых шлаков, снижение натриевой концентрации. Эти данные имеют диагностическую ценность при оценке работы печени.
Конечный список инструментальных и клинических анализов определяется лечащим доктором индивидуально, в зависимости от состояния больного и данных анамнеза.
Лечение
При первых симптомах ГРС положена экстренная госпитализация. Терапию назначают нефролог, реаниматолог, гастроэнтеролог. Главной задачей является устранение нарушений гемодинамики, нормализация давления в почечных сосудах, лечение патологии печени.
Использование аппарата искусственная почка для очищения крови во многих случаях нецелесообразно. На фоне запущенной печеночной недостаточности есть риск кровотечения из расширенных вен ЖКТ.
Наиболее действенным методом является трансплантация печени. Этот способ позволяет полностью устранить патологический синдром, восстановить функцию почек.
Абсолютными противопоказаниями к пересадке органа выступают:
- тяжелые нарушения в работе сердца, легких;
- необратимые изменения ЦНС;
- рак;
- ВИЧ;
- туберкулез;
- вирусный гепатит.
Относительными противопоказаниями являются:
- больные с удаленной селезенкой;
- возраст старше 60 лет;
- тромбоз воротной вены;
- ожирение.
Из-за длинных очередей и отсутствия качественной медицинской помощи многие пациенты умирают до трансплантации печени. Мало найти опытного хирурга и оборудованную клинику, важно отыскать нужного донора. Он должен иметь одну и ту же группу крови с больным и здоровую печень необходимого размера. Ребенку до 15 лет хватит половины одной доли органа взрослого.
В некоторых случаях разрешен забор печени у человека после смерти. В течение всей жизни есть риск ее отторжения. Если орган пересадили от родственника, такая угроза значительно снижается.
Повысить шансы выживания для больных может альтернативное лечение гепаторенального синдрома. Сюда относится:
- прием сосудосуживающих, антибактериальных, антиоксидантных препаратов;
- наложение портосистемного шунта внутри печени;
- экстракорпоральная детоксикация.
Обычно врач применяет следующие схемы лечения:
- «Терлипрессин» и «Альбумин». Вводят внутривенно капельным путем в течение 8–12 часов. Курс назначается доктором в индивидуальном порядке.
- «Альбумин» и «Норэпинефрин». Вводят капельно через вену в течение 5 дней.
- «Мидодрин». Принимают внутрь трижды в день с постепенным увеличением дозы.
- «Ацетилцистеин». Используют 5 дней в случае передозировки «Парацетамолом».
Эти препараты способствуют расширению сосудов почек, их нельзя использовать вместе с медикаментами, содержащими белок. Чтобы облегчить страдания пациента, положены постельный режим, капельное введение витаминов, переливание плазмы донора.
Важную роль в выздоровлении играет диетотерапия. Она заключается в ограничении количества потребляемой жидкости. Необходимо выпивать не более 1,5 л воды. Есть и другие правила питания, которые нужно выполнять в период лечения:
- Для пациентов с печеночной энцефалопатией важно снизить потребление белка.
- Необходимо исключить из рациона жирный творог, сыр, сладости, кофе, чай, жирную рыбу и мясо, бобовые, макароны. Под запретом суррогаты и алкоголь.
- В день нужно съедать не боле 2 г соли.
- Пищу нельзя жарить. Лучше варить и тушить продукты.
- Питание должно быть дробным – до 6 раз в сутки.
- Меню пациента должно основываться на следующих продуктах: рыбное суфле или пюре (нежирные сорта), овощные супы, мягкие фрукты без кожуры, яйца (не более 1 в день), нежирные молочные продукты. Особенно полезны соки из апельсинов и винограда, отвары чернослива и кураги, компоты и кисели.
Народные способы не помогут избавиться от патологического синдрома. Эффективна только пересадка органа, но и она несет много рисков. Поэтому пациент должен соблюдать строгую диету и принимать специально подобранные медикаменты. Необходимо обсудить целесообразность использования нетрадиционных методов со специалистом.
Прогноз и профилактика
Прогноз ГРС в большинстве случаев неблагоприятный. Отсутствие адекватного лечения может привести к смерти пациента в течение 14 дней, иногда срок увеличивается до 3–6 месяцев.
Трансплантация печени продлевает жизнь до 3–5 лет, причем до этого времени доживают только 60% больных. При ГРС на фоне вирусного гепатита работа почек улучшается лишь у 4–10% человек.
Шунтирующие операции продлевают срок жизни пациента на 2–4 месяца.
Профилактика гепаторенального синдрома включает следующие мероприятия:
- соблюдение дозировки препаратов при асците;
- своевременное выявление электролитных нарушений и инфекций;
- предупреждение заболеваний почек и печени и раннее их лечение;
- отказ от употребления спиртного;
- соблюдение всех рекомендаций лечащего доктора.
Учитывая то, что печеночно-почечная недостаточность выступает осложнением других патологий, следует проводить профилактику заболеваний, входящих в этиологический список.
Загрузка…
Источник: https://ProSindrom.ru/gastroenterology/gepatorenalnyj-sindrom.html
Гепаторенальный синдром
Гепаторенальный синдром — это нарушение работы почек, которое развивается на фоне тяжелой патологии печени с портальной гипертензией и связано с уменьшением эффективной фильтрации в клубочковом аппарате. Основными этиологическими факторами являются цирроз, острые вирусные гепатиты, опухолевое поражение печени. Симптомы неспецифичны: олигурия, слабость, тошнота в сочетании с признаками основного заболевания. Диагностика основана на определении лабораторных маркеров повреждения почек на фоне тяжелого заболевания печени. Лечение включает коррекцию гиповолемии, дисбаланса электролитов, повышение давления в почечных артериях, эффективна трансплантация печени.
Гепаторенальный синдром – острое быстропрогрессирующее нарушение ренального кровотока и фильтрации в клубочковом аппарате функционального характера, развивающееся на фоне декомпенсированных заболеваний печени. Частота достигает 10% среди пациентов с тяжелыми печеночными заболеваниями, причем через 5 лет от возникновения основной патологии этот показатель достигает уже 40%.
Сложность заключается в малой эффективности консервативного лечения, единственным методом, позволяющим полностью восстановить функции почек, является трансплантация печени. Заболевание характеризуется крайне неблагоприятным прогнозом с высокой летальностью в течение первых недель без оказания эффективной помощи (восстановления печеночных функций).
Гепаторенальный синдром
Этиология и механизмы развития гепаторенального синдрома изучены недостаточно. Наиболее частая причина патологии у пациентов детского возраста — вирусные гепатиты, болезнь Вильсона, атрезия желчных путей, аутоиммунные и онкологические заболевания.
У взрослых гепаторенальный синдром возникает при декомпенсированном циррозе печени с асцитом, его осложнении бактериальным перитонитом, неадекватном восполнении дефицита белка при лапароцентезе (удалении асцитической жидкости), кровотечениях из варикозно расширенных вен пищевода и прямой кишки.
Доказано, что признаки поражения почек возникают при нормальной работе их канальцевого аппарата вследствие нарушения ренального артериального кровотока. Происходит расширение внепочечных артерий, снижение системного кровяного давления, повышение сосудистого сопротивления и как следствие – снижение скорости клубочковой фильтрации.
На фоне общего расширения сосудов (вазодилатации) наблюдается выраженное сужение почечных артерий (констрикция). При этом сердце обеспечивает достаточный выброс крови в общее русло, но эффективный ренальный кровоток невозможен по причине перераспределения крови в центральную нервную систему, селезенку и другие внутренние органы.
Вследствие снижения скорости клубочковой фильтрации увеличивается плазменный уровень ренина. Важная роль в возникновении гепаторенального синдрома принадлежит гиповолемии.
Ее восполнение кратковременно улучшает ренальный кровоток, однако в дальнейшем повышается риск ЖК-кровотечения из варикозно расширенных вен желудочно-кишечного тракта.
В патогенезе синдрома важное место отводится портальной перфузии, повышенной продукции вазоконстрикторов: лейкотриенов, эндотелина-1, эндотелина-2, а также уменьшению выработки почками оксида азота, калликреина и простогландинов.
Признаки данной патологии на начальной стадии включают малое выделение мочи при проведении водной нагрузки и снижение натрия крови.
В случае прогрессирования нарастает азотемия, печеночная недостаточность, артериальная гипотензия, формируется резистентный асцит.
При этом пациенты отмечают выраженную общую слабость, утомляемость и снижение аппетита, специфических жалоб нет. Повышается осмолярность мочи, развивается гипонатриемия.
Основные жалобы больных обусловлены тяжелой печеночной патологией: возможна желтушность склер и кожных покровов, пальмарная эритема, асцит (увеличение живота, расширение поверхностных вен, пупочные грыжи), периферические отеки, увеличение печени (гепатомегалия) и селезенки и другие. Данные симптомы появляются еще до поражения почек, при присоединении гепаторенального синдрома признаки нарушения работы клубочкового аппарата прогрессируют быстро.
Выделяют два типа течения гепаторенального синдрома.
Первый определяется быстропрогрессирующим ухудшением работы почек (менее 2-х недель), увеличением уровня креатинина крови в 2 и более раза и азота мочевины до 120 мг/дл, олигурией или анурией.
При втором типе недостаточность ренальных функций развивается постепенно. Азот мочевины повышается до 80 мг/дл, снижается натрий крови. Данный тип прогностически более благоприятный.
Высокий риск развития гепаторенального синдрома имеется у пациентов с тяжелым гепатологическим заболеванием, сопровождающимся спленомегалией, асцитом, варикозным расширением вен и желтухой, прогрессирующим повышением уровня креатитина и мочевины в биохимическом анализе крови и уменьшением количества выделяемой мочи. Важная роль в диагностике принадлежит допплерографии сосудов почек, которая дает возможность оценить повышение сопротивления артерий. В случае цирроза печени без асцита и азотемии данный признак свидетельствует о высоком риске ренальной недостаточности.
При верификации диагноза специалисты в области клинической гастроэнтерологии и нефрологии опираются на следующие признаки: наличие декомпенсированной печеночной патологии; уменьшение эффективной фильтрации в клубочковом аппарате почек (СКФ менее 40 мл/мин, креатинин крови до 1,5 мг/дл), если нет иных факторов ренальной недостаточности; отсутствие клинических и лабораторных признаков улучшения после устранения гиповолемии и отмены мочегонных средств; уровень белка в анализе мочи не более 500 мг/дл и отсутствие на УЗИ почек признаков повреждения ренальной паренхимы.
Вспомогательными диагностическими критериями являются олигурия (объем выделяемой в сутки мочи менее 0,5 л), уровень натрия в моче меньше 10 мэкв/л, в крови – меньше 130 мэкв/л, уровень осмолярности мочи выше плазменного, содержание эритроцитов в моче не более 50 в поле зрения. Дифференциальная диагностика должна проводиться с ятрогенной (вызванной лекарственными препаратами) ренальной недостаточностью, причиной которой может быть использование диуретиков, НПВП, циклоспорина и других средств.
Терапия осуществляется врачом-гепатологом, нефрологом и реаниматологом, пациенты должны находиться в отделении интенсивной терапии. Главные направления лечения — устранение нарушений гемодинамики, печеночной патологии и нормализация давления в сосудах почек.
Диетотерапия заключается в ограничении объема потребляемой жидкости (до 1,5 л), белка, соли (до 2 г в сутки). Отменяются нефротоксические лекарственные средства. Положительный эффект дает применение аналогов соматостатина, ангиотензина II, орнитин-вазопрессина, ведутся исследования по использованию препаратов оксида азота.
С целью предотвращения гиповолемии внутривенно капельно вводится альбумин.
Гемодиализ применяется крайне редко, поскольку на фоне тяжелой печеночной недостаточности значительно повышен риск кровотечений из варикозно расширенных вен желудочно-кишечного тракта.
Наиболее результативный метод, позволяющий полностью устранить гепаторенальный синдром – трансплантация печени. В условиях прекращения действия этиологического фактора функция почек полностью восстанавливается.
При подготовке к планируемой операции возможно применение трансъюгулярного портокавального шунтирования, но как самостоятельный метод лечения данная операция неэффективна.
Прогноз при данной патологии крайне неблагоприятный. Без проведения адекватного лечения пациенты с первым типом гепаторенального синдрома погибают в течение двух недель, при втором типе – в сроки от трех до шести месяцев.
После пересадки печени показатель трехлетней выживаемости достигает 60%.
Улучшение работы почек без трансплантации отмечается лишь у 4-10% пациентов, преимущественно при нарушении функции почек, развившемся на фоне вирусных гепатитов.
Профилактика заключается в предупреждении заболеваний печени, своевременном и эффективном их лечении, адекватном возмещении белков плазмы при проведении лапароцентеза. Соблюдение осторожности в назначении диуретиков при асците, раннее выявление электролитных нарушений и инфекционных осложнений при печеночной недостаточности позволяет предотвратить развитие патологии.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/hepatorenal-syndrome

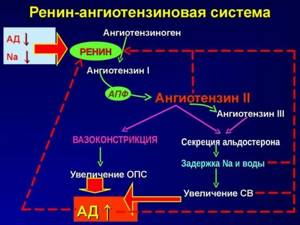 Роль гормонов и электролитов, спастического сокращения сосудов хорошо изучена в патогенезе гипертонии
Роль гормонов и электролитов, спастического сокращения сосудов хорошо изучена в патогенезе гипертонии 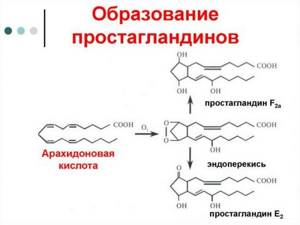 Синтез простагландинов зависит от метаболизма арахидоновой кислоты
Синтез простагландинов зависит от метаболизма арахидоновой кислоты  Асцит вызывает расширение подкожных вен на животе
Асцит вызывает расширение подкожных вен на животе  УЗИ почек выявляет как сосудистые нарушения, так и воспалительные процессы, тени конкрементов
УЗИ почек выявляет как сосудистые нарушения, так и воспалительные процессы, тени конкрементов  Ацетат терлипрессина является антагонистом вазопрессина
Ацетат терлипрессина является антагонистом вазопрессина  Применяется только внутривенно, улучшает кровообращение в почках
Применяется только внутривенно, улучшает кровообращение в почках