Гепатит Г – вирусное заболевание, приводящее к разрушению гепатобилиарной системы, участвующей в пищеварительных и выделительных функциях организма. Впервые данная патология была зафиксирована в 1967 году в работах американского хирурга Дж. Баркера. Сразу идентифицировать заболевание не получалось, но было ясно, что это не гепатит В или С.
Какой гепатит встречается чаще: B или G?
Определить новый вид вируса гепатита удалось только в 1995г., с момента начала применения молекулярно-генетической диагностики.
Что такое вирусный гепатит G?
Вирус гепатита Г относится к семейству флавовирусов. Попадая в организм человека, вирус проникает в лимфатическую систему, клетки печени, костного мозга, селезёнки, которые под его воздействием постепенно разрушаются. Вирус способствует развитию иммунодефицита, в печень проникает пассивно.
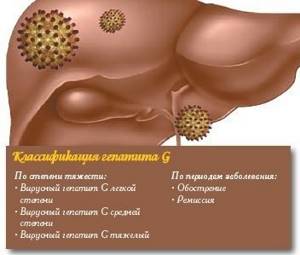
Известно 2 формы развития патологии:
- Безжелтушная.
Встречается чаще всего. При исследовании выявляют в крови антитела к вирусу, повышенное содержание ферментов в печени. - Желтушная.
Проявляется специфической окраской кожного покрова, потемнением цвета мочи, кожным зудом.
В первое время, воспалительные процессы выражены слабо. Изменения обнаруживаются только в желчевыводящей системе. Вирус специфически воздействует на желчевыводящие протоки, появляются симптомы холангита.
Поражение иммунной системы приводит к формированию:
- апластической анемии;
- талассемии;
- кожным патологиям (порфирия Тарда).
Содержание вируса PHK HGV в организме человека может изменяться от полного исчезновения до критически большого значения. Пациент долгие годы (известен случай – 16 лет) может оставаться только вирусоносителем, и быть здоровым человеком.
Ввиду небольшого количества наблюдений патогенез (механизм влияния на организм) заболевания изучен не до конца. Отсутствуют точные данные о месте размножения вируса. Он может определяться в лимфосистеме, но в крови отсутствовать.
Как передается вирусный гепатит Г?
Вирус гепатита g проникает в организм человека парентеральным способом (через кровь). Источником инфекции является человек, болеющий гепатитом Г или пока здоровый человек, но являющийся носителем данного вируса.
Наиболее распространённые способы передачи следующие:
- Более 50% процентов от общего количества больных гепатитом Г заразились вирусом в результате переливания крови или её производных по медицинским показаниям.
- Очищение крови на фоне острой и хронической печёночной недостаточности (гемодиализ).
- Иммуносупрессивная терапия, назначенная после трансплантации органов. Люди, страдающие аутоиммунными заболеваниями, алкоголизмом. Патология в таких случаях часто приобретает хроническую форму.
- Несоблюдение правил индивидуальной защиты. К группе риска относятся наркоманы (занимают 25-30%), люди, неразборчивые в половых связях. Половым путём заразилось около 10% больных.
- Во время родов инфекция передается от матери к плоду.
Вирусный гепатит Г нередко диагностируется совместно с другими видами гепатита, особенно с вирусом С.
Симптомы
Заподозрить на начальных этапах гепатит G практически невозможно. В этот период патология никак не проявляется. Болезнь выявляется случайно во время медицинских осмотров.
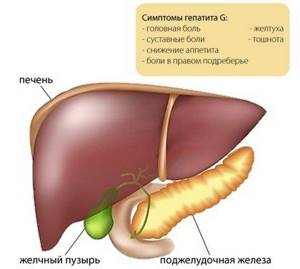
Затем появляются симптомы, присущие для разных заболеваний:
- озноб, повышение температуры до 38-39;
- боли в мышцах и суставах;
- отсутствие аппетита;
- слабость, сонливость;
- тошнота, вздутие живота, иногда рвота.
Впоследствии появляются симптомы, специфичные для заболеваний печени:
- горечь во рту;
- тяжесть в правом подреберье;
- непрекращающийся кожный зуд;
- моча тёмно-коричневого цвета;
- пожелтение кожных покровов.
Это интересно: Симптомы воспаления печени и желчного пузыря
На затяжной воспалительный процесс указывают следующие признаки:
- кровоточивость дёсен;
- тремор рук;
- усиление слабости;
- гиподинамия;
- провалы памяти.
Нарушение мозговой деятельности, которая отмечается на последних стадиях заболевания, делает продуктивное общение с больным невозможным.
Диагностика
Для уточнения диагноза пациент обследуется у следующих специалистов:
- инфекционист;
- терапевт;
- гастроэнтеролог;
- хирург;
- невропатолог;
- психиатр.
Диагностика проходит в несколько этапов:
- Определение внешних признаков заболевания.
Оценивается умственная деятельность, состояние и цвет кожных покровов, слизистых оболочек. Пальпаторно определяют увеличение печени, селезёнки. - Исследование крови и мочи.
Анализ мочи показывает изменение цвета, присутствие желчных пигментов. Общий анализ крови показывает смещение уровня лейкоцитов в сторону уменьшения, СОЭ – увеличения. Биохимия определяет повышение гамма-глютамилтранспептидазы (ГГТП) и щелочной фосфатазы, АЛТ, АСТ. Количество билирубина превышает норму в 2 раза. - Обнаружение инфекции.
Пациент сдаёт анализ крови для исследования методом ПЦР с целью обнаружения PHK HGV. - Инструментальные методы исследования: УЗИ, МРТ, КТ.
Исследуют ткани печени и селезёнки. - Биопсия.
Проводятся патогистологические, иммуногистохимические исследования.
Диагностика направлена на дифференцирование вируса типа G от А, В, С, других поражений печени, лептоспироза, ОРВИ, туберкулёза, отравлений и ряда других заболеваний.
Лечение вирусного гепатита G
При подозрении на патологию пациент госпитализируется в инфекционное отделение, где проводится комплексная терапия. Медикаментозный курс:
- иммуномодуляторы (альфа-интерферон);
- дезинтоксикация (энтеросгель);
- сорбенты (диосмектит, активированный уголь)
- ферменты (панкреатин);
- желчегонные средства;
- препараты, снимающие общие симптомы.
Больному назначается:
- щадящая диета;
- увеличение потребления жидкости (простая вода);
- постельный режим.
Лечение назначает врач на основе особенностей течения гепатита Г, наличия сопутствующих патологий, индивидуальных особенностей организма пациента.
Это интересно: Пути передачи, возбудитель, симптомы и лечение гепатита Е
Профилактика вирусного гепатита Г
Профилактические мероприятия находятся на стадии разработки. Положительные результаты для предупреждения патологии показали следующие методы:
- приём белков Е2 генома HGV-вируса, способствующих выработку антител к вирусу;
- приём этиотропных противовирусных препаратов;
- прививание взрослого населения вакциной против гепатита В.
Усиление контроля в медицинской практике на этапах:
- проведения гемотрансфузий, пересадке органов;
- проверки донорской крови и её производных;
- стерилизации медицинских инструментов;
- применения одноразовых материалов.
Важно самому человеку сохранять здравомыслие по отношению к своему здоровью:
- исключить внутривенное введение наркотиков, случайные половые связи;
- не посещать сомнительные косметические салоны;
- планировать беременность;
- периодически обследоваться у специалистов.
Прогноз
Прогноз при своевременно обнаруженном HGV-вирусе положительный, заболевание на ранних стадиях почти не разрушает клетки печени. Инфекция излечивается полностью, осложнениями не сопровождается. При отсутствии должного лечения развиваются хронические процессы в желчном пузыре (холангит, холецистит).
Молниеносная форма гепатита Г приводит к появлению:
- острой печёночной недостаточности;
- ДВС-синдрома;
- печёночной энцефалопатии.
Хирургические процедуры, при наличии вируса в организме, могут закончиться бактериальными осложнениями в виде локальных или системных поражений, сепсисом.
Мнения учёных расходятся относительно тяжести течения гепатита Г. Некоторые из них уверены, что возбудитель вируса не способен привести патологию к острой или хронической форме. У многих пациентов, имеющих положительную серологическую реакцию на вирус, поражения в печени вообще не обнаруживаются.
Особую опасность представляют случаи, когда гепатит Г обнаруживается одновременно с другими формами вируса. В этом случае лечение более сложное и продолжительное.
( 4 оценки, среднее 5 из 5 ) HBsAg и HCV анализ крови: что это такое, показания, расшифровка Симптомы воспаления печени и желчного пузыря Признаки и лечение воспаления печени у мужчин Гепатит D: что это такое, как передается, симптомы, лечение и прогноз Пути передачи, симптомы, лечение и профилактика хронического гепатита Д Как передается, симптомы, лечение и профилактика гепатита Дельта Гепатит D: как лечить, пути передачи, симптомы и профилактика Вирус гепатита Е: пути передачи, симптомы, лечение и профилактика
Источник: https://progepatity.ru/gepatit-g/gepatit-g
Гепатит G
Гепатит G – это инфекционное заболевание, вызванное РНК содержащим вирусом. Среди всех типов вирусного поражения печени относится к наименее распространённым. На исход недуга влияет характер его протекания – самостоятельный или сочетанный с другими гепатитами.
Источником инфекции является заражённый человек как с острым течением болезни, так и при обычном вирусоносительстве. В большинстве случаев инфицирование происходит через кровь, но есть и другие пути.
Клиническая картина болезни не является специфической, отчего поставить правильный диагноз на основании одних лишь симптомов невозможно. Основными признаками принято считать дискомфорт под правыми рёбрами, желтуху и повышение температуры.
Наибольшей диагностической ценностью обладают лабораторные обследования.
Схема лечения состоит из применения консервативных методов.
Возбудителем недуга является вирус гепатита G – HGV, который относится к семейству флавивирусов и очень похож на HCV. Выделяют три генотипа и два субтипа вируса.
Источником инфекции во всех случаях является заражённый человек, и существует несколько путей инфицирования:
- нанесение татуировок нестерилизованными инструментами;
- выполнение медицинских манипуляций;
- введение наркотических веществ шприцом, которым пользовался больной человек;
- незащищенный половой контакт с переносчиком возбудителя;
- от матери к ребёнку во время родовой деятельности или беременности;
- пользование общими предметами быта, например, маникюрными ножницами или бритвенным станком;
- хирургические вмешательства;
- переливание донорской крови или гемодиализ.
Основную группу риска составляют:
- люди с ВИЧ-инфекцией или СПИДом;
- инъекционные наркоманы;
- половые партнёры больного;
- члены семьи заражённого человека;
- дети, рождённые от матерей с подобным диагнозом;
- лица, нуждающиеся в иммунодепрессантах, например, при протекании онкологии или в послеоперационный период после пересадки донорского органа;
- медицинские работки и лаборанты, вынужденные постоянно контактировать с заражённой кровью;
- люди со стойким нарушением или ослаблением иммунной системы.
Стоит отметить, что вирусный гепатит G может быть как самостоятельной болезнью, так и сочетаться с некоторыми разновидностями других гепатитов. Наиболее часто встречаются варианты гепатит G + гепатит С или гепатит G + гепатит В.
Инфекционисты выделяют несколько форм течения такого заболевания:
- бессимптомное течение – самое распространённое. Недуг никак себя не проявляет и не влияет на самочувствие больного. В таких случаях человек является лишь вирусоносителем. Диагноз зачастую ставят совершенно случайно и только на основании данных лабораторных обследований;
- типичную форму – характеризуется постепенным проявлением клинических признаков и плавным нарастанием лабораторных изменений. Может протекать как с признаками желтухи, так и без них;
- молниеносная – не встречается при изолированном протекании гепатита G, а диагностируется при совместном течении с вирусным поражением печени типа В или С. Отличается быстрым ухудшением самочувствия человека и ярко выраженными лабораторными изменениями.
В зависимости от степени тяжести, заболевание бывает:
- лёгким;
- среднетяжелым;
- тяжёлым.
По периодам гепатита G выделяют:
- фазу обострения;
- стадию ремиссии.
С момента попадания вируса до появления первых симптомов проходит ровно тридцать суток. Исключение составляют те ситуации, при которых заражение произошло через переливание крови – в таких ситуациях инкубационный период будет варьировать от семи до одиннадцати дней.
Изолированное течение вирусного гепатита G зачастую не проявляется какими-либо симптомами. Появление следующих признаков обуславливается сочетанием этой формы болезни с другими.
К первым признакам болезни можно отнести:
- сильную слабость и усталость, что влияет на снижение работоспособности;
- постоянную сонливость;
- небольшой озноб;
- повышенное потоотделение;
- жажду.
В подавляющем большинстве случаев, такая симптоматика игнорируется людьми.
Основными клиническими проявлениями вирусного гепатита G принято считать:
- повышение температуры тела;
- признаки интоксикации организма;
- мышечные боли;
- отрыжку и изжогу;
- рвоту кишечным содержимым;
- снижение или полное отсутствие аппетита;
- апатию или депрессивное состояние;
- дискомфорт в области правого подреберья;
- очень редко проявления желтухи.
Если патология имеет желтушную форму протекания, то будут выражаться такие признаки:
- приобретение кожей и слизистыми оболочками желтоватого оттенка;
- обложенность языка бело-жёлтым налётом;
- горьковатый привкус в ротовой полости;
- обесцвечивание кала;
- потемнение мочи.
Такая неспецифическая симптоматика характерна как для взрослых, так и для детей.
Поставить окончательный диагноз можно только после проведения лабораторных обследований, но перед их назначением клиницисту нужно лично провести несколько манипуляций. Таким образом, первичная диагностика направлена на:
- изучение истории болезни и анамнеза жизни пациента – для выявления наиболее характерного этиологического фактора;
- осуществление физикального осмотра, который обязательно должен включать в себя пальпацию передней стенки брюшной полости, изучение состояния кожного покрова и измерение температуры;
- проведение детального опроса больного на предмет первого времени появления и интенсивности выражения симптоматики. Это даст возможность врачу предположить наличие у человека не одного, а двух вирусов гепатита.
Лабораторная диагностика гепатита G подразумевает выполнение:
- общего анализа;
- общего анализа мочи;
- печёночных проб;
- ряда серологических методик исследований – ИФА и РФА, ПЦР и РСК;
- ПЦР-диагностики выявления РНК вируса в крови.
Такие методики не только определяют, какое заболевание протекает у человека, но также указывают на фазу и форму патологического процесса.
Вирусные гепатиты можно устранить при помощи консервативных методик, в частности:
- приёма лекарственных препаратов;
- диетотерапии;
- применения методов народной медицины.
Медикаментозная терапия составляется лечащим врачом в индивидуальном порядке для каждого пациента, но абсолютно всем необходимо принимать:
- интерфероны – это группа веществ, направленная на предотвращение инфицирования вирусом здоровых клеток печени. Курс лечения может варьировать от шести месяцев до одного года;
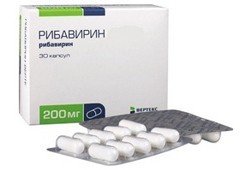
- Рибавирин;
- гепатопротекторы;
- сорбенты и ферментативные средства;
- желчегонные лекарства и спазмолитики;
- вещества, содержащие урсодезоксихолевую кислоту;
- витаминные комплексы и общеукрепляющие вещества.
Всем пациентам с подобным диагнозом нужно придерживаться строгой диеты, запрещающей:
- первые блюда на основе наваристых бульонов;
- жирные разновидности мяса и рыбы;
- маринады и копчёности;
- макаронные изделия;
- соленья и консервы;
- субпродукты;
- овощи и фрукты в свежем виде;
- молочную продукцию;
- газированные напитки и алкоголь;
- крепкий кофе.
Несмотря на такой большой список ограничений, разрешается кушать:
- вегетарианские и молочные супы;
- каши, в особенности манку, овсянку и рис;
- протушенные овощи;
- запечённые фрукты;
- морсы и свежевыжатые соки;
- кисели и компоты;
- зелёный чай и травяные отвары;
- какао, разбавленное молоком или водой;
- подсушенный белый хлеб и сухари из него;
- кисломолочные продукты с низким или нулевым процентом жирности.
Кушать лучше всего небольшими порциями, но по шесть раз в сутки. Все продукты необходимо тщательно пережёвывать и готовить путём варки, пропаривания, тушения или запекания. Суточное меню не должно превышать 2000 килокалорий. За основу берётся диетический стол номер пять.
Лечение гепатита G народными средствами может осуществляться только после предварительного консультирования с лечащим врачом. Самыми эффективными считаются:
- полевой хвощ и листья лопуха;
- цветки зверобоя и ромашки;
- корень лопуха и девясила;
- пижма и тысячелистник;
- оливковое масло и мёд;
- клюква.
Игнорирование симптоматики и несвоевременно начатое лечение может привести к:
- циррозу печени;
- онкологическому поражению органа;
- печёночной недостаточности;
- хронической форме гепатита G;
- печёночной коме.
Самостоятельное протекание гепатита G довольно редко приводит к развитию подобных осложнений.
В настоящее время не существует специально разработанных мер профилактики вирусного гепатита G, однако рекомендуется придерживаться следующих правил:
- вести здоровый и активный образ жизни;
- рационально и сбалансировано питаться;
- медицинским работникам соблюдать правила безопасности и защиты при работе с кровью;
- использовать одноразовые медицинские инструменты;
- отказаться от маникюрных процедур и нанесения татуировок сомнительным инструментарием;
- не пользоваться общими бытовыми предметами с заражённым человеком;
- предохраняться презервативом во время полового акта;
- своевременно вакцинироваться против гепатита В.
Ранее обнаружение подобного заболевания – это залог благоприятного прогноза лечения гепатита G, но только при условии его самостоятельного протекания. Сочетание с гепатитом В или С значительно ухудшает исход.
Алкогольный гепатит – патология печени, которая возникает по причине злоупотребления спиртными напитками. Это заболевание печени развивается довольно медленно и на протяжении длительного времени может никак себя не проявлять. На последних стадиях формирования гепатита в организме развивается печёночная недостаточность и цирроз.
…
Гепатит А – это вирусная патология, при которой происходит поражение печени. Среди всех видов подобной болезни характеризуется самым благоприятным исходом – можно достичь полного выздоровления, после которого формируется иммунитет к вирусу.
…
Гепатит В отличается от других разновидностей подобного поражения печени тем, что носит аутоиммунный характер, а для заражения достаточно небольшой концентрации вируса в одной из биологических жидкостей человека.
…
Хронический гепатит В – это одна из самых распространённых разновидностей недуга как вирусного, так и любого другого происхождения.
Основными причинами развития недуга считается заражение вирусом от другого человека или при контакте с биологическими жидкостями вирусоносителя.
Помимо этого, вызвать хроническую форму может длительный приём лекарственных препаратов, злоупотребление спиртными напитками и другие предрасполагающие факторы.
…
Аутоиммунный гепатит – это воспалительно-некротическая патология печени, которая довольно быстро прогрессирует и становится причиной формирования смертельно опасных последствий. Такая разновидность гепатита отличается от других тем, что орган атакуют антитела, вырабатываемые иммунной системой человека.
…
Источник: https://OkGastro.ru/pechen/852-gepatit-g
Гепатит G
Гепатит G – это инфекционное поражение печеночной ткани, вызываемое гепатотропным HGV-вирусом. Ведущим симптомом в клинике заболевания является длительная (до трёх недель) желтуха, связанная, в том числе, с поражением желчевыводящих путей и формированием внутрипеченочного застоя желчи. Характерны лихорадка, повышенная утомляемость и значительное снижение аппетита. Диагностические методы, применяемые для подтверждения инфицирования, заключаются в выделении РНК вируса, а также антител к возбудителю из крови. Для лечения применяются интерфероны, обладающие противовирусной активностью, симптоматическая терапия (дезинтоксикация, ферменты, желчегонные и другие препараты).
Гепатит G является вирусным заболеванием, поражающим преимущественно гепатобилиарную систему человека. Впервые HGV-вирус был выделен в 1967 году из крови американского хирурга Дж. Баркера, заболевшего гепатитом «ни А, ни В», однако идентифицировать возбудителя удалось лишь в 1995 г. благодаря внедрению молекулярно-генетической диагностики.
Болеют чаще всего лица мужского пола, молодого возраста (до 45 лет). В 91-98% случаев пациенты имеют сопутствующее заболевание другими парентеральными гепатитами: частота коинфекции с острыми гепатитами В и С – до 37%, с хроническими – до 17 %. Коинфекция с дельта-гепатитом встречается среди 39,9% пациентов.
Четкой сезонной привязанности у инфекции нет.
Гепатит G
Возбудителем инфекции является РНК-содержащий вирус (HGV-вирус, GBV-C, HPgV-вирус), относящийся к семейству флавивирусов. На сегодня вирус включает в себя три генотипа и несколько субтипов.
По своим свойствам возбудитель сходен с вирусом гепатита С, но способен, в отличие от него, воспроизводить инфекцию на нечеловекообразных обезьянах (что потенциально может удешевить и упростить исследование патогенеза гепатита С, ответа организма на применяемые противовирусные препараты).
Заражение инфекцией происходит парентеральным путём при контакте с инфицированной кровью. Известны случаи инфицирования при незащищенных половых контактах и передачи вируса от матери плоду.
Группами риска по заболеванию считаются пациенты гемодиализных отделений, реципиенты внутренних органов, лица, перенесшие гемотрансфузии, больные гемофилией, ВИЧ-инфекцией, медицинский персонал, люди, имеющие многочисленные гомосексуальные и бисексуальные контакты, практикующие внутривенное употребление наркотических средств. Распространенность заболевания повсеместная, для Западной Африки HGV-инфекция считается эндемичной болезнью. Вирус неустойчив в окружающей среде, погибает при кипячении и воздействии стандартных доз дезинфицирующих растворов.
Патогенез гепатита G изучен недостаточно. Считается, что вирус не обладает первичными гепатотропными свойствами, но имеет сродство к мононуклеарам, клеткам селезёнки, костного мозга, а также выступает супрессором репликации вируса иммунодефицита человека.
При проникновении в организм человека возбудитель поражает лимфоциты, с током крови попадает в различные органы и системы, длительно персистируя в лимфе. Попадание в печень происходит пассивно, вместе с лимфоцитарными клетками, при этом воспалительные изменения выражены только во внутрипеченочных желчных протоках и желчевыводящей системе.
Вероятно, вирус обладает специфичным повреждающим действием на желчные пути, поскольку описано возникновение холангита с феноменом билиарного сладжа.
Также имеются исследования по определению триггерной роли HGV-вируса в аутоиммунных поражениях печени и формировании таких патологий, как апластическая анемия, талассемия, кожная порфирия Тарда, однако четкого описания механизма влияния не было получено из-за малого числа наблюдений.
Клиника HGV-инфекции сходна с симптомами HCV-инфекции, но при этом цирротические изменения печеночной ткани, внепеченочные проявления практически не встречаются; однако это утверждение справедливо только для моноинфекции.
При наличии одновременно более двух вирусов, поражающих печеночную ткань, происходит взаимное усугубление патологических процессов в организме.
Выделяют острое и первично хроническое течение болезни, а также две клинические формы:
- Безжелтушная. Наиболее часто встречающаяся картина болезни. Больные предъявляют жалобы на интоксикационные симптомы и резкое недомогание, при лабораторном обследовании может быть выявлены антитела к вирусу, умеренное повышение печеночных ферментов.
- Желтушная. Проявляется желтушным окрашиванием слизистых оболочек, кожных покровов, темным цветом мочи (сходным по окраске с чайной заваркой), кожным зудом.
Период инкубации при инфекции составляет от 9 дней до 3 месяцев. Часто болезнь протекает бессимптомно, и пациенты могут быть выявлены случайно: на профосмотре, перед донацией крови или органов, в ходе обследования для плановых оперативных вмешательств.
Начало заболевания острое, с подъема температуры тела до 38-390С, озноба, мышечных и суставных болей, слабости, резкого снижения аппетита, сонливости, тошноты, реже рвоты, вздутия живота.
Возникают тяжесть, ноющие боли в правом подреберье, горечь во рту, кожный зуд с тенденцией к нарастанию его интенсивности.
Пациенты отмечают изменение окраски мочи (с соломенно-желтого на темно-коричневый), а затем появление желтушного окраса кожи, склер; но при наиболее распространенном течении кожные покровы остаются прежнего оттенка.
Симптомами, предвещающими развитие фульминантного воспаления печени, можно считать усиление и длительное течение лихорадки, нарастание желтухи, появление десневых и носовых кровотечений, тремора кистей, прогрессирующее нарастание слабости, головной боли, инверсии сна, эпизодов провалов в памяти, адинамичности, снижения либо отсутствия продуктивного контакта с больным.
HGV-моноинфекция при своевременном выявлении практически не вызывает осложнений; чаще всего происходит формирование хронического поражения желчного пузыря и желчевыводящих путей (холецистит, холангит, холелитиаз).
При молниеносном течении возможно появление острой печеночной недостаточности, ДВС-синдрома, острой печеночной энцефалопатии.
При необходимости инвазивных диагностических, лечебных процедур (инъекции, катетеризация, тонкоигольная биопсия и другие) высока вероятность появления бактериальных осложнений в диапазоне от местных до мультисистемных поражений и сепсиса.
На диагностическом этапе обязательны осмотры больного инфекционистом, терапевтом, гастроэнтерологом, хирургом. При выявлении нарушений и изменения сознания необходима консультация невролога, психиатра. Пациенты в критическом состоянии требуют незамедлительной реанимационной помощи. Диагностические процедуры, необходимые для верификации нозологии, включают в себя:
- Оценку объективного статуса. Физикальное исследование позволяет определить степень нарушения сознания, оттенок кожных покровов, слизистых оболочек, наличие расчесов (критерий интенсивности зуда), увеличение размеров печени, селезенки, положительные симптомы Грекова-Ортнера (болезненность при постукивании по правой реберной дуге), Кера (боль при надавливании в точку проекции желчного пузыря). Может определяться тремор конечностей.
- Лабораторные исследования крови и мочи. В общеклиническом анализе крови – лейкоцитоз, сдвиг формулы влево, увеличение СОЭ. Для биохимического исследования характерны повышение уровня активности гамма-глютамилтранспептидазы и щелочной фосфатазы, незначительный рост показателей АЛТ, АСТ. Общий билирубин определяется в 2-х и более кратном повышении, преимущественно за счет прямого. Анализ мочи демонстрирует изменение окраски, наличие желчных пигментов.
- Выявление инфекционных агентов. Определение наличия вируса в крови происходит методом ПЦР. HGV-РНК можно обнаружить до полугода от момента заражения при остром течении, в периоды репликации при хроническом процессе. Антитела к возбудителю начинают определяться только спустя 4-6 месяцев от заражения (ИФА).
- Инструментальную диагностику. УЗИ брюшной полости и забрюшинного пространства позволяют провести диффдиагностику, определить наличие увеличения печени и селезенки, пониженной эхогенности печеночной ткани, осадка желчи в желчном пузыре, утолщение, гиперэхогенность стенки органа. Реже проводится МР-холангиография, КТ и РХПГ.
- Биопсию. Тонкоигольная биопсия печени показана в период ремиссии с целью верификации диагноза и определения степени фиброза. Полученный материал позволяет проводить ПЦР, патогистологические, иммуногистохимические исследования. Альтернативой инвазивного метода является исследование с помощью аппарата «Фиброскан».
Дифференциальную диагностику проводят с такими заболеваниями, как вирусные гепатиты (А, В, С, D, Е, F, TTV и другие), лептоспироз, ОРВИ, альвеококкоз, сепсис, ГЛПС, описторхоз, туберкулёз, эхинококкоз, грипп.
Подобную клиническую картину могут давать механические желтухи, первичный склерозирующий холангит, злокачественные новообразования гепатобилиарной системы, метастатические поражения печени, редко – гнойные процессы (карбункулы внутренних органов).
Симптомы, сходные с гепатитом G, могут встречаться при стеатозе печени, лекарственном поражении печени, панкреатите, патологиях кишечника, длительном злоупотреблении алкоголем и наркотическими веществами, отравлениях грибами, метиловым спиртом, солями тяжелых металлов.
Пациенты с подозрением на патологию госпитализируются в инфекционное отделение.
Партнеры по сексу и внутривенному употреблению наркотических средств должны быть выявлены, информированы, приглашены для исключения либо подтверждения диагноза.
Новорожденные, находящиеся на грудном вскармливании, отлучаются от груди и обследуются. Дети старшего возраста также однократно сдают кровь для определения антител к возбудителям парентеральных инфекций.
Терапия гепатита G подразумевает обязательную щадящую диету (строго запрещены алкоголь, газированные напитки, свежая выпечка, жареные и жирные блюда, кондитерские изделия, приправы, маринады, кофе), увеличение питьевого режима (кипяченая вода), постельный режим до устойчивого снижения температуры дела в течение 2-3 суток. Не рекомендуются подъем тяжестей более 10 кг, спортивные упражнения, бег, резкие перепады температуры, давления (сауна, бассейн). В качестве этиотропной терапии лучшие результаты показали препараты альфа-интерферона. Медикаментозное лечение также состоит из дезинтоксикации (хлосоль, трисоль, глюкоза, реамберин), приема сорбентов (активированный уголь, диосмектит, полиметилсилоксана полигидрат), ферментов (панкреатин), желчегонных препаратов (урсодезоксихолевая кислота) и симптоматической терапии.
Прогноз при данной инфекции считается более благоприятным, чем при гепатите С. Это связано с минимальным повреждением печени и малой изменчивостью вируса.
Однако, учитывая небольшой процент моноинфекции (2-8%), и преимущественное ее сосуществование с другими вирусными поражениями печени, прогноз заболевания будет зависеть от раннего выявления и регулярного диспансерного наблюдения.
Доказанного влияния на частоту фульминантного течения HGV-вирус не оказывает, хотя мутантные формы вируса обнаруживались в 12-50% случаев. Желтуха чаще всего длится три недели, печеночная недостаточность в случае молниеносного протекания моноинфекции нарастает в течение 6-45 дней.
Методы специфической профилактики нозологии на сегодняшний день находятся в стадии разработки. Перспективным направлением в создании вакцины может оказаться использование белков Е2 генома HCV-вируса, поскольку среди лиц, имеющих антитела к данным белкам, не наблюдается случаев заражения гепатитом G.
Дополнительной мерой защиты может стать доступная вакцинация взрослого населения против вирусного гепатита В (особенно групп риска). Существующие способы лечения хронических вирусных воспалений печени (этиотропные противовирусные препараты) также могут рассматриваться как профилактические методы.
К мерам неспецифической защиты следует отнести строгий контроль показаний и техники проведения гемотрансфузий и трансплантаций, тщательную проверку препаратов крови, доноров органов, внедрение в медицинскую практику современных способов стерилизации инструментов, одноразовые расходные материалы, планирование беременности, учёт и обследование в женской консультации во время гестации, использование презервативов, избегание травматичных видов сексуальных практик и внутривенного введения наркотиков.
Источник: https://www.KrasotaiMedicina.ru/diseases/infectious/hepatitis-G
Гепатит G
После доказательства вирусной природы гепатитов и выделения нескольких возбудителей, ученые выяснили, что существуют другие варианты течения болезней. Серологическая диагностика не всегда дает однозначный ответ. Так появился вариант диагноза гепатит ни А-В.
В 1995 году группа ученых смогла выделить уникальную РНК, которая была отнесена к вирусу гепатита типа G.
Этиология
Таксонометрия возбудителя до конца не определена. Условно его определили к семейству флавивирусов. Генетический материал представлен однонитчатой молекулой РНК.
Считается, что существует три типа вирусов G. Частое обнаружение его у заболевших гепатитом С дает возможность предполагать, что он представляет собой дефектный вирус, а для его размножения нужно присутствие помощника – вируса С.
Эпидемиология
Источником инфекции служат заболевшие гепатитом G в острой или хронической фазе, носители вируса. Точно установлено распределение генотипов возбудителя в масштабе планеты:
- 1 тип – запад Африки;
- 2 тип – Северная Америка, Евразия, северные регионы Африки;
- 3 тип – юго-восток Азии.
Заражение происходит парентеральным путем. В группе риска находятся люди, получавшие донорскую кровь, пересаженные органы, наркоманы. Возможен вертикальный путь передачи от беременной женщины к плоду. Через грудное молоко вирус не передается. Половым путем можно заразиться часто меняя сексуальных партнеров, при наличии гомосексуальных связей.
Имеющийся гепатит С, ВИЧ-инфекция увеличивают возможность носительства G в несколько раз. Инфекция способна длительно персистировать до 8 лет.
Патогенез
Механизм развития до конца не изучен. Предположительно, что после попадания в кровь вирус может длительно персистировать, не вызывая иммунологических реакций и не повреждая клетки печени. Эти доказывается его дефектное строение. Возможно, что пусковым механизмом для развития заболевания служит проникновение вируса гепатита тип С.
За счет его деятельности происходит активация гепатита G, запускается репликация вируса. Выход инфекции из гепатоцитов разрушает клетки печени. Это сопровождается появлением клинических симптомов цитолиза, холестаза. Очаги повреждения постепенно замещаются фиброзной тканью. Печень перестает в должной мере выполнять свои функции, т.к. развивается цирроз.
Нарастают уже симптомы, связанные с недостаточностью печеночных функций.
Клиника
Инкубационный период до 30 дней. Но возможно длительное носительство вируса до 8 лет без появления симптомов болезни. В таких случаях обнаружение вируса будет случайной находкой при обследовании.
Жалобы не имеют специфики для этой болезни. Это чувство общего недомогания и слабости, повышенная утомляемость. Температура может незначительно повыситься. В случае моноинфекции желтуха может отсутствовать. Если имеется комбинация с В или С гепатитом, то появление желтухи будет обязательно. Параллельно появятся боли в области печени, изменится цвет кала, потемнеет моча.
При бессимптомном течении жалоб не будет долгое время, человек выступает вирусоносителем. При типичной форме выраженность клиники будет зависеть от проявления дополнительной инфекции.
Болезнь может протекать молниеносно. Тогда будет подъем температуры, выраженные симптомы интоксикации, поражение печени. Такое развитие возможно при наличии гепатита В или С.
Изменения в лабораторных показателях будут типичны для больных гепатитом:
- увеличение билирубина;
- подъем холестерина, щелочной фосфотазы;
- АЛТ увеличено.
Осложнения
Если произошло заражение только гепатитом G, то риск развития осложнений сводится к минимуму. Присоединение других типов болезни утяжеляет ее течение, приводит к развитию осложнений:
- формирование хронического гепатита;
- цирроз печени;
- рак.
Диагностика
Неспецифичность симптомов болезни указывает на проведение обязательной лабораторной диагностики для постановки диагноза.
Золотым стандартом является определение методом полимеразной цепной реакции нити РНК.
Также маркерами репликации вируса являются антитела к антигенам вируса G. Специфичные для него IgM определяют на 10-12 день от заражения, сохраняются они в течение 1-2 месяцев. РНК вируса выявляется путем ПЦР с первого дня. В фазе желтухи она уже не определяется.
Для диагностики тяжести заболевания используют контроль биохимических показателей крови. Имеет значение показатели билирубина, щелочной фосфотазы, АЛТ, АСТ и их соотношение, показатели холестерина.
В более позднем периоде при подозрении на переход гепатита в хроническую форму кроме контроля печеночных ферментов, следят за уровнем белка, глюкозы, величинами свертывающей системы крови.
Формирование цирроза печени требует регулярного проведения УЗИ-исследования. Для определения активности процесса, контроля лечения или при подозрении на рак, проводят биопсию печени.
Лечение
Немедикаментозное лечение предполагает соблюдение диеты и режима. Для болезней печени сформирована диета №5. Она подразумевает дробное питание с отказом от жареной, соленой и жирной пищи, алкоголя. Ограничения вводятся на кислое, различные маринады, острые соусы и просто приправы, бобовые продукты, грибы.
Разрешается употребление молочных продуктов, яичного белка, супов на овощном бульоне, мяса домашней птицы с низким содержанием жира, телятины. Готовят крупяные каши. Полезно поедание сухофруктов, овощей, сладких фруктов.
Медикаментозная терапия подбирается индивидуально в зависимости от сочетания вирусов и степени тяжести болезни. Назначаются препараты следующих групп:
- гепатопротекторы;
- витамины группы В, Е;
- интерфероны.
Из группы гепатопротекторов особенно эффективны эссенциальные фосфолипиды, т.к. они восстанавливают поврежденные клеточные мембраны и тем самым возвращают функционирование печени на прежний уровень.
Витамины участвуют в антиоксидантной защите, в работе ферментных систем.
Пегилированные интерфероны встраиваются в клеточные стенки, тормозят репликацию вирусов. и активируют белки адекватного иммунолгического ответа.
В острую фазу гепатита противопоказан прием аминокислот в качестве гепатопротекторов. Вместо восстановления гепатоцитов метионин будет использован вирусами для построения новых копий.
Это лекарства для этиологического лечения. Также от выраженности признаков применяют симптоматическую терапию для подавления неприятных проявлений болезни.
- Со стороны желудочно-кишечного тракта появляются симптомы диспепсии. Помогут с ними справиться прокинетики, ферментные препараты.
- Для адсорбции повышенного билирубина, излишка жиров и токсинов применяют сорбенты – активированный уголь, Энтеросгель.
- Нарушения свертывающей системы крови корректируют с помощью витамина К или специальных препаратов, улучшающих свертывание крови.
- Оправдано применение методов народной медицины в качестве вспомогательных для устранения некоторых неприятных симптомов и облегчения состояния. Чаще это различные травяные сборы с гепатопротекторным, противовоспалительным и иммуноукрепляющим действием.
Профилактика
Специфические меры профилактики в виде вакцины от гепатита не разработаны, т.к. вирус неполный и не выявляется как моноинфекция.
Рекомендации по общей профилактике сводятся к ограничению половых партнеров, использованию одноразовых игл и шприцов при проведении медицинских манипуляций.
Все процедуры, связанные с вмешательством во внутреннюю среду организма, возможным присутствием крови, следует проводить только одноразовыми инструментами.
Если есть возможность обойтись без переливания донорской крови, то лучше это не делать. Если же операции нельзя избежать по жизненным показаниям, то рекомендуется через 6 месяцев пройти обследование на наличие вирусных гепатитов и ВИЧ-инфекции.
Источник: http://gepatolog.com/hepatitis/gepatit-g/
53. Вирус бешенства. Флавивирусы
Вирус бешенства . Относится к семейству Rhabdoviridae , роду Lyssavirus .
Рабдовирусы отличают пулевидная форма, наличие оболочки, спиральная симметрия; геном образован РНК.
Бешенство – острая инфекция ЦНС, сопровождающаяся дегенерацией нейронов головного и спинного мозга. Летальность для человека при отсутствии своевременного лечения составляет 100 %.
Вирус проникает в организм человека через повреждения кожных покровов, как правило, при укусах больных животных. Вирус мигрирует по аксонам периферических нервов в базальные ганглии и ЦНС, где размножается в клетках, в результате чего появляются цитоплазматические тельца Бабеша-Негри. Далее вирус мигрирует обратно по центробежным нейронам в различные ткани.
Время продвижения вируса по нервным стволам соответствует инкубационному периоду заболевания. Его длительность может быть различной: минимальной (10–14 дней) при укусе в голову и лицо и более продолжительной (месяц и более) при укусах в конечности.
- Резервуаром вируса в природе являются различные теплокровные животные.
- Лечение:
- 1) антибиотики широкого спектра действия;
- 2) специфический антирабический иммуноглобулин;
- 3) лошадиная антирабическая сыворотка;
- 4) антирабическая вакцина.
- Специфическая профилактика: антирабическая вакцина.
- Флавивирусы
- Семейство включает в себя около 50 вирусов.
- Это сферические оболочечные вирусы с икосаэдральным нуклеокапсидом, заключенным в липидную оболочку.
- Геном образует однонитевая молекула +РНК.
- Флавивирусы культивируют в куриных эмбрионах и культурах тканей.
- Семейство флавивирусов включает в себя различных представителей, вызывающих соответствующие заболевания:
1) вирус желтой лихорадки. Резервуар инфекции – обезьяны, переносчик – комары. Встречается в странах Южной Африки;
2) вирус лихорадки Денге. Резервуаром инфекции являются больные люди и обезьяны, переносчиком – комары;
3) вирус японского энцефалита. Резервуар возбудителя – дикие птицы, грызуны, крупный рогатый скот, лошади и свиньи; человек – тупиковый хозяин (при эпидемиях возможна трансмиссивная передача от человека человеку). Переносчики – комары рода Кулекс;
4) вирус клещевого энцефалита. Резервуар и переносчик вируса – иксодовые клещи. Дополнительный резервуар – различные животные и птицы.
Для специфической профилактики клещевого энцефалита применяют инактивированную вакцину. При укусе клеща вводят специфический иммуноглобулин.
54. Вирус гепатита а и в
Вирус гепатита А относится к семейству пикорнавирусов, роду энтеровирусов.
Вирус гепатита А по морфологии сходен с другими представителями рода энтеровирусов. Геном образует однонитевая молекула +РНК. Не имеет суперкапсидной оболочки.
Основной механизм передачи вируса гепатита А – фекально-оральный. Больной выделяет возбудитель в течение 2—3-й недель до начала желтушной стадии и 8—10 суток после ее окончания. Вирус патогенен только для человека.
Вирус гепатита А попадает в организм человека с водой или пищей, репродуцируется в эпителии слизистой оболочки тонкой кишки и регионарных лимфоидных тканях.
Затем возбудитель попадает в кровоток с развитием кратковременной вирусемии. Основная мишень для цитопатогенного действия – гепатоциты.
- Поражение гепатоцитов сопровождается развитием желтухи и повышением уровня трансаминаз.
- Далее возбудитель с желчью попадает в просвет кишечник и выделяется с фекалиями, в которых отмечается высокая концентрация вируса.
- После перенесения инфекции формируется пожизненный гуморальный иммунитет.
- Специфическая профилактика: убитая вакцина на основе штамма СR 326.
- Вирус гепатита В
Относится к семейству Hepadnaviridae . Это икосаэдральные, оболочечные ДНК-содержащие вирусы, Геном образует неполная (с разрывом одной цепи) кольцевая двухнитевая молекула ДНК.
- Для эффективной репликации необходим синтез вирусиндуцированной обратной транскриптазы.
- Антигенная структура:
- 1) НВsАг (включает в себя два полипептидных фрагмента):
- а) полипептид preS1;
- б) полипептид preS2;
- 2) НВcorАг;
- 3) НВeАг.
- Заражение происходит при инъекциях инфицированной крови или препаратов крови; через загрязненные медицинские инструменты, половым путем и интранатально, возможно внутриутробное инфицирование.
Клинические проявления варьируются от бессимптомной и безжелтушной форм до тяжелой дегенерации печени. Течение гепатита В более тяжелое, с постепенным началом, длительным инфекционным циклом, более высоким уровнем летальности, чем при гепатите А. Возможна хронизация процесса.
- Лабораторная диагностика.
- Серологические исследования включают в себя определение антигенов и антител с помощью реагентов – НВsАг, НВeАг; антигенов к НВsАг, НВcorАг, НВeАг и IgM к НВcorАг.
- Специфическая профилактика:
- 1) специфический иммуноглобулин (HBIg);
- 2) рекомбинантные вакцины.
Источник: https://studfile.net/preview/2783652/page:27/

 HBsAg и HCV анализ крови: что это такое, показания, расшифровка
HBsAg и HCV анализ крови: что это такое, показания, расшифровка
 Симптомы воспаления печени и желчного пузыря
Симптомы воспаления печени и желчного пузыря
 Признаки и лечение воспаления печени у мужчин
Признаки и лечение воспаления печени у мужчин
 Гепатит D: что это такое, как передается, симптомы, лечение и прогноз
Гепатит D: что это такое, как передается, симптомы, лечение и прогноз
 Пути передачи, симптомы, лечение и профилактика хронического гепатита Д
Пути передачи, симптомы, лечение и профилактика хронического гепатита Д
 Как передается, симптомы, лечение и профилактика гепатита Дельта
Как передается, симптомы, лечение и профилактика гепатита Дельта
 Гепатит D: как лечить, пути передачи, симптомы и профилактика
Гепатит D: как лечить, пути передачи, симптомы и профилактика
 Вирус гепатита Е: пути передачи, симптомы, лечение и профилактика
Вирус гепатита Е: пути передачи, симптомы, лечение и профилактика