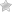Злоупотребление алкоголем не единственный фактор риска развития заболеваний печени. Узнать больше о причинах и симптомах болезней… Неалкогольная жировая болезнь печени является наиболее распространенной среди всех патологий органа. Проявляется в форме стеатоза, способного перейти в воспаление и цирроз. Об опасностях заболевания и формах лечения… Помочь восстановить здоровое состояние клеток печени способны препараты, содержащие глицирризиновую кислоту (ГК) и эссенциальные фосфолипиды (ЭФ). Перейти к примеру… Чтобы не рисковать здоровьем, стоит использовать препараты, прошедшие клинические исследования. Посмотреть результаты исследований… «Фосфоглив» – пример современного комбинированного препарата, способного помочь на всех стадиях поражения печени:
- оптимальный состав активных компонентов;
- противовоспалительное действие;
- благоприятный профиль безопасности;
- безрецептурный отпуск из аптек.
Подробнее о препарате… Клинические исследования препарата… В восстановлении здорового состояния печени важную роль играет комплексный подход. Он предполагает профилактику, лечение, восстановление клеток печени. Какие средства в этом помогают? Лечение без переплаты вполне возможно! Выбирайте препараты, обладающие фиксированной доступной ценой. Узнать подробнее…
Считается, что заболевания печени свойственны только людям, ведущим нездоровый и малоподвижный образ жизни. Однако спортсмены также находятся в группе риска развития различных болезней печени, которые могут быть вызваны применением довольно токсичных стероидных препаратов и высококонцентрированного спортивного питания. В данной статье мы разберем основные заболевания печени и рассмотрим спектр препаратов для их лечения.
Причины заболеваний печени
Печень является железой внешней секреции и выполняет важнейшие функции в организме человека. Структурная единица ткани печени — так называемая печеночная долька, имеющая форму шестигранника.
Общее число таких долек составляет порядка 500 тысяч. Через центр каждой дольки проходит центральная вена, от которой отходят специальные пластинки, состоящие из гепатоцитов — клеток печени.
Каждая долька также содержит в себе гемокапилляры (кровеносные сосуды) и желчные капилляры.
Печень выполняет множество функций, самая важная из которых — обезвреживание и удаление опасных химических соединений, попадающих в организм извне с пищей, воздухом, водой, и конечных продуктов обмена веществ, которые являются токсичными для организма (аммиак, фенол, этанол и т.д.).
Кроме того, печень удаляет избыток органических веществ — гормонов, витаминов, микроэлементов. Здесь же происходит глюконеогенез — процесс производства глюкозы, необходимой для энергообмена и клеточного дыхания, а также синтез некоторых гормонов и ферментов.
Данный орган выступает в качестве депо для гликогена, витаминов, катионов некоторых металлов и даже для крови — в печени может содержаться до 400 миллилитров крови.
Печень принимает участие в жировом (липидном) обмене, синтезируя холестерин, липиды и фосфолипиды, а также желчные кислоты и желчный пигмент билирубин.
Это полезно знать! Фосфолипиды — сложные липиды, содержащие в себе высшие жирные кислоты и остаток фосфорной кислоты. Фосфолипиды входят в состав всех клеточных мембран, служат источником фосфорной кислоты, участвуют в транспортировке жиров, жирных кислот и холестерина, играют роль «растворителя» холестерина.
Поскольку печень выполняет сотни важнейших функций, ее роль сложно переоценить, а потому заболевания печени являются весьма опасными для всего организма. Выделяют несколько основных причин (факторов риска) болезней печени:
- чрезмерное употребление алкоголя;
- малоподвижный образ жизни и неправильное питание;
- вирусные, бактериальные и паразитарные инфекции;
- интоксикации различного рода;
- генетические нарушения и др.
В разных странах алкогольный цирроз составляет от 20 до 95% от всех заболеваний печени, вирусные гепатиты — 10–40%.
Кроме того, причинами заболеваний печени могут быть такие факторы, как ожирение, болезни обмена веществ, не связанные с работой печени, прием целого ряда лекарственных препаратов, проживание в экологически неблагоприятных условиях, многочисленные стрессы, систематически неправильное питание.
Виды поражений
C точки зрения морфологичских изменений ткани печени условно можно выделить несколько групп патолонгичских состояний, встречающихся при различных заболеваниях: гепатоз, гепатиты, цирроз и опухолевые заболевания печени.
Гепатоз (жировая дистрофия, стеатоз) — общее название для всех заболеваний печени невоспалительного характера. В основе гепатоза лежит избыточное накопление жира в клетках печени — гепатоцитах . Гепатоз, как правило, встречается при следующих заболеваниях печени: неалкогольная жировая болезнь печени, алкогольная болезнь печени, лекарственная болезнь печени и ряд дргуих.
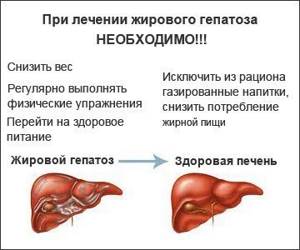
Диагностика данного заболевания основана на выявлении повышенной эхогенности печени и увеличения ее размеров при ультразвуковом исследовании. Лечение обычно заключается в исключении тех факторов, которые привели к жировой дистрофии (диета, отказ от алкоголя, физическая активность). Для поддержания функционирования печени назначаются препараты, обладающие гепатопротекторными свойствами.
При отсутствии лечения, на фоне гепатоза со временем может развится воспалительный процессу — гепатит.
Гепатиты — это группа воспалительных заболеваний печени инфекционного и неинфекционного происхождения.
Возбудителями могут являться вирусы A, B, C, D, E, F, G, бактерии Listeria monocytogenes (листериоз), Treponema pallidum (сифилис), Leptospira (лептоспироз), а также паразиты Toxoplasma gondii (токсоплазмоз), Opisthorchis (описторхоз), Giardia intestinalis (лямблиоз), Entamoeba histolytica (внекишечный амебиаз), Echinococcus (эхинококкоз) и др. К невирусным формам заболевания относятся алкогольный гепатит, лекарственный гепатит, токсический гепатит, аутоиммунный гепатит, а также лучевой гепатит. Наиболее часто встречающийся вид гепатита — вирусный. Согласно статистике, вирусные гепатиты В и С входят в число десяти основных причин смертности в мире. Всего порядка 170 млн человек в мире страдают гепатитом С, вдвое больше — гепатитом B. По клиническому течению вирусные гепатиты подразделяются на острые, первично-хронические и вторично-хронические.
Цирроз — самостоятельная болезнь или состояние, являющееся конечной стадией различных хронических заболеваний печени. Данный диагноз ставится, когда патологические изменения в печеночных клетках становятся необратимыми. На фоне гибели гепатоцитов происходит их замещение фиброзной тканью.
В развитых странах цирроз печени входит в шестерку основных причин смерти пациентов от 35 до 60 лет. Для определения функционального состояния печени при циррозе используется специальная шкала – по Чайлд-Пью.
Согласно шкале Чайлд-Пью, выделяют три стадии цирроза — компенсированную, субкомпенсированную и декомпенсированную. Компенсация означает, что печень все еще выполняет свои функции, несмотря на воспалительный и некротический процессы.
Когда цирроз сам по себе не является отдельным заболеванием, его причинами могут быть любые факторы, влияющие на функционирование печени — вирусные гепатиты, алкоголь, ожирение, прием токсичных препаратов, неблагоприятная экологическая обстановка и т.д.
В целом сформировавшийся цирроз печени является необратимым состоянием. Наиболее эффективным методом лечения является пересадка печени – трансплантация. В качестве поддерживающей терапии назначается диета, витаминные комплексы и гепатопротекторные препараты.
Опухолевые заболевания печени. К доброкачественным новообразованиям относят: гемангиомы (наиболее частый вид опухолей), гепатоцеллюлярную аденому, кисты, узелковую гиперплазию. При обнаружении доброкачественной опухоли печени необходимо оперативное вмешательство, которое проводится хирургом-гепатологом.
В некоторых случаях применяется эндохирургическое лечение или локальная инъекционная терапия. Что касается злокачественных опухолей, то к ним относят первичный рак печени и метастатический рак. Метастатический рак означает, что первичный узел новообразования находится в другом органе, однако больные клетки распространились на печень и стали расти.
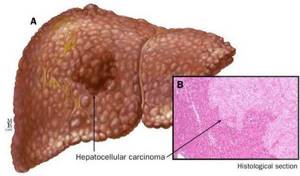
По статистике, рак печени занимает 5 место по частоте среди всех злокачественных новообразований и является причиной смерти более миллиона людей каждый год, ежегодно в мире диагностируют около 600 000 случаев данного заболевания. Наиболее распространенной среди злокачественных опухолей печени является «гепатоцеллюлярная карцинома».
Карцинома, как и цирроз, может является конечной стадией других заболеваний печени —цирроза, гепатита, стеатоза и т.д.
Обратите внимание! Согласно данным Росстата, в России в 2013 году было зарегистрировано 1,2 тысячи случаев заболевания острым вирусным гепатитом B, 2,1 тысячи – острым гепатитом С.
Гепатит С считается самым опасным. Метафорично его называют «ласковым убийцей». Стоимость лечения гепатита С при помощи новейших противовирусных препаратов может достигать 70 тысяч рублей в месяц и более.
Признаки заболеваний печени
Приведем симптомы основных и самых серьезных заболеваний печени.
В целом о симптомах можно сказать следующее: зачастую они вообще отсутствуют, проявляются крайне слабо и не являются специфическими (могут сопровождать множество разнообразных болезней).
Особенно это характерно для ранних стадий. Во многих случаях заболевания печени диагностируются случайно, в ходе планового обследования, прохождения УЗИ или томографии.
Симптомы жировой дистрофии печени на начальных стадиях отсутствуют. Со временем могут возникать тянущие боли в правом подреберье, тошнота, нарушения стула. Симптомы цирроза и карциномы печени:
- Портальная гипертензия — увеличение селезенки, варикозное расширение вен пищевода и желудка, асцит (накопление жидкости в брюшной полости).
- Энцефалопатия.
- Повышенная утомляемость, нарушения стула, тошнота, неприятные ощущения в области живота, в особенности в правом подреберье, плохая переносимость жирной пищи и алкоголя, астения (потеря веса).
- Может наблюдаться субфебрильная температура (37–38 градусов).
На терминальной стадии происходит потеря волосяного покрова, развивается желтуха, Признаки вирусного гепатита: лихорадка, головные, суставные, мышечные боли, диарея, рвота, боли в области печени, темная окраска мочи, желтуха, слабость, кожный зуд, нарушения сна. На терминальных стадиях могут развиться симптомы цирроза.
Патогенез
При отсутствии или неэффективности лечения цирроза в печени развиваются следующие процессы:
- В результате массивной гибели гепатоцитов на их месте образуются рубцы из соединительной ткани (фиброз).
- Нарушается ток крови в печеночных дольках, что приводит к ишемии и некрозу (гибели клеток).
- Активируется регенерация печени, в результате которой образуются узлы регенерации, которые сдавливают сосуды и еще больше нарушают кровоток.
- Сдавление венозных сосудов печени соединительной тканью вызывает еще больший некроз и ишемию, которые могут привести к летальному исходу.
Патогенез вирусных гепатитов (может несколько отличаться у разных типов вирусов):
- После попадания в печень вирус начинает активно размножаться.
- На поверхности печеночных клеток образуются антигены, в результате чего организм начинает воспринимать клетки печени как чужеродные.
- Развивается иммунный ответ — под действием иммунных механизмов происходит повреждение мембран клеток печени и их последующая гибель.
Для того чтобы не допустить развития заболеваний печени, следует знать о профилактических мерах, которые могут в значительной степени снизить опасность их развития.
Профилактика заболеваний печени
Профилактика включает в себя обязательный отказ от алкоголя и курения, соблюдение правил личной гигиены, физическую активность и диету — без канцерогенных соединений и химических добавок, консервированных продуктов, жареного и копченого.
Необходимо сократить употребление жирных продуктов, включая кондитерские жиры и жирное мясо. Следует отдать предпочтение пище, приготовленной на пару или вареной. Во избежание отложения жиров желательно ограничить употребление сладкого.
Также для предупреждения некоторых гепатитов следует проходить специальную вакцинацию.
Профилактика заболеваний печени, по решению врача может включать прием гепатопротекторов — лекарственных средств, поддерживающих функции печени и защищающие гепатоциты от повреждений на молекулярном уровне.
В России зарегистрировано около 700 гепатопротекторов, в основе которых лежат вещества из 16 групп. Если говорить о составе, то гепатопротекторы в основном содержат следующие вещества: фосфолипиды, аминокислоты, витамины и антиоксиданты.
Также существует отдельная группа препаратов природного происхождения (на основе лекарственных растений).
Многие люди недооценивают риск развития заболеваний печени, не задумываясь о том, к каким последствиям они могут привести.
Потому особенно важно обратить внимание на профилактику заболеваний печени для того, чтобы избежать или снизить негативные воздействия неблагоприятной экологической обстановки, неправильного образа жизни, предотвратить развитие опасных осложнений, если какое-либо заболевание все же было диагностировано. При самостоятельной покупке гепатопротекторов всегда следует отдавать предпочтение лекарствам, прошедшим многочисленные клинические испытания.
Лекарственные средства для восстановления функций печени
Среди группы препаратов природного происхождения можно назвать лекарственные средства на основе расторопши, экстрактов из множества лечебных трав. Еще одну группу гепатопротекторов составляют средства на основе аминокислот: метионина, адеметионина, орнитина.
Третью группу гепатопротекторов составляют средства на основе витаминов группы B, C, E и липоевой кислоты. Четвертую — получившие наибольшее клиническое распространение средства на основе фосфолипидов, которые восстанавливают мембрану клеток и снижают жировую дистрофию.
Однако наибольший интерес среди гепатопротекторов представляют комбинированные препараты пятой группы, которые помимо эссенциальных фосфолипидов включают еще один действующий компонент — глицирризиновую кислоту. Последняя в природных условиях входит в состав корня солодки, традиционно применяемого в народной медицине различных народов мира уже более 3000 лет.
На текущий момент проведено не менее 54 клинических исследований глицирризиновой кислоты, 31 из которых является рандомизированным (основанным на случайном отборе пациентов в испытательную группу).
Благодаря положительным результатам испытаний глицирризиновая кислота была включена в рекомендации Азиатско-Тихоокеанской ассоциации по изучению печени (APASL), а также разрешена Европейским медицинским агентством (EMA) для медицинского применения человеком.
Данное соединение обладает противовоспалительными, антиоксидантными, гепатопротекторными и антифибротическими свойствами, что позволяет с успехом использовать его в лечении разнообразных заболеваний печени.
В то же время гепатопротектор на основе глицирризиновой кислоты и фосфолипидов является единственным препаратом, включенным в перечень ЖНВЛП в раздел «Препараты для лечения заболеваний печени», что подтверждает его клиническую эффективность и благоприятный профиль безопасности.
Сочетание глицирризиновой кислоты и фосфолипидов включено в стандарты терапии заболеваний печени: неалкогольной жировой болезни печени, вирусных гепатитов, заболеваний печени, вызванных интоксикацией психоактивными веществами.
Важным следствием включения этого гепатопротектора в перечень жизненно важных лекарственных препаратов является регулируемая на уровне государства стоимость препарата — она делает его доступным для самых широких слоев населения.
Но так или иначе, даже если гепатопротекторы доступны к приобретению без рецепта, это не означает их бесконтрольное применение — настоятельно рекомендовано физикальное обследование у лечащего врача, а также проведение биохимического анализа крови, УЗИ печени и желчевыводящих путей. Лучше, если вы используете препараты, которые вам рекомендовал гастроэнтеролог (гепатолог) после проведения соответствующих лабораторных и инструментальных исследований вашего организма.
Источник: https://www.eg.ru/digest/vidy-zabolevanii-pecheni.html
Жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП): причины, симптомы и лечение в статье врача общей практики Васильев Р. В
Дата публикации 23 июля 2018 г.Обновлено 19 июля 2019 г.
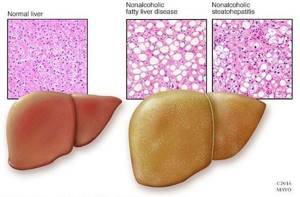
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
Все эти изменения неуклонно приводят к:
- разрушению клеток печени (неалкогольный стеатогепатит);
- накоплению жировой и формированию фиброзной ткани, что вызывает уже необратимые, структурные (морфологические) изменения паренхимы печени;
- изменению биохимического состава крови;
- развитию метаболического синдрома (гипертоническая болезнь, ожирение, сахарный диабет);
- в конечном итоге, циррозу.
- Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией.[2][3][4]
- В большинстве случаев НАЖБП развивается после 30 лет.[7]
- Факторами риска данного заболевания являются:
- малоподвижный образ жизни (гиподинамия);
- неправильное питание, переедание;
- длительный приём лекарственных препаратов;
- избыточная масса тела и висцеральное ожирение;
- вредные привычки.
Основными причинам развития НАЖБП являются:[11]
- гормональные нарушения;
- нарушение жирового обмена (дисбаланс липопротеидов плазмы);
- нарушение углеводного обмена (сахарный диабет);
- артериальная гипертензия;
- ночная гипоксемия (синдром обструктивного апноэ сна).
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %.[3]
Ожирение определяется по формуле вычисления индекса массы тела (ИМТ): ИМТ = вес (кг) : (рост (м))2. Если человек, например, весит 90 кг, а его рост — 167 см, то его ИМТ = 90 : (1,67х1,67) = 32,3. Этот резултат говорит об ожирении I степени.
- 16 и менее — выраженный дефицит массы;
- 16-17,9 — недостаточная масса тела;
- 18-24,9 — нормальный вес;
- 25-29,9 — избыточная масса тела (предожирение);
- 30-34,9 — ожирение I степени;
- 35-39,9 — ожирение II степени;
- 40 и более — ожирение III степени (морбидное).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени.[7]
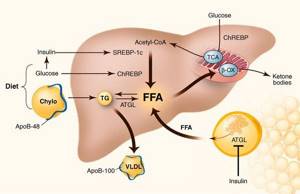
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
- избыточное поступление свободных жирных кислот (FFA) в печень;
- усиленный синтез свободных жирных кислот печени;
- пониженный уровень бета-окисления свободных жирных кислот;
- снижение синтеза или секреции липопротеинов очень высокой плотности.[7]
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид.[2]
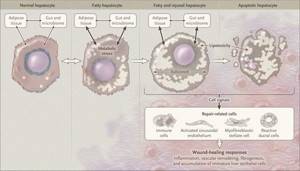
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз.[2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов.[7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Кроме того, патогенетическое значение в формировании НАЖБП имеет эндотоксин-опосредованное повреждение, которое, в свою очередь, усиливает выработку провоспалительных цитокинов (ФНО-α, ИЛ-6 и ИЛ-8), приводящих к нарушению целостности мембран гепатоцитов и даже к их некрозу[9], а также к развитию воспалительной клеточной инфильтрации как в портальных трактах, так и в дольках печени, что приводит к стеатогепатиту.
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt:[9][10][11]
- I степень (мягкий НАСГ) — стеатоз крупнокапельный, не более 33-66% поражённых гепацитов;
- II степень (умеренный НАСГ) — крупно- и мелкокапельный, от 33% до 66% поражённых гепацитов;
- III степень (тяжелый НАСГ) — крупно- и мелкокапельный, больше 60% поражённых гепацитов.
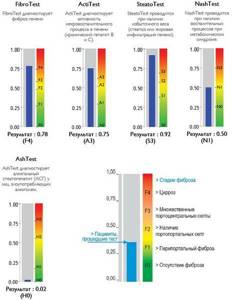
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
- S1 (до 33% жировой инфильтрации);
- S2 ( 33-60% жировой инфильтрации)
- S3 (более 60% жировой инфильтрации)
- F1,F2, F3, цирроз.
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному.[9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов.[7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
Кода первые два этапа завершены, исследуется структурное состояние печени при помощи УЗИ[4], МСКТ, МРТ и эластометрии (FibroScan), при необходимости исследуется морфологическое состояние — биопсия печени.[3]
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии.
На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный.
Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
- коррекция углеводного, жирового (липидного) обмена веществ;
- нормализация процессов окисления в клетке;
- влияние на основные факторы риска;
- снижение массы тела;
- улучшение структуры печени на обратимых стадиях.
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической (синтетической) функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
- программа «Лайт»;
- программа «Медиум»;
- программа «Премиум»;
- индивидуальная программа лечения — разрабатывается на основании сопутствующих заболеваний, текущего состояния пациента и необходимой интенсивности лечения.
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
- инфузионная терапия с пролонгацией приёма препаратов внутрь, подбор диеты и физической активности;
- сдача контрольных анализов и оценка результатов.
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
- Ахмедова В.А. Практическая гастроэнтерология. — М.: МИА, 2011. — 416 с.
- Бакулин И.Г., Сандлер Ю.Г., Винницкая Е.В., Кейян В.А. и др. Сахарный диабет и неалкогольная жировая болезнь печени: грани сопряжённости. — Терапевтический архив, 2017. — № 2. — С. 59-65.
- Бакулин И.Г., Сандлер Ю.Г., Кейян В.А., Ротин Д.Л. Новый неинвазивный метод оценки стеатоза при хронических заболеваниях печени. — Терапевтический архив, 2016. — № 2. — С. 49-57.
- Борсуков А.В., Венидиктова Д.Ю. Оценка сравнительной эффективности методов инструментальной диагностики стеатоза печени у пациентов с метаболическим синдромом. — Практическая медицина, 2018. — № 2. — С. 16-21.
- Лазебник Л.Б., Радченко В.Г., Голованова Е.В. и др. Неалкогольная жировая болезнь печени: клиника, диагностика, лечение // Экспериментальная и клиническая гастроэнтерология. — М., 2015. — № 7. — С. 85-96.
- Огурцов П.П., Мазурчик Н.В. Курс клинической гепатологии. — М., 2008. — 178 с.
- Российское общество по изучению печени. Методические рекомендации для врачей. Диагностика и лечение неалкогольной жировой болезни печени / Под ред. В.Т. Ивашкина. — М., 2015. — 38 с.
- Селиверстов П.В., Радченко В.Г. Роль митохондриальной цитопатии при стеатозе у больных неалкогольной жировой болезнью печени // Эффективная фармакотерапия. — М.: Медфорум, 2007. — № 16. — С. 16-24.
- Brunt E.M. Alcoholic and nonalcoholic steatohepatitis. — Clin Liver Dis., 2002; 6(2):399-420.
- Brunt E.M., Tiniakos D.G. Pathology of steatohepatitis. — Best Pract Res Clin Gastroenterol, 2002; 16(5):691-707.
- Brunt E.M., Janney CG., Di Bisceglie A.M., Neuschwander-Tetri B.A., Bacon B.R. Nonalcoholic steatohepatitis: a proposal for grading and staging the histological lesions. — Am J Gastroenterol, 1999; 94(9):2467-74.
- White nights of hepatology. An EASL endorsed conference, 2010.
Источник: https://ProBolezny.ru/zhirovoy-gepatoz-nealkogolnaya-zhirovaya-bolezn-pecheni/
"Жирная печень": причины, симптомы, последствия и лечение
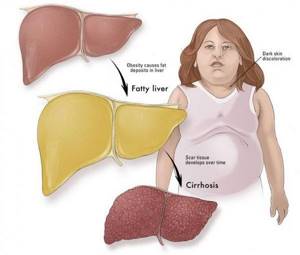
Регулярный прием алкоголя вреден для организма — эту простую истину знает каждый, даже далекий от медицины человек. Также не секрет, что злоупотребление горячительными напитками может привести к циррозу печени — нарушениям структуры и функций этого важного органа.
Безусловно, современная медицина способна помочь и пациентам с диагнозом «цирроз печени», но лечение будет более эффективным, а изменения печени минимальными и обратимыми, если больной обратится к специалисту на более ранней стадии, которую называют жировым гепатозом либо «жирной печенью».
Что такое жирная печень?
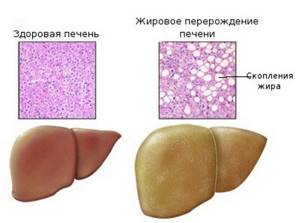
У «жирной печени» есть множество других названий: стеатоз печени, жировой гепатоз, жировая дистрофия печени. Все они отражают одно и то же патологическое состояние — избыточное отложение жира в гепатоцитах. Нормальное содержание жира в печени — 5%, при жировом гепатозе эта цифра может достигать 50%.
Есть подобное понятие и в английском языке: дословный перевод “fatty liver” также обозначает жирную печень. Этот термин получил широкое распространение благодаря тому, что он понятен и специалистам, и пациентам.
Как и человек с излишками веса жирная печень подвержена различным заболеваниям, но это состояние обратимо. Если вовремя начать лечение, направленное на устранение причин жирового гепатоза, можно добиться восстановления структуры печени и ее функций.
Причины развития жирной печени
Существует множество факторов, провоцирующих отложение жира в печени, но одной из самых распространенных является алкоголь. Примерно у двух третей пациентов именно прием частый прием горячительных напитков становится причиной жирной печени. Специалисты даже разделяют болезни печени на алкогольную и неалкогольную группы.
Всем известно, что, попадая в организм, алкоголь начинает цикл химических превращений, которые невозможны без участия клеточных ферментов печени. Образующиеся при окислении продукты распада алкоголя повреждают оболочку клеток печени и ухудшают функцию ферментов, отвечающих за вывод и окисление жиров. Как результат — нарушения обмена и накопление в клетках жира.
Жирная печень — частый диагноз современного человека. Пациенты, узнав о диагнозе, часто бывают удивлены, так как не считают себя пьющими. Тем не менее, неизменная рюмочка коньяка или водки за обедом или ужином также может стать причиной патологических изменений печени.
Стоит отметить, что жировая дистрофия печени у женщин развивается быстрее и протекает в более тяжелой форме.
Причинами жирового гепатоза также становятся
- сахарный диабет,
- ожирение,
- гиперлипидемия — повышенное содержание некоторых фракций жира в крови вследствие генетических причин и неправильного питания.
Реже жирная печень развивается по следующим причинам:
- прием некоторых лекарств,
- оперативные вмешательства в области желудочно-кишечного тракта,
- наследственность.
Часто специалистам приходится диагностировать жировой гепатоз как следствие комбинации нескольких перечисленных выше факторов.
Одним из главных врагов печени помимо алкоголя можно назвать также переедание. Кроме того, есть ряд продуктов, которые пагубно влияют на состояние печени. Это:
- маринованные продукты,
- копчености,
- острая пища,
- приправы,
- продукты с консервантами и стабилизаторами,
- газированные напитки,
- жирное мясо,
- сало,
- редис,
- редька,
- чеснок,
- маргарин,
- майонез,
- крепкий кофе.
Симптомы жирной печени
Жировой гепатоз дает о себе знать по мере поражения печеночных клеток, другими словами симптомы заболевания проявляются в зависимости от его стадии.
Особенно выражены симптомы жирной печени на третьей стадии, но тогда лечение болезни практически невозможно, единственным вариантом является пересадка печени.
Тем не менее, заметить проявления жировой дистрофии печени можно и раньше, если внимательно наблюдать за своим здоровьем. Основными симптомами жирной печени считаются:
- тяжесть в животе, в области печени (правый верхний квадрат живота);
- периодическая тошнота или рвота,
- дисбактериоз или его отдельные проявления,
- ухудшение состояния кожи,
- ухудшение зрения.
Стоит отметить, что выраженные симптомы наблюдаются только при остром жировом гепатозе, в остальных же случаях болезнь протекает бессимптомно, особенно на 1-й стадии. На этом этапе диагностика жирной печени возможна только при морфологическом исследовании.
На второй стадии болезнь может проявляться следующими симптомами:
- тяжесть в правом подреберье,
- тянущая боль, особенно после приема алкоголя и жирной пищи;
- тошнота,
- вздутие живота,
- горечь во рту,
- желтый налет на языке,
- нарушения стула (послабления или запоры).
Третья стадия жировой дистрофии печени проявляется симптомами хронической печеночной недостаточности:
- хроническая интоксикация, сопровождающаяся бессонницей, нарушением памяти, депрессией и другими нервными расстройствами;
- синдром портальной гипертензии, проявляющийся асцитом и расширением вен;
- желтуха и пр.
Почему жир откладывается в печени?
Основная нагрузка по окислению жирных кислот, благодаря которому организм пополняется запасами энергии, приходится именно на печень. Алкоголь, попадая в организм, повреждает оболочку клеток печени, нарушает функцию ферментов, отвечающих за окисление жирных кислот, в результате чего происходит нарушение их обмена и накопление в клетках печени.
Пациенты часто задают вопрос о «безопасных» дозах алкоголя, но назвать их невозможно. Реакция каждого человека на алкоголь индивидуальна и зависит от генетически определенной активности ферментов, пола, возраста и т.п.
Например, вред алкоголя на женский организм усугубляется гормональным фоном. У большей части представителей монголоидной расы продукты распада этилового спирта обезвреживаются медленней, чем у европейцев. А наличие сопутствующих заболеваний (о которых человек может и не подозревать долгое время) повышает чувствительность печеночных клеток к спиртному.
Потребление алкоголя без закуски ускорит проявление симптомов жирной печени, но в тоже время никакая закуска не защитит вашу печень от жирового гепатоза.
Сахарный диабет 2-го типа, которым часто страдают люди среднего и пожилого возраста, ожирение и гиперлимидемия также приводят к нарушению соотношения между количеством жира, попавшим в клетки печени, и способностью к его выводу. Стоит отметить, что людям с ожирением и сахарным диабетам нужно тщательно следить за печенью и периодически обращаться к врачу для диагностики ее состояния, чтобы вовремя начать лечение, если это потребуется.
Чем опасна жирная печень?
Основная опасность жирового гепатоза заключается в том, что излишки жира под воздействием различных факторов окисляются с образованием высокоактивных соединений, которые дополнительно повреждают клетки печени.
- Жирная печень может привести к гепатиту, циррозу и даже раку.
- Увеличивается опасность развития и осложненого течения гипертензии, ИБС, сахарного диабета.
- Часто жирная печень провоцирует нарушения желчевыделительной системы и, как следствие, хронический холецистит, дискинезию желчного пузыря, желчнокаменную болезнь.
- Постепенно жир начинает накапливаться и в поджелудочной, что нарушает ее пищеварительные функции.
- При явно выраженной жировой дистрофии печени пациент становится менее устойчив к инфекциям, оперативным вмешательствам, анестезии.
Диагностика и лечение жирной печени
Диагностика жирной печени и ее осложнений должна быть комплексной и включать самые разнообразные методы для постановки точного диагноза и выявления стадии заболевания.
Опытный специалист всегда начинает с тщательного сбора анамнеза, обращая особое внимание на количество и частоту приема алкоголя, а также сопутствующие заболевания. Затем следует осмотр пациента с целью выявления внешних признаков поражения печени и других органов, определения размеров печени и селезенки.
- Ультразвуковое исследование печени позволит обнаружить косвенные признаки отложения жира в печени, оценить ее размеры, а иногда выявить изменения, характерные циррозу печени.
- Биохимический анализ крови обеспечит получение диагностической информации о наличии и характере воспаления, нарушении обмена желчи и функциональных резервах печени.
- Исследование на наличие вирусов гепатита также является обязательным этапом, так как вирусные гепатиты – самая частая причина поражения печени. Кроме того, вирус гепатита С может нарушать процесс обмена жира в печени.
Дополнительное обследование, включающее определение иммунологических параметров, компьютерную томографию и биопсию печени, назначается при наличии особых показаний.
Лечение жирной печени — это в первую очередь устранение или минимизация действия фактора, провоцирующего отложение жира в печеночных клетках.
Если таким фактором стал алкоголь, то необходима его полная отмена. Если же причиной нарушений стал сахарный диабет или гиперлипидемия, то пациент наблюдается одновременно у эндокринолога и кардиолога и следует их рекомендациям.
Для всех пациентов обязательно соблюдение диеты с низким содержанием жиров. К разрешенным во время лечения продуктам относят:
- овощи и зелень (капуста, морковь, свекла, помидоры, кукуруза, огурцы, кабачки, тыква, петрушка, укроп);
- свежие и сушеные фрукты (яблоки, бананы, финики, чернослив),
- нежирная рыба,
- творог,
- минеральная вода.
Печень «любит» нежирную свежеприготовленную пищу, богатую растительной клетчаткой; блюда на пару. Потребление естественных пищевых волокон полезно любому человеку, но для лечения жирной печени это особенно важно: такая пища снижает уровень холестерина и жира, давая при этом ощущение сытости.
Обратите внимание на воду, которую вы пьете: она должна быть чистой — пропущенной через фильтр или бутилированной. Из минеральных вод подойдут «Ессентуки №15», «Нарзан», «Славяновская», «Моршинская».
Также лечение жирной печени требует ежедневной физической нагрузки (ходьба, плавание), постепенного снижения веса (не более 400-500 г в неделю).
Специалист также может назначить специальные лекарственные средства, оказывающие воздействие на обмен жира в печени.
Лечить жирную печень самостоятельно не стоит! Это относится и к приему БАД, действие которых не изучено и не доказано, и к растительным настоям для «очищения» печени. Только опытный врач может установить, чем вызваны изменения печени, насколько они выражены и какая необходима терапия.
Если у вас возникли подозрения на жирную печень, обратитесь за консультацией к гастроэнтерологу или гепатологу.
Источник: http://medafarm.ru/page/patsientu/gastroenterolog-sovety-vracha/zhirnaya-pechen-prichiny-i-posledstviya
Жировой гепатоз печени: причины и способы излечения
Если подвергать печень длительной токсической или жировой нагрузке, то к 40 годам формируется жировой гепатоз печени. Однако сегодня это заболевание стало «моложе».
Оно поражает всё большее число сравнительно молодых людей. Поскольку эта болезнь опасна своими серьезными последствиями, необходимо вовремя ее распознать, чтобы приступить к немедленному лечению.
Начало болезни
Когда функциональные клетки печени начинают перерождаться в жировую ткань, развивается хроническое заболевание — жировая дистрофия или жировой гепатоз печени. Начало этого процесса проходит безболезненно. Из-за отсутствия симптомов врачи, как правило, не бьют тревогу и назначают фосфоглиф, эссенциале форте либо что-нибудь подобное.
Однако разрушительный процесс продолжает развиваться и скоро приобретает лавинообразный характер. Начинаются неприятности с другими системами и органами, зависящими от печени.
Это еще больше ухудшает ее работу: организм хуже снабжает ее кровью, печень заполняется токсинами из кишечника. Основными симптомами жирового гепатоза являются:
- тошнота;
- тяжесть под ложечкой (в эпигастрии) и правом подреберье;
- ноющие тупые боли в тех же областях;
- метеоризм;
- слабость и недомогание.
Факторы риска
В повседневной жизни люди не задумываются над сложившимися привычками, которые превращаются в факторы риска заболевания. Распространенные причины жирового гепатоза следующие:
- Питание всухомятку, еда из Макдоналдса с Е-добавками перегружает печень с поджелудочной железой.
- Если питаться большим количеством свежей выпечки, содержащей рафинированные углеводы, это нарушает обмен веществ и, как результат, ведет к ожирению и сахарному диабету.
- При минимальном употреблении алкоголя здоровая печень преобразует его в ацетат (достаточно безопасное вещество). Но это наличии в напитке чистого спирта. Современный алкоголь, как правило, содержит ядовитые вещества.
- Из-за использования синтетических лекарственных препаратов возникает токсический гепатоз печени. Особенно опасны гормональные препараты и тетрациклиновые антибиотики.
- Странно, но жировой гепатоз печени может возникнуть от строгой вегетарианской диеты из-за нарушения углеводного обмена как ответа организма на недостаточное содержание белков в питании.
- При неподвижном образе жизни появляется застой жидкости в желудке, венах, желчном пузыре, что провоцирует жировой гепатоз печени.
Последствия жирового гепатоза
Поскольку многие органы связаны с работой печени, то разрушению подвергается почти всё. Чем опасен жировой гепатоз? Вот краткий перечень последствий:
- Из-за неполного усвоения питательных веществ расстраивается работа остальных систем. Образовавшийся застой в желчном пузыре ведет к холециститу и появлению камней. Это перегружает поджелудочную железу, провоцируя панкреатит. Как следствие, происходит неполное переваривание пищи, что перегружает кишечник, ведя к дисбактериозу.
- Дефицит некоторых веществ (биофлавоноидов, кверцитина, лецитина, витамина С) ухудшает состояние сердца и кровеносных сосудов, провоцирует повышение артериального давления и развитие варикоза вен. Происходит ухудшение остроты зрения и состояния кожи.
- Лишний жир представляет собой не просто лишние отложения, это дополнительная гормональная железа. Она, вместе с нарушением метаболизма гормонов в печени, провоцирует у женщин образование опухолей в половой сфере.
- Происходит снижение иммунитета, а значит, частые простуды, грибковые заболевания.
С чего начинать лечение
От избыточного веса следует избавляться с помощью ежедневной физической активности. Очень важная роль принадлежит пищевому рациону. Питание при жировом гепатозе печени предполагает низкое содержание жиров. Во многих случаях коррекция диеты уже приводит к норме процесс выделения желчи, тем самым останавливая развитие заболевания.
Диета при жировом гепатозе печени предписывает категорический запрет на употребление алкоголя, жареных и жирных блюд, ограничение соли. В день пациент должен получать с пищей не больше 70 г жира. Зато без ограничений можно есть продукты с углеводами, клетчаткой, витаминами, пектином. Рекомендуется неограниченное количество жидкости.
В меню при жировом гепатозе должны входить отварные, запеченные или приготовленные на пару блюда, например, рыба и мясо. Исключаются мясные и концентрированные овощные бульоны, жирное мясо, рыба, свежие чеснок и лук, помидоры, грибы, редис, бобовые и, конечно, консервированные, копченые, соленые продукты.
Следует ограничить жирную сметану, кофе, газированные напитки, какао. Полезны любые овощи в обработанном виде, особенно морковь и капуста. Также в рацион можно включать неострый сыр, ветчину, вареные яйца, крупы, молочные продукты, особенно кефир, йогурт, нежирный творог.
Лекарственная терапия
Если вышеуказанных мер недостаточно, то чем лечить жировой гепатоз? По назначению врача используются лекарственные средства, влияющие на жировой обмен в печени. Для улучшения функционального состояния печени ведущее место принадлежит комплексному препарату гептралу, способствующему восстановлению клеток, стимулирующему образовании в печени белка.
Другим ведущим препаратом для лечения жирового гепатоза печени служит урсофальк (урсосан). Он улучшает биохимические показатели и свойства желчи. Многие современные лекарства при жировом гепатозе улучшают инсулиновую чувствительность, активизируют определенные ферменты печени, улучшая усвоение тканями глюкозы (например, глитазоны).
Каждый пациент должен помнить, что лекарственная терапия проводится под строгим наблюдением врача с индивидуальным подходом к каждому случаю.
Многие уверены, что жировой гепатоз не прогрессирует. Но это не так.
Примерно половина пациентов страдает прогрессирующим фиброзом, а минимум шестая часть больных — циррозом. Более того, жировой гепатоз алкогольной природы вдвое чаще превращается с цирроз печени, чем гепатоз неалкогольный.
Источник: http://TvoeLechenie.ru/gastroenterologiya/zhirovoj-gepatoz-pecheni-prichiny-i-sposoby-izlecheniya.html

 Злоупотребление алкоголем не единственный фактор риска развития заболеваний печени. Узнать больше о причинах и симптомах болезней…
Злоупотребление алкоголем не единственный фактор риска развития заболеваний печени. Узнать больше о причинах и симптомах болезней…
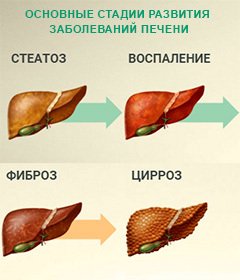 Неалкогольная жировая болезнь печени является наиболее распространенной среди всех патологий органа. Проявляется в форме стеатоза, способного перейти в воспаление и цирроз. Об опасностях заболевания и формах лечения…
Неалкогольная жировая болезнь печени является наиболее распространенной среди всех патологий органа. Проявляется в форме стеатоза, способного перейти в воспаление и цирроз. Об опасностях заболевания и формах лечения…
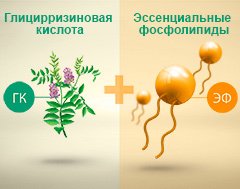 Помочь восстановить здоровое состояние клеток печени способны препараты, содержащие глицирризиновую кислоту (ГК) и эссенциальные фосфолипиды (ЭФ). Перейти к примеру…
Помочь восстановить здоровое состояние клеток печени способны препараты, содержащие глицирризиновую кислоту (ГК) и эссенциальные фосфолипиды (ЭФ). Перейти к примеру…

 Чтобы не рисковать здоровьем, стоит использовать препараты, прошедшие клинические исследования. Посмотреть результаты исследований…
Чтобы не рисковать здоровьем, стоит использовать препараты, прошедшие клинические исследования. Посмотреть результаты исследований…
 «Фосфоглив» – пример современного комбинированного препарата, способного помочь на всех стадиях поражения печени:
«Фосфоглив» – пример современного комбинированного препарата, способного помочь на всех стадиях поражения печени:  В восстановлении здорового состояния печени важную роль играет комплексный подход. Он предполагает профилактику, лечение, восстановление клеток печени. Какие средства в этом помогают?
В восстановлении здорового состояния печени важную роль играет комплексный подход. Он предполагает профилактику, лечение, восстановление клеток печени. Какие средства в этом помогают?
 Лечение без переплаты вполне возможно! Выбирайте препараты, обладающие фиксированной доступной ценой. Узнать подробнее…
Лечение без переплаты вполне возможно! Выбирайте препараты, обладающие фиксированной доступной ценой. Узнать подробнее… 
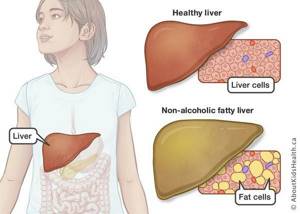
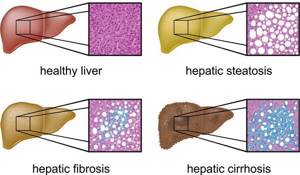

 Когда функциональные клетки печени начинают перерождаться в жировую ткань, развивается хроническое заболевание — жировая дистрофия или жировой гепатоз печени. Начало этого процесса проходит безболезненно. Из-за отсутствия симптомов врачи, как правило, не бьют тревогу и назначают фосфоглиф, эссенциале форте либо что-нибудь подобное.
Когда функциональные клетки печени начинают перерождаться в жировую ткань, развивается хроническое заболевание — жировая дистрофия или жировой гепатоз печени. Начало этого процесса проходит безболезненно. Из-за отсутствия симптомов врачи, как правило, не бьют тревогу и назначают фосфоглиф, эссенциале форте либо что-нибудь подобное. Поскольку многие органы связаны с работой печени, то разрушению подвергается почти всё. Чем опасен жировой гепатоз? Вот краткий перечень последствий:
Поскольку многие органы связаны с работой печени, то разрушению подвергается почти всё. Чем опасен жировой гепатоз? Вот краткий перечень последствий: