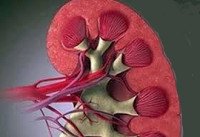
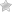Печень в организме человека играет важную роль. Это «химическая лаборатория», которая очищает кровь перед тем, как она попадет во все другие органы. От качества работы печени зависит состояние всего организма.
Существует большое количество патологий, связанных с отклонениями в функционировании органа, но мы рассмотрим одну из них – гепатолиенальный синдром. Как проявляется заболевание, каковы причины и лечение? Об этом далее.
Что собой представляет патология
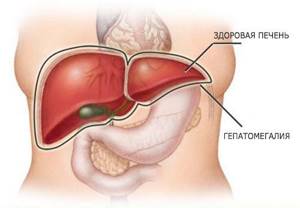
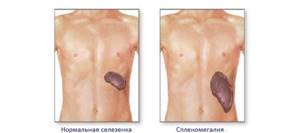
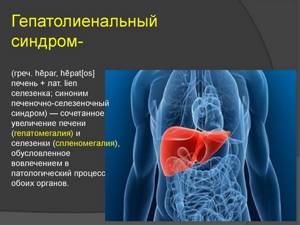
Гепатолиенальный синдром, или ГЛС – это заболевание, при котором наблюдается увеличение печени и селезенки в размерах. Поражение одновременно двух органов объясняется их анатомической и физиологической схожестью. Оба органа принимают участие в формировании специфического иммунитета, лимфооттока, системной воспалительной реакции.
Данная патология часто является следствием нарушения циркуляции крови в системе воротной вены печени и хронических заболеваний гепатобилиарной области.
Классификация патологии
Для данного заболевания в медицинских кругах нет общепринятой классификации. При постановке диагноза опираются на следующие признаки:
- Степень увеличения слезенки и печени в размерах.
- При пальпации прощупывается консистенция: органы могут быть мягкими или плотными.
- Чувствительность при осмотре. В здоровом состоянии пальпация безболезненна для пациента, при развитии патологии она может колебаться от слабо болезненной до сильно выраженной.
- Оценка поверхности печени и селезенки. В норме она гладкая, а при отклонениях в работе появляется бугристость разной степени выраженности.
Стадии развития ГЛС
Имеет место разделение патологии на стадии с учетом некоторых характеристик:
- Первая стадия имеет продолжительность 3-5 лет. Состояние пациента меняется незначительно, поэтому часто за медицинской помощью люди не обращаются. Анализы показывают лейкопению и анемию в легкой степени. Печень имеет нормальные размеры, а вот увеличение селезенки налицо.
- Вторая стадия — продолжительностью от 3 месяцев до полугода. Наблюдается явное увеличение печени, заметны нарушения в работе органа.
- Один год длится третья стадия. Печень уплотняется и немного уменьшается в размерах. Могут быть кровотечения, анемия нарастает, диагностируется расширение вен пищевода.
- На последней стадии появляются отечность, истощение, развивается гиперспленизм на фоне увеличения селезенки.
Чем раньше обнаружить отклонения в функционировании органов, тем эффективнее будет лечение, и тем скорее можно будет справиться с патологией.
Провоцирующие факторы развития патологии
Если поставлен диагноз «гепатолиенальный синдром», патофизиология такова, что заболевание начинает себя проявлять при хронических отклонениях в работе печени и желчного пузыря. Выделяют ряд заболеваний и состояний, которые также могут сопровождаться ГЛС. Их можно разделить на несколько групп.
- Заболевания сердечно-сосудистой системы. Они часто приводят к нарушениям кровообращения в воротной вене печени. К таковым можно отнести: кардиосклероз после инфаркта, перикардит, пороки сердечной мышцы, гипертоническую болезнь.
- Патологии печени и селезенки. Они являются в 90 % случаев виновниками развития ГЛС. В эту группу входят: цирроз печени, гепатит, поражение печеночных вен, тромбофлебит воротной вены, доброкачественные новообразования, раковые опухоли.
- Заболевания органов кроветворения: лейкемия, анемия, лимфома Ходжикина.
- Гепатолиенальный синдром при инфекционных заболеваниях и паразитарных встречается часто. Виновниками могут быть: поражение глистами, сифилис, стрептококки и другие бактериальные клетки, туберкулез абдоминальный, малярия, инфекционный мононуклеоз.
- Патологии, связанные с нарушением метаболизма: амилоидное поражение внутренних органов, гемахроматоз, болезнь Гирке, заболевание Вильсона — Коновалова.
- Длительное употребление алкогольных напитков приводит к необратимым нарушениям в печени, в результате развивается цирроз, печеночная недостаточность, жировая форма гепатоза. Они и провоцируют развитие ГЛС.
Гепатолиенальный синдром: симптомы
При данной патологии происходит одновременное увеличение в размерах печени и селезенки. На первых этапах развития недуга селезенка при пальпации не прощупывается, а печень может выступать из-под ребра на 2 см. При прогрессировании заболевания печень увеличивается до 4 см, на 2 см выступает селезенка у нижнего левого ребра.
Когда болезнь переходит в тяжелую стадию, симптомы зависят от патологии, спровоцировавшей гепатолиенальный синдром.
Если причиной являются хронические патологии селезенки и печени, то появляются следующие признаки:
- Сильный зуд кожных покровов.
- Диспепсические расстройства.
- Кожные покровы приобретают желтушный оттенок.
- Тяжесть и болезненность в правом подреберье.
- Абсцесс желчевыводящих путей.
- Если провоцирующим фактором стали глистные инвазии, то налицо признаки интоксикации организма.
- Заболевания кроветворной системы приводят к появлению слабости, бледности кожных покровов, увеличению лимфатических узлов.
- При нарушенном метаболизме имеет место недостаток обмена белков, нарушается работа органов эндокринной системы.
Диагностика заболевания
Если имеет место гепатолиенальный синдром, дифференциальная диагностика осуществляется на основе анамнеза, лабораторных исследований и патогенеза. Не должен проигнорировать врач такую важную процедуру, как осмотр пациента: путем перкуссии определяется степень выраженности заболевания и характер изменений с внешней стороны органов.
Для уточнения диагноза проводятся следующие исследования и анализы:
- Ультразвуковое исследование позволяет выявить степень увеличения органов и их внутреннюю и внешнюю структуру.
- Компьютерная томография.
- Биопсия печени.
- Лапароскопия.
- Исследование костного мозга и лимфатических узлов.
- Гемограмма крови.
- Общий анализ крови и мочи. При наличии ГЛС обнаруживается лейкопения, эритроцитопения, тромбоцитопения.
Необходимо учитывать, что как такового лечения гепатолиенального синдрома не существует, необходимо избавиться от спровоцировавших его патологий.
Лечение ГЛС
Невозможно назвать методы избавления от патологии — терапия будет полностью зависеть от заболевания, которое спровоцировало увеличение печени и селезенки. В любом случае придется серьезно подкорректировать питание. Больному рекомендуется придерживаться стола № 5. Среди лекарственных средств, которые помогут ослабить проявление симптомов ГЛС, можно назвать:
- «Эссенциале Форте». Принимать по 1-2 капсулы 3 раза в сутки или вводить внутривенно по 5 мл раз в день. Продолжительность терапии определяет лечащий врач.
- Флавониды: «Катерген», «Легалон», «Карсил».
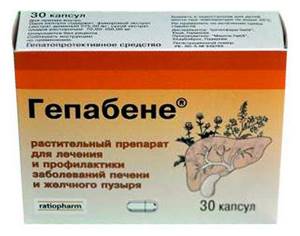
- Врачи могут прописать «Гепабене» по 2 капсулы три раза в день. Длительность применения — от месяца до трех.
- «Фуросемид» относится к диуретикам, принимают его для устранения асцита.
Терапия основного заболевания проводится, как правило, в стационаре. Успешность лечения в некоторой степени зависит от сестринской помощи при гепатолиенальном синдроме.
Медсестра должна строго следить за рационом питания пациента, соблюдением личной гигиены, особенно если имеет место кожный зуд.
Если больной не соблюдает рекомендации доктора, то грамотная медицинская сестра может провести с ним беседу о возможных осложнениях заболевания.
Глс у детей
Увеличением селезенки и печени страдают не только взрослые. Этот недуг не обходит стороной и детей. Часто пациентами становятся малыши до трех лет. Это можно объяснить тем, что их органы еще не до конца сформированы, кроме того, следует учитывать возрастные особенности детского организма. Спровоцировать увеличение органов могут следующие факторы:
- Наследственное нарушение обменных процессов.
- Приобретенные или врожденные инфекционные заболевания.
- Анемия вследствие гемолиза крови.
- Патологии сосудов селезенки или венозной системы.
Диагностические процедуры и терапия не отличаются от таковых у взрослых пациентов. Госпитализируют, как правило, малышей с тяжелой формой заболевания, в остальных случаях показано наблюдение у врача.
Профилактика заболевания
Если патология не связана с врожденными заболеваниями или состояниями, то предупредить развитие ГЛС вполне возможно. Профилактические меры включают:
- Регулярные медицинские обследования и терапию выявленных заболеваний.
- Соблюдение принципов правильного питания.
- Исключение из меню алкогольных напитков или сведение их приема к минимуму.
- Регулярная сдача анализов.
- Здоровый образ жизни.
Несмотря на то что гепатолиенальный синдром не является самостоятельной патологией, требующей специального лечения, нельзя считать, что избавиться от него невозможно. Да, терапия собственно синдрома практически бессмысленна, но, выявив причину заболевания, можно распрощаться с симптомами ГЛС.
Источник: https://www.syl.ru/article/327205/gepatolienalnyiy-sindrom-prichinyi-simptomyi-diagnostika-lechenie
Гепатолиенальный синдром: причины, симптомы, диагностика и лечение
Содержание:
- 1 Виды
- 2 Причины
- 3 Симптомы
- 4 Диагностика
- 5 Лечение и прогноз
Печеночно-селезеночный, или гепатолиенальный синдром − это патология, которая не является самостоятельным заболеванием. Для пациентов характерно наличие спленомегалии (увеличение селезенки) и гепатомегалии (увеличение печени).
Синдром возникает на фоне общесистемных заболеваний, зачастую инфекционного характера. Проблем с диагностированием патологии не возникает, однако точно определить первопричину возникновения – основную болезнь, не всегда получается.
Виды
Гепатолиенальный синдром не имеет общей классификации. На практике медики пользуются несколькими критериями для точного определения степени развития патологии:
- выраженность увеличения селезенки и печени;
- консистенция органов;
- продолжительность симптоматики;
- болевые ощущения.
Увеличение органов может быть легкое, с незначительным изменением их размеров. Средняя степень называется умеренной. Последнюю стадию увеличения селезенки и печени именуют сильной или резкой, когда размеры органов достигают патологических значений.
Гепатолиенальный синдром — это патологическое состояние, при котором у пациента наблюдается увеличение как печени, так и селезенки
Заболевание также определяется таким важным критерием, как консистенция. Врачи выделяют такие виды плотности органов:
- мягкая;
- умеренной плотности;
- массивная (средняя консистенция);
- каменистая (плотность высокая).
При обследовании пациента важную роль играет степень болевых ощущений. Боль может не проявляться совсем или быть периодической. Симптомы при этом очень слабо выражены. Также болевые ощущения могут быть сильными и продолжительными.
Во время осмотра пациента врач должен максимально точно узнать у пациента срок, на протяжении которого проявляются симптомы гепатолиенального синдрома. Если они продолжаются не более семи дней, то это кратковременная продолжительность.
Острая стадия ставится при болевых ощущениях, которые длятся до месяца. Если срок затягивается до трех месяцев, то это подострая стадия. Особого внимания заслуживает ситуация, когда пациенты говорят о периодических болях, которые наблюдаются более 90 дней.
Пузырно-мочеточниковый рефлюкс
Причины
Гепатолиенальный синдром – не отдельное заболевание, а вторичный признак многих серьезных болезней, вызывающих патологическое увеличение таких важных органов, как печень и селезенка.
Гепатолиенальный синдром может возникать при различных заболеваниях, которые, уточним, совсем необязательно должны затрагивать именно печень или селезенку
Их настолько много, что легче классифицировать по группам:
- болезни печени;
- нарушения работы сосудов портопеченочной системы;
- отклонения в функционировании сердца;
- патологии кроветворной системы;
- заболевания накопления.
Чаще всего гепатолиенальный синдром вызывают такие заболевания, как гепатит В и С, бруцеллез, паратиф, ВИЧ-инфекция, сепсис, сыпной и брюшной тиф, некоторые формы чумы. Практически всегда клещевой возвратный боррелиоз, малярия, эпидемический тиф вызывают патологическое увеличение печени и селезенки.
Гепатолиенальный синдром не может присутствовать при таких заболеваниях как грипп, аскаридоз, кандидоз, холера, столбняк, дизентерия, ботулизм, клещевой энцефалит, цестодозы. Это не полный список болезней, при котором отсутствует печеночно-селезеночный синдром.
Симптомы
Самый главный симптом, свидетельствующий о развитии гепатолиенального синдрома – патологические увеличения селезенки и печени. Данный признак является одинаковым абсолютно для всех заболеваний, которые вызывают патологию. При этом изменение размеров может быть разное – от незначительного до патологического, при котором органы не функционируют нормально.
Гепатоспленомегалия: увеличение размеров селезенки и печени (в отдельных случаях они могут занимать пространство от подвздошных костей до подреберья)
Консистенция печени и селезенки при гепатолиенальном синдроме чаще мягкая, иногда может быть средней плотности. Очень редко, в запущенных случаях, встречается каменистая структура.
При пальпации органов, которые поменяли размер, пациенты чувствуют резкую боль, что свидетельствует о появлении нагноений. Особую опасность несет в себе гепатолиенальная болезнь при заболеваниях инфекционного характера. Осматривать пациента нужно осторожно, то же касается и его транспортировки. В случае неосторожности есть риск того, что селезенка попросту разорвется.
Есть три степени выраженности изменения размера данных органов:
- легкая;
- умеренная;
- резко выраженная.
Синдром позвоночной артерии
При легкой степени наблюдается незначительное увеличение печени, она у пациента выступает на 2 см из-под края реберной дуги. Измененную в размерах селезенку находят путем пальпации в подреберье.
У пациента с умеренной степенью наблюдается выступ печени до 4 см. Селезенка выступает из-под реберного края до 2 см.
При резко выраженной степени патологии наблюдается увеличение печени до 4 см, а селезенка выступает из-под реберного края больше, чем на 2 см.
При острой форме патологии наблюдается мягкая консистенция. Плотность органов выше при подострой форме. В таких случаях пациенты часто страдают лихорадкой. Хронические инфекции вызывают высокую плотность селезенки и печени. При гельминтозах и онкологии встречается каменистая плотность селезенки и печени.
Диагностика печени и желчного пузыря
При наличии острых и хронических инфекционных болезней повышен риск возникновения отеков, разрастания соединительной ткани, гиперемии. Из-за неправильного функционирования увеличенных органов наблюдаются проблемы с обменом веществ, изменения пигментации, белкового состава плазмы, возникают анемия и лейкопения.
Диагностика
Обычно при диагностике печеночно-селезеночного синдрома проблем не возникает. Даже визуальный осмотр дает врачу возможность говорить о данной патологии, однако специалист диагноз можно поставить только после подробного обследования.
Дифференциальная диагностика гепатомегалии должна начинаться с исключения вирусного происхождения данного заболевания. Для постановки диагноза проводят лабораторные и инструментальные методы исследования.
Пациент сдает в лабораторию:
- кровь;
- мочу;
- сулемовую и тимоловую пробы.
Также больной должен сдать группу “печеночных” тестов для получения значений общего белка сыворотки, глюкозы, щелочной фосфатазы, протромбина, билирубина, холестерина и аспартат-аминотрансферазы.
Инструментальные методы включают в себя компьютерную томографию, МРТ, ультразвуковое исследование, радиоизотопную гепатографию, биопсию печени, эхо-графию брюшной полости. После проведения данных исследований врач сможет точно поставить диагноз и определить основное заболевание, повлекшее развитие синдрома.
Что такое миофасциальный синдром?
Лечение и прогноз
Так как гепатолиенальный синдром не является самостоятельным заболеванием, то лечить его не имеет смысла. Врач не сможет подобрать терапию для избавления от данного вторичного признака. Народными рецептами и самоизлечением можно только усугубить ситуацию. Однако пациент не обречен. Надеяться на благоприятный исход не стоит, однако шансы есть.
Для того, чтобы была возможность помочь пациенту, нужно точно определить причину появления патологии. Успешная диагностика − половина успеха. Врач подбирает стратегию для терапии основного заболевания, которое повлекло увеличение печени и селезенки.
Источник: https://sindrom.guru/szvo/gepatolienalnyj-sindrom
Опасность гепатолиенального синдрома для организма
Гепатолиенальный синдром (гепатоспленомегалия) представляет собой заболевание, связанное с увеличением в размерах двух важных органов – селезенки (спленомегалия) и печени (гепатомегалия).
Название синдрома латинского происхождения (гепато- – «печень», лиенальный – «селезеночный») и в переводе означает «относящийся к печени и селезенке».
Особенностью патологии является одновременное поражение данных органов, что связано с венозным кровообращением.
В воротную вену поступает кровь из селезенки, затем она перемещается в печень. Очищаясь от токсинов, жидкая ткань разносит питательные элементы по организму. Селезеночная вена является частью воротной и оказывается в тесной взаимосвязи с печенью. Поэтому лиенальный синдром, связанный с патологией селезенки, часто затрагивает печень, формируя гепатолиенальный недуг.
Процесс возникает на фоне различных нарушений и не является самостоятельным заболеванием. Важно вовремя провести диагностику и приступить к лечению, чтобы избежать развития серьезных осложнений.
Причины гепатолиенального синдрома
Аномалия формируется под воздействием заболеваний различной природы: общих, системных, инфекционных. Несмотря на то, что нарушение размера печени и селезенки является следствием протекания патологического процесса в организме, синдром имеет собственный механизм развития и специфические симптомы.
Причины формирования болезни делятся на несколько групп:
- Поражения печени и селезенки – самый распространенный фактор развития патологии. Изменения органов часто провоцируют увеличение размеров и нарушение деятельности. К таким заболеваниям относятся цирроз печени, повреждение вен печени, новообразования различной природы, гломерулонефрит и т. п.
- Сердечно-сосудистые патологии: кардиосклероз в послеинфарктном состоянии, пороки сердца, гипертоническая и ишемическая болезни, перикардит.
- Нарушения кроветворной системы влияют на функционирование селезенки и печени, так как эти органы являются необходимыми звеньями кроветворения. Спровоцировать гепатолиенальный синдром способны анемия, лейкемия, гранулематоз, затрагивающий лимфатическую систему.
- Инфекции и вирусы: сифилис, гепатит инфекционного происхождения, туберкулез, мононуклеоз.
- Паразиты: глистные инвазии, малярия, стрептококковая инфекция и другие бактериальные заболевания.
- Нарушение обмена веществ. Чаще всего рассматриваемый синдром формируется при врожденном изменении обменных процессов. В ходе неправильного метаболизма продукты жизнедеятельности скапливаются в крови и тканях.
- Алкоголизм. Употребление спиртных напитков приводит к необратимым трансформациям органов пищеварительной системы, в частности, печени, которые провоцируют развитие синдрома.
Жалобы на здоровье
При наличии синдрома гепатолиенальной природы симптомы проявляются постепенно. Главный признак патологии – увеличение органов, обнаруживаемое при пальпации. Первая стадия заболевания предполагает изменение размера печени на 2 см.
При этом она прощупывается из-под ребра, а селезенка находится в пределах нормы. При игнорировании патологии печень превышает обычные размеры на 3–4 см, селезенка прощупывается в области левого ребра снизу.
Симптоматика проявляется при тяжелой форме синдрома и зависит от первопричины заболевания. Общими признаками патологии являются следующие:
- сильный кожный зуд;
- расстройства диспепсического характера, проявляющиеся в нарушении функций желудка, – затрудненность и болезненность процесса пищеварения, тяжесть и боли;
- желтушность кожи;
- повышение температуры тела;
- снижение веса;
- асцит (скопление жидкости в брюшной полости);
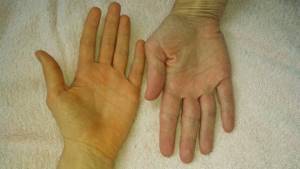
- изменение формы фаланг пальцев и ногтей;
- набухание лимфоузлов;
- увеличение сосудов в области брюшной полости, отмечаемое при визуальном осмотре и пальпации;
- нарушение центральной нервной системы, затрагивающее функции головного мозга.
В зависимости от причины синдрома формируются специфические признаки, связанные с деятельностью определенной системы органов.
Выявление проблемы
Обычно диагностика гепатоспленомегалии не вызывает трудностей, однако установить первопричину патологии не всегда представляется возможным.
Признаки заболевания могут быть выявлены при обращении больного к врачу. Специалист проводит беседу с пациентом, с помощью методов пальпации и перкуссии (простукивания брюшной стенки с двух сторон) определяет увеличение поврежденных органов, устанавливает степень развития болезни и характер протекания патологического процесса.
После оценки визуальных признаков пациенту назначается подробное обследование, включающее инструментальные и лабораторные способы диагностики.
Самыми информативными методами считаются КТ, УЗИ, МРТ, биопсия печени, эхография брюшной полости. Данные процедуры не только выявляют увеличенные размеры органов, с их помощью можно исследовать структуру и ткани.
При дифференциальной диагностике гепатомегалии важно исключить вирусную природу заболевания печени. С этой целью больному необходимо сдать лабораторные анализы:
- заборы крови и мочи;
- взятие сулемовой и тимоловой проб;
- тесты, выявляющие состояние печени.
После проведения дифференциальной диагностики гепатолиенального синдрома врач имеет возможность составить общую картину заболевания, выявить процессы, повлекшие изменение функций печени и селезенки, и назначить соответствующую терапию.
Лечение
Четко обозначенной схемы лечения гепатолиенального синдрома не существует. Терапевтические мероприятия направлены на устранение основного заболевания. Для ослабления симптомов врач назначает:
- гепатопротекторы. Эффективным препаратом, положительно влияющим на состояние печени, является «Эссенциале», выпускаемый в виде капсул или раствора для внутривенного введения;
- гормональные;
- противовирусные лекарственные средства;
- диуретики для выведения жидкости («Фуросемид»);
- иммуномодуляторы.
Больному назначается специальная диета, исключающая употребление жирной и жареной пищи. Важно соблюдать личную гигиену.
При острой форме заболевания требуется стационарное лечение под присмотром врача.
Народная медицина, получившая широкое распространение среди населения, должна применяться в комплексе с медикаментозной терапией.
Недопустимо самолечение. Произвольное назначение препаратов может вызвать необратимую реакцию организма и привести к противоположному эффекту. При приеме лекарственного средства убеждаются в отсутствии противопоказаний и аллергической реакции. Ознакомиться с побочными эффектами и правилами употребления можно в аннотации.
Опасность осложнений
Цирроз, тромбоз печеночных вен, воспаление желчного пузыря, аномалии кроветворной системы требуют хирургического вмешательства и переливания крови. Прибегают к частичному удалению печени и селезенки, в тяжелых случаях – к пересадке поврежденных органов.
Предупреждение болезни
Избежать возникновения гепатолиенального синдрома при отсутствии врожденного характера заболевания возможно при соблюдении следующих профилактических мер:
- придерживание принципов здорового образа жизни;
- рациональное питание и правильная организация приема пищи;
- отказ от употребления напитков, содержащих алкоголь;
- регулярное медицинское обследование, сдача анализов.
Если гепатобилиарный синдром, затрагивающий оба органа, уже выявлен, необходимо установить причину заболевания и приступить к его лечению.
Вовремя проведенная диагностика и выявление нарушения на ранней стадии позволят избежать появления серьезных осложнений как со стороны поврежденных органов, так и вследствие развития основного заболевания, ставшего причиной возникновения синдрома.
Загрузка…
Источник: https://ProSindrom.ru/gastroenterology/gepatolienalnyj-sindrom.html
Гепаторенальный синдром
Гепаторенальный синдром — это нарушение работы почек, которое развивается на фоне тяжелой патологии печени с портальной гипертензией и связано с уменьшением эффективной фильтрации в клубочковом аппарате. Основными этиологическими факторами являются цирроз, острые вирусные гепатиты, опухолевое поражение печени. Симптомы неспецифичны: олигурия, слабость, тошнота в сочетании с признаками основного заболевания. Диагностика основана на определении лабораторных маркеров повреждения почек на фоне тяжелого заболевания печени. Лечение включает коррекцию гиповолемии, дисбаланса электролитов, повышение давления в почечных артериях, эффективна трансплантация печени.
Гепаторенальный синдром – острое быстропрогрессирующее нарушение ренального кровотока и фильтрации в клубочковом аппарате функционального характера, развивающееся на фоне декомпенсированных заболеваний печени. Частота достигает 10% среди пациентов с тяжелыми печеночными заболеваниями, причем через 5 лет от возникновения основной патологии этот показатель достигает уже 40%.
Сложность заключается в малой эффективности консервативного лечения, единственным методом, позволяющим полностью восстановить функции почек, является трансплантация печени. Заболевание характеризуется крайне неблагоприятным прогнозом с высокой летальностью в течение первых недель без оказания эффективной помощи (восстановления печеночных функций).
Гепаторенальный синдром
Этиология и механизмы развития гепаторенального синдрома изучены недостаточно. Наиболее частая причина патологии у пациентов детского возраста — вирусные гепатиты, болезнь Вильсона, атрезия желчных путей, аутоиммунные и онкологические заболевания.
У взрослых гепаторенальный синдром возникает при декомпенсированном циррозе печени с асцитом, его осложнении бактериальным перитонитом, неадекватном восполнении дефицита белка при лапароцентезе (удалении асцитической жидкости), кровотечениях из варикозно расширенных вен пищевода и прямой кишки.
Доказано, что признаки поражения почек возникают при нормальной работе их канальцевого аппарата вследствие нарушения ренального артериального кровотока. Происходит расширение внепочечных артерий, снижение системного кровяного давления, повышение сосудистого сопротивления и как следствие – снижение скорости клубочковой фильтрации.
На фоне общего расширения сосудов (вазодилатации) наблюдается выраженное сужение почечных артерий (констрикция). При этом сердце обеспечивает достаточный выброс крови в общее русло, но эффективный ренальный кровоток невозможен по причине перераспределения крови в центральную нервную систему, селезенку и другие внутренние органы.
Вследствие снижения скорости клубочковой фильтрации увеличивается плазменный уровень ренина. Важная роль в возникновении гепаторенального синдрома принадлежит гиповолемии.
Ее восполнение кратковременно улучшает ренальный кровоток, однако в дальнейшем повышается риск ЖК-кровотечения из варикозно расширенных вен желудочно-кишечного тракта.
В патогенезе синдрома важное место отводится портальной перфузии, повышенной продукции вазоконстрикторов: лейкотриенов, эндотелина-1, эндотелина-2, а также уменьшению выработки почками оксида азота, калликреина и простогландинов.
Признаки данной патологии на начальной стадии включают малое выделение мочи при проведении водной нагрузки и снижение натрия крови.
В случае прогрессирования нарастает азотемия, печеночная недостаточность, артериальная гипотензия, формируется резистентный асцит.
При этом пациенты отмечают выраженную общую слабость, утомляемость и снижение аппетита, специфических жалоб нет. Повышается осмолярность мочи, развивается гипонатриемия.
Основные жалобы больных обусловлены тяжелой печеночной патологией: возможна желтушность склер и кожных покровов, пальмарная эритема, асцит (увеличение живота, расширение поверхностных вен, пупочные грыжи), периферические отеки, увеличение печени (гепатомегалия) и селезенки и другие. Данные симптомы появляются еще до поражения почек, при присоединении гепаторенального синдрома признаки нарушения работы клубочкового аппарата прогрессируют быстро.
Выделяют два типа течения гепаторенального синдрома.
Первый определяется быстропрогрессирующим ухудшением работы почек (менее 2-х недель), увеличением уровня креатинина крови в 2 и более раза и азота мочевины до 120 мг/дл, олигурией или анурией.
При втором типе недостаточность ренальных функций развивается постепенно. Азот мочевины повышается до 80 мг/дл, снижается натрий крови. Данный тип прогностически более благоприятный.
Высокий риск развития гепаторенального синдрома имеется у пациентов с тяжелым гепатологическим заболеванием, сопровождающимся спленомегалией, асцитом, варикозным расширением вен и желтухой, прогрессирующим повышением уровня креатитина и мочевины в биохимическом анализе крови и уменьшением количества выделяемой мочи. Важная роль в диагностике принадлежит допплерографии сосудов почек, которая дает возможность оценить повышение сопротивления артерий. В случае цирроза печени без асцита и азотемии данный признак свидетельствует о высоком риске ренальной недостаточности.
При верификации диагноза специалисты в области клинической гастроэнтерологии и нефрологии опираются на следующие признаки: наличие декомпенсированной печеночной патологии; уменьшение эффективной фильтрации в клубочковом аппарате почек (СКФ менее 40 мл/мин, креатинин крови до 1,5 мг/дл), если нет иных факторов ренальной недостаточности; отсутствие клинических и лабораторных признаков улучшения после устранения гиповолемии и отмены мочегонных средств; уровень белка в анализе мочи не более 500 мг/дл и отсутствие на УЗИ почек признаков повреждения ренальной паренхимы.
Вспомогательными диагностическими критериями являются олигурия (объем выделяемой в сутки мочи менее 0,5 л), уровень натрия в моче меньше 10 мэкв/л, в крови – меньше 130 мэкв/л, уровень осмолярности мочи выше плазменного, содержание эритроцитов в моче не более 50 в поле зрения. Дифференциальная диагностика должна проводиться с ятрогенной (вызванной лекарственными препаратами) ренальной недостаточностью, причиной которой может быть использование диуретиков, НПВП, циклоспорина и других средств.
Терапия осуществляется врачом-гепатологом, нефрологом и реаниматологом, пациенты должны находиться в отделении интенсивной терапии. Главные направления лечения — устранение нарушений гемодинамики, печеночной патологии и нормализация давления в сосудах почек.
Диетотерапия заключается в ограничении объема потребляемой жидкости (до 1,5 л), белка, соли (до 2 г в сутки). Отменяются нефротоксические лекарственные средства. Положительный эффект дает применение аналогов соматостатина, ангиотензина II, орнитин-вазопрессина, ведутся исследования по использованию препаратов оксида азота.
С целью предотвращения гиповолемии внутривенно капельно вводится альбумин.
Гемодиализ применяется крайне редко, поскольку на фоне тяжелой печеночной недостаточности значительно повышен риск кровотечений из варикозно расширенных вен желудочно-кишечного тракта.
Наиболее результативный метод, позволяющий полностью устранить гепаторенальный синдром – трансплантация печени. В условиях прекращения действия этиологического фактора функция почек полностью восстанавливается.
При подготовке к планируемой операции возможно применение трансъюгулярного портокавального шунтирования, но как самостоятельный метод лечения данная операция неэффективна.
Прогноз при данной патологии крайне неблагоприятный. Без проведения адекватного лечения пациенты с первым типом гепаторенального синдрома погибают в течение двух недель, при втором типе – в сроки от трех до шести месяцев.
После пересадки печени показатель трехлетней выживаемости достигает 60%.
Улучшение работы почек без трансплантации отмечается лишь у 4-10% пациентов, преимущественно при нарушении функции почек, развившемся на фоне вирусных гепатитов.
Профилактика заключается в предупреждении заболеваний печени, своевременном и эффективном их лечении, адекватном возмещении белков плазмы при проведении лапароцентеза. Соблюдение осторожности в назначении диуретиков при асците, раннее выявление электролитных нарушений и инфекционных осложнений при печеночной недостаточности позволяет предотвратить развитие патологии.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/hepatorenal-syndrome
Гепатолиенальный синдром: диагностика, симптомы и лечение
Этот сайт сделан экспертами: токсикологами, наркологами, гепатологами. Строго научно. Проверено экспериментально.
Автор этой статьи, эксперт: Гастроэнтеролог-гепатолог Екатерина Кашух, гастроэнтеролог Даниэла Пургина
Гепатолиенальный синдром — это патологическое состояние, при котором печень и селезёнка увеличиваются в размерах. То, что аномально растут в размерах оба органа одновременно, неудивительно: ведь они тесно связаны через систему воротной вены, через общий лимфо- и кровоток, а также посредством нервов (по-научному это называется иннервация).
Также это состояние может быть обозначено как гепатоспеленомегалия или печёночно-селезёночный синдром. Это не какое-то конкретное заболевание само по себе. ГЛС служит проявлением других болезней, поэтому не имеет специфического лечения.
Основные причины ГЛС
Наиболее часто одновременное увеличение печени и селезёнки диагностируется при разного рода поражениях печени, при инфекционных заболеваниях или патологических состояниях, которые характеризуются повышением давления в системе воротной вены. Это состояние может возникать на фоне таких болезней, как:
- заболевания крови, а именно онкологические болезни;
- болезни печени (цирроз, опухоли, тромбоз);
- инфекционные недуги, такие как малярия, сифилис, инфекционный мононуклеоз, инфекционный эндокардит, туберкулёз;
- врождённые дефекты развития вен брюшной полости;
- сердечная недостаточность.
Гепатолиенальный синдром часто наблюдается у детей раннего возраста, когда возникает под влиянием инфекционно-воспалительных факторов. Это обусловлено незрелостью паренхимы внутренних органов у малышей и повышенной их восприимчивостью к системному влиянию инфекций. В возрасте до трёх лет основными причинами развития патологического состояния могут являться:
- нарушения обменных процессов в организме генетического характера;
- инфекционные болезни;
- выраженная анемия на фоне сильного гемолиза эритроцитов;
- дефекты развития вен печёночно-селезёночного бассейна;
- заболевания печени.
Точную причину патологических изменений может определить только врач. Он проведёт подробную диагностику и подберёт схему терапии. Прогноз зависит от правильно выбранной тактики лечения.
Возможно ли возникновение гепатолиенального синдрома при инфекционных заболеваниях
Печень и селезёнка — одни из основных органов, участвующих в защите организма при инфекционных заболеваниях. Печень может поражать большое количество вирусов:
- вирусы гепатитов «А», «В», «С», «D», «Е», «G»,
- цитомегаловирус,
- вирус Эпштейн-Барр,
- вирус герпеса человека 6 типа,
- ВИЧ-инфекция,
- аденовирус,
- генерализованный иерсиниоз,
- лептоспироз,
- малярия и пр.
Паразитарные заболевания тоже поражают печень, к наиболее распространённым относятся эхинококкоз и описторхоз.
Вирусы, попадая в организм, поражают лимфоретикулярный аппарат, к которому относится печень, селезёнка, В-лимфоциты периферической крови; это провоцирует увеличение лимфоидной ткани печени и селезёнки.
Органы могут достигать больших размеров, описаны даже случаи разрыва селезёнки на фоне инфекционного заболевания.
Диагностировать увеличение достаточно просто, так как органы, увеличенные в размере, хорошо поддаются пальпации. Подтвердить увеличение можно с помощью ультразвуковой диагностики.
Особенности современной классификации
Общепринятой классификации ГЛС нет. На практике врачи иногда выделяют такие разновидности гепатоспленомегалии:
- По тяжести течения — патология лёгкой, умеренной и тяжёлой формы. Иногда органы настолько увеличены, что достигают малого таза.
- По длительности течения ГЛС:
- кратковременный (не дольше одной недели);
- острый — длится до месяца;
- подострый — до трех месяцев;
- хронический — симптомы диагностируются спустя три и более месяцев.
- В зависимости от чувствительности органных структур при пальпаторном обследовании (ощупывании руками): безболезненную, болезненную и резко болезненную форму недуга.
Однако эти классификации не приняты международным врачебным сообществом.
Гепатолиенальный синдром: симптомы
Клиническая картина зависит от проявлений основного заболевания: насколько тяжело оно протекает и насколько нарушило функции разных систем в организме. Непосредственно для гепатоспленомегалии характерными являются:
- увеличение в размерах печени и селезёнки;
- изменение консистенции органов при пальпации (ощупывании);
- ощущение тяжести в области правого подреберья;
- болезненность в зоне расположения этих внутренних органов.
Общее состояние пациента на начальных стадиях возникновения патологических симптомов не нарушается или изменяется незначительно. Позже может наблюдаться слабость, утомляемость. В анализах крови при этом будут отмечаться признаки нарушения функционирования селезёнки: лейкопения и анемия.
Если первопричина аномального роста органов — заболевания печени (а это обычно цирроз), то у пациентов могут отмечаться:
- выраженная слабость, утомляемость;
- желтушность кожных покровов и склер;
- вздутие живота;
- дискомфорт и тяжесть в правом боку;
- расстройства пищеварения;
- скопление жидкости в брюшной полости (асцит);
- наличие синяков на туловище и конечностях;
- мелкие сосудистые звёздочки на теле;
- красные ладони.
При инфекционной патологии увеличение печени и селезёнки происходит наряду с повышением температуры тела до 39 С и выше, ознобами, слабостью, потливостью. Остальные симптомы зависят от поразившей организм инфекции.
Патологии крови у больных проявляются по-разному; для них свойственна бледность кожных покровов, астения, плохое самочувствие, выраженная склонность к частым вирусным инфекциям. Также часто появляется ночная потливость, повышение температуры тела от небольших цифр (37,5°С) до высоких значений (до 39°С и выше). Разобраться в причине появившихся жалоб и назначить лечение должен врач.
Как проявляется гепатолиенальный синдром у беременных
Существует ряд заболеваний печени, который встречается у беременных женщин, но далеко не каждый из них сопровождается развитием гепатолиенального синдрома. Остановимся на наиболее частом из них: на хроническом гепатите. Хронический гепатит — заболевание, которое может быть вызвано множеством факторов:
- вирусы «В», «С», «D»,
- аутоиммунные поражения печени,
- алкоголь,
- медикаменты,
- вредные химические вещества и пр.
Для хронического гепатита, помимо гепатолиенального, характерно также развитие ряда других синдромов: диспепсического, астеновегетативного, холестатического, геморрагического.
Для гепатолиенального синдрома характерны:
- тупые боли в животе, связанные с увеличением в размерах печени и селезёнки,
- кровотечения (в т. ч. появление маточных кровотечений, которые могут угрожать беременности),
- появление синяков на месте инъекций или ушибов,
- желтушность кожных покровов,
- увеличение живота в объёме.
Развитие гепатолиенального синдрома во время беременности требует незамедлительного обращения за медицинской помощью, так как данное состояние является угрозой жизни матери и ребенка.
Современная диагностика
Гепатолиенальный синдром первоначально можно определить даже на первом приёме у врача, если органы увеличены сильно. С этой целью специалист проводит первичный осмотр пациента и пальцами прощупывает границы внутренних органов (так называемая процедура пальпации). Врач поймёт, если печень и селезёнка увеличены в размерах.
Для более детального исследования и выяснения причин недуга врач назначает дополнительных лабораторно-инструментальные обследования, среди которых:
Современные методы диагностики позволяют не только определить характер и степень тяжести нарушений при гепатоспленомегалии. С их помощью врачам удаётся определить первопричину патологии. Таким образом складывается полная клиническая картина, без которой невозможно эффективное лечение.
Как лечить ГЛС
Лечение гепатолиенального синдрома заключается в устранении основного патологического процесса, который привёл к увеличению печени и селезёнки. То есть оно является полностью симптоматическим и проводится в зависимости от диагноза пациента.
Бывает, что у человека выявляют изолированную гепатоспленомегалию. Это значит, что других признаков отклонений найти не получилось и видимых причин нарушения тоже нет.
В таком случае пациента рекомендуется наблюдать на протяжении трёх месяцев, а затем снова провести обследование.
Если печень и селезёнка продолжают увеличиваться, больного обычно госпитализируют в стационар для дальнейшего определения причин изменений.
Таким образом, при ГЛС пациенту могут быть назначены:
- препараты для дезинтоксикации организма;
- антибиотики, если процесс спровоцирован инфекцией;
- мочегонные средства при наличии симптомов скопления свободной жидкости в брюшной полости (асцита);
- антикоагулянты для лечения тромбоза вен печени;
- препараты, улучшающие функцию сердечной мышцы при хронической сердечной недостаточности;
- специфическое лечение (химиотерапию) при онкологических заболеваниях кровеносной системы.
Гепатолиенальный синдром: рекомендации
Если врач сказал, что вы находитесь в группе риска по развитию ГЛС, то уделите особое внимание состоянию своего здоровья. Придерживайтесь рекомендаций, данных врачом по поводу лечения заболевания, которое привело к увеличению печени и селезёнки.
Кроме того, придерживайтесь принципов здорового образа жизни:
- ешьте здоровую пищу;
- постарайтесь нормализовать свой вес, если у вас выявлено ожирение;
- откажитесь от вредных привычек и алкоголя;
- больше двигайтесь.
Помните, что любое заболевание всегда легче предупредить, нежели потом с ним бороться. Поэтому не стесняйтесь периодически посещать врача и сдавать назначенные анализы. Ведь это поможет вовремя заподозрить наличие болезни и направить максимум усилий для её устранения на раннем этапе, пока нет осложнений.
Как лечить гепатолиенальный синдром у детей?
У детей гепатолиенальный синдром встречается гораздо чаще, чем у взрослых: это связано с особенностями роста и формирования детского организма. У взрослых чаще всего гепатолиенальный синдром возникает как осложнение заболеваний печени, связанных с приёмом алкоголя или с вирусными гепатитами. У детей причин для этого гораздо больше:
- острые и хронические заболевания печени,
- инфекционные и паразитарные заболевания,
- нарушения обмена веществ,
- врождённые и приобретённые сосудистые заболевания органов брюшной полости,
- болезни крови и сердечно-сосудистой системы.
Наиболее часто гепатолиенальный синдром встречается у детей первых трёх лет жизни в связи с инфекционными заболеваниями и новообразованиями. У детей до года гепатолиенальный синдром встречается в связи с врождёнными инфекциями.
Так как список причин, вызывающих гепатолиенальный синдром у детей, достаточно велик — то и лечение будет соответственно различное, направленное на лечение основного заболевания. Учитывая разнообразие заболеваний в детском возрасте, в том числе и врождённых, мы видим, что важную роль играет своевременное обращение за медицинской помощью.
Вы можете задать вопрос врачу-гепатологу в х. Спрашивайте, не стесняйтесь!
Статья обновлялась в последний раз: 29.07.2019
Не нашли то, что искали?
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!
Источник: https://pohmelje.ru/nauka-i-pechen/bolezni/gepatolienalnyj-sindrom/
Гепатолиенальный синдром
Гепатолиенальный синдром – состояние, при котором увеличиваются печень и селезенка. Это не самостоятельное заболевание, а осложнение, в 90 % случаев обусловленное заболеваниями печени. Хотя, причиной развития этого состояния также могут быть и инфекционные заболевания, и болезни сердца, и болезни крови.
Основное проявление гепатолиенального синдрома – увеличение печени и селезенки, причем в большинстве случаев печень увеличивается раньше. Пациент жалуется на чувство тяжести, распирания в правом и левом подреберье. Возможна боль при пальпации в правом и левом подреберье.
В некоторых случаях можно заметить в правом подреберье округлое образование, смещающееся при дыхании.
Если гепатолиенальный синдром развивается на фоне заболеваний печени, то он сопровождается желтухой, сосудистыми звездочками на коже, зудом, потемнением мочи, лихорадкой. Возможно образование асцита (скопления жидкости в брюшной полости). Пальцы становятся похожими на барабанные палочки, а ногти – на часовые стекла.
В некоторых случаях, например, если гепатолиенальный синдром вызван болезнью Бадда-Киари, отекают ноги.
Часто гепатолиенальный синдром сопровождается слабостью, утомляемостью.
Описание
Печень и селезенка тесно связаны друг с другом системой воротной вены, по которой из них отводится кровь, общими путями лимфооттока и даже иннервация у них общая. Именно поэтому при некоторых заболеваниях нарушается работа обоих органов. Кроме того, при повреждении одного органа и нарушении его работы, нарушается работа и второго органа.
Гепатолиенальный синдром может развиться в любом возрасте, однако особенно часто это состояние возникает у детей. Это связано с физиологическими особенностями растущего организма. У детей гепатолиенальный синдром возникает как следствие генетических заболеваний, инфекций, врожденных и приобретенных пороков воротной вены и вен селезенки.
Как именно развивается гепатолиенальный синдром, зависит от заболевания, которое его вызвало. Эти заболевания можно разделить на пять групп:
- острые и хронические повреждения печени и селезенки (гепатиты, цирроз печени, тромбоз воротной вены, болезнь Бадда-Киари);
- хронические инфекции и глистные инвазии (малярия, сифилис, инфекционный мононуклеоз, бруцеллез, эхинококкоз и др.);
- системные заболевания крови (гемолитическая анемия, лимфогранулематоз, лейкозы, гемобластоз);
- заболевания сердечно-сосудистой системы (гипертоническая болезнь, пороки сердца, ишемическая болезнь сердца, перикардит, кардиосклероз);
- болезни накопления (амилоидоз, гемохроматоз, болезнь Гоше, гепатолентикулярная дегенерация).
При развитии гепатолиенального синдрома печень и селезенка не только увеличиваются в размерах, но и уплотняются.
Размер этих органов зависит от тяжести патологического процесса, его природы и длительности. Причем важно и насколько увеличены эти органы, и соотношение их размеров между собой.
Диагностика
Диагноз ставит гастроэнтеролог. Уже по результатам пальпации врач может сказать, что печень и селезенка увеличены. Однако чтобы узнать, насколько они увеличены, нужно сделать ультразвуковое исследование этих органов.
Также проводят радиоизотопное исследование и магнитно-резонансную или компьютерную томографию, биопсию печени и селезенки.
Ангиография помогает не только определить размеры пораженных органов, но и выяснить характер поражения – очаговый или диффузный.
Важно выяснить не только тот факт, что органы увеличены, но и причину увеличения. Для этого нужно сделать общий и биохимический анализы крови, общий анализ мочи. Для диагностики заболевания крови требуется пункция костного мозга.
Лечение
Выбор лечения гепатолиенального синдрома зависит от причин, его вызвавших. Оно может быть и медикаментозным, и, при необходимости, хирургическим. При необходимости используют противовирусные препараты, иммуномодуляторы, гормональные препараты (преимущественно, глюкокортикоиды).
Для лечения гепатолиенального синдрома широко используют гепатопротекторы и витамины.
Важно не только лечить заболевания, ставшие причиной гепатолиенального синдрома, но и проводить детоксикацию организма. Для этого назначают внутривенно растворы глюкозы, аскорбиновой кислоты, кокарбоксилазу, гемодез и реополиглюкин.
При слишком больших размерах селезенки проводят спленэктомию (удаление селезенки).
© Доктор Питер
Источник: https://doctorpiter.ru/diseases/331/