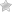Первичный склерозированный холангит (ПСХ) представляет собой очаговый воспалительный процесс в печени, фиброз и стриктуры желчных каналов.
Истинные причины явления не были выявлены, однако в 80% всех зафиксированных случаев оно прогрессирует совместно с болезнью кишечника, имеющей воспалительный характер, чаще всего – с язвенным колитом.
ПСХ может возникать при патологии соединительных тканей, аутоиммунных и иммунодефицитных заболеваний, осложненных попаданием в организм инфекционных агентов.
При течении хронического воспаления функциональная ткань желчевыводящих протоков преображается в соединительную, просветы каналов сужаются или зарастают. В результате этого, в организме происходит застой желчной жидкости, стенки протоков растягиваются в области ее скопления, резко прекращается отток желчи в двенадцатиперстную кишку.
В патологический процесс могут вовлекаться поджелудочная железа и желчный пузырь.
Болезнь, в первую очередь, проявляется чрезмерной слабостью, вялостью и кожным зудом. Для подтверждения диагноза врач производит холангиографию (магнитно-резонансную или ЭРХПГ). При запущенном прогрессировании болезни может проводиться пересадка печеночной капсулы.
Около 50 лет назад ПСХ считался довольно редким заболеванием. Детально изучать его начали после усовершенствования неинвазивных методов диагностирования. Чаще всего болезнь фиксируют у мужчин в возрасте после 40 лет.
Причины
Склерозирующий холангит полностью не изучен. Поэтому медицинские специалисты не могут объяснить механизм его развития и установить истинные причины болезни. Известны лишь факторы, повышающие риск возникновения ПСХ:
- В большинстве всех зафиксированных случаев течение первичного склерозированного холангита происходило совместно с язвенным колитом, аутоиммунной болезнью. Лишь в 20% случаях патология является самостоятельной.
- Медики выявили, что ПСХ чаще прогрессирует у людей, имеющих генетическую предрасположенность к недугу. В таком случае болезнь проявляется при инфицировании организма, сильном ухудшении работы иммунной системы.
- В 2/3 всех случаев болезнь фиксируется у представителей мужского пола, возраст которых превышает сорок лет.
На данный момент медицинские специалисты подробно изучают этиологию вторичного склерозирующего холангита и других болезней, имеющих подобную симптоматику. Ученые надеются, что в ближайшем будущем станет известно, в результате чего возникает склерозирующий холангит.
Рак печени: степени, проявления у мужчин и женщин
Симптомы заболевания
Склерозированный холангит очень часто прогрессирует без ярко-выраженной симптоматики. В этих случаях он может сопровождаться некоторыми признаками, указывающими на течение цирроза печени или спленомегалии.
В других ситуациях, первичные симптомы ПСХ проявляются следующим образом:
- общее состояние организма ухудшается: больной ощущает слабость, вялость, постоянную сонливость;
- возникает зуд, распространяющийся в конкретном месте или по всему телу;
- появляются болевые ощущения в верхней части живота, лихорадочное состояние (может свидетельствовать о начальном течении бактериального холангита);
- позже проявляется желтуха, чаще всего, когда воспалительные процессы прогрессируют на последних стадиях.
Своевременно невылеченный холангит в 75% случаев сопровождается образованием камней в желчном пузыре, развитием холедохолитиаза, стеатореи и недостачей жирорастворимых витаминных элементов.
В более запущенных ситуациях происходит развитие декомпенсированного цирроза печени, портальной гипертензии, асцита и печеночной недостаточности. Последнее осложнение развивается примерно через 12 лет после того, как болезнь была обнаружена.
Несмотря на схожий механизм течения холангита печени и воспалительного заболевания кишечника, каждая из этих патологий является самостоятельной и имеет отличающуюся симптоматику. Язвенный колит может возникать намного раньше, чем ПСХ, и провоцирует более легкое течение последнего.
Одновременное прогрессирование колита и ПСХ увеличивает риск развития колоректального онкологического процесса. Появление рака не зависит от того, производилась ли хирургическая трансплантация печеночной капсулы или нет. Холангиокарцинома, в свою очередь, фиксируется у 13-15% всех пациентов.
Диагностика
После обращения в медицинское учреждение с первичными признаками холангита врач проводи обширную диагностику. Для подтверждения диагноза проводят:
- магнитно-резонансную холангиопанкреатографию (МРХПГ);
- компьютерную томографию;
- ультрасонографию;
- лабораторное исследование кровяной жидкости (общее и биохимическое);
- холангиография;
- биопсия печени;
- браш-биопсия;
- цитологическое исследование;
- измерение уровня онкомаркеров в организме;
- лабораторное исследование мочи, желчной жидкости.
Вышеперечисленные процедуры позволяют медику выявить патологические изменения в печеночной капсуле, определить уровень поражения органа и сопутствующие заболевания.
На основе результатов обследования и индивидуальных особенностей организма больного врач принимает решение о том, какой способ терапии будет наиболее эффективен в данном случае.
Лечение
Лечение полностью зависит от результатов проведенного обследования, стадии заболевания, выраженности симптоматики, наличия индивидуальных особенностей и противопоказаний у больного. Возможны следующие методы терапии:
- Поддержание текущего состояния с помощью медикаментов, образа жизни, диеты.
- Расширение желчных протоков с помощью ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография).
- При течении бактериального холангита или развития печеночной недостаточности – пересадка печеночной капсулы.
- Если ПСХ не сопровождается ярко-выраженными симптомами, то врач ставит пациента на учет и наблюдает за состоянием и функционированием печени 2 раза в год. В таких случаях может назначаться трехразовый прием урсодезоксихолевой кислоты (обычно по 5-15мг/кг). Данное средство помогает избавиться от назойливого кожного зуда и восстановить показатели биохимического состояния крови.
- Антибактериальная терапия (часто применяется «Диксоциклин») назначается в случае, если прогрессирует бактериальный холангит, или тогда, когда необходимо производить расширение желчевыводящих протоков. Совместно с дилатацией каналов во время ЭРХПГ врач производит их стентирование и браш-биопсию, чтобы предупредить развитие онкологических процессов.
- Трансплантация печеночной капсулы является единственным методом терапии, который способен увеличить продолжительность жизни больного и полностью излечить первичный склерозирующий холангит. Такое хирургическое вмешательство проводится при тяжелом прогрессировании бактериального ПСХ, развитии резистентного асцита, портосистемной энцефалопатии, варикозных кровоизлияний в пищевод.
Билиарный панкреатит: что это такое, виды, признаки
Прогноз
Прогрессирование первичного склерозирующего холангита может осложняться циррозом печени, асцитом, печеночной недостаточностью и другими опасными заболеваниями. Такие последствия фиксируются даже в том случае, если ПСХ протекает в скрытой форме без выраженной симптоматики, а больной чувствует себя удовлетворительно.
Если в ходе лечения не произвести трансплантацию печеночной капсулы, то продолжительность жизни больного, с момента выявления болезни, будет составлять около 10-12 лет. Прогноз более положительный, если были поражены только внутренние желчные каналы. Выживаемость у женщин ниже, чем у мужчин.
Профилактика первичного склерозирующего холангита
На данный момент медицинские специалисты не выявили истинные причины развития склерозирующего холангита. Именно поэтому рекомендаций, касательно предотвращения такой болезни, не существует.
Источник: https://MyPechen.com/pervichnyj-skleroziruyushhij-holangit/
Холангит
Холангит – это нарушение функционирования печени, при котором воспаляются желчные протоки.
При этом основное заболевание нередко сопровождается желчнокаменной болезнью, язвенным колитом, паразитарными патологиями. Холангит был открыт в 19 веке. Исследованием данного заболевания занимались в основном медики Европы.
Стремительный технический прогресс в 20 веке дал возможность ученым более детально изучить данную патологию, выявить причины воспалительного процесса.
К концу 20 века в медицине появилось множество эффективных путей лечения холангита.
В зоне риска находятся все люди. Подобное нарушение ЖКТ встречается у мужчин и женщин разных возрастных категорий. Однако чаще всего болезнь диагностируется у представительниц слабого пола в возрасте 50-60 лет. Медики связывают это с тем, что меняется гормональный фон, метаболизм замедляется, уровень иммунитета понижается.
Что это такое?
Холангит (cholangitis) — инфекционное заболевание желчевыводящих путей. Возникает из-за бактериальной инфекции. Выделяют острую и хроническую форму. Иногда развивается как самостоятельное заболевание, чаще является следствием других болезней внутренних органов. Возникает обычно у женщин в пожилом возрасте.
Эта статья расскажет, что такое холангит, какие бывают симптомы, и как его лечить у взрослых.
Классификация
Определение типа заболевания играет важную роль при составлении схемы лечения. Холангит классифицируют по нескольким группам признаков. По характеру течения различают острую и хроническую формы. По патоморфологическим изменениям острая форма подразделяется на подтипы:
- гнойный — характеризуется расплавлением стенок желчевыводящих путей и формированием множества внутренних абсцессов;
- катаральный — для него характерна отечность слизистых, выстилающих внутреннюю поверхность желчевыводящих путей, избыточный приток крови к ним и перенасыщение лейкоцитами с дальнейшим отслаиванием эпителиальных клеток;
- дифтеритический — начинается с появления язв на слизистых, десквамации эпителия и лейкоцитарной инфильтрации стенок с последующим отмиранием тканей;
- некротический — проходит с образованием омертвевших участков, возникающих под воздействием агрессивной ферментативной деятельности поджелудочной железы.
Хронический холангит делится на следующие формы:
- склерозирующую (с разрастанием соединительной ткани);
- латентную;
- рецидивирующую;
- септическую длительно текущую;
- абсцедирующую.
По месторасположению воспалительного процесса выделяют:
- холедохит (воспален общий проток);
- ангиохолит (поражены внутри- и внепеченочные желчевыводящие пути);
- папиллит (воспален большой дуоденальный сосочек).
По происхождению холангит бывает:
- бактериальным;
- асептическим (в свою очередь подразделяется на аутоиммунный и склерозирующий — первичный и вторичный);
- паразитарным.
Хроническая форма заболевания встречается чаще острой и развивается после обострения болезни и в качестве самостоятельного заболевания, изначально принимая затяжное течение.
Холангит склерозирующего типа является особенной формой заболевания. Изначально имея хроническую форму течения, воспаление в желчных протоках возникает без предварительного проникновения инфекции.
Воспалительный процесс приводит к склерозированию тканей — отвердевая, они полностью перекрывают просвет протоков, вызывая тем самым цирроз печени.
Это заболевание не поддается лечению, медленный прогресс (около 10 лет) заканчивается формированием тяжелых нарушений с последующим летальным исходом.
Причины развития
Основной причиной холангита является нарушение проходимости желчных протоков и присоединение инфекции.
Нарушение проходимости желчных протоков часто возникает при холедохолитиазе – образовании желчных камней в желчевыводящих путях.
Другими причинами нарушенного оттока желчи могут быть рубцовые сужения желчевыводящих путей вследствие хронического холецистита, удаления желчного пузыря (постхолецистэктомический синдром), кисты или опухоли общего желчного протока.
Нередко отток желчи нарушается в результате глистной инвазии. Желчные протоки могут быть перекрыты аскаридами. Такие паразитарные заболевания как описторхоз, эхинококкоз, шистостомоз, лямблиоз также могут приводить к возникновению холангита.
Инфекция в желчные пути в основном попадает из кишечника, так как при застое желчи нарушается механизм, препятствующий проникновению кишечного содержимого в вышерасположенные части желудочно-кишечного тракта. Помимо восходящего (кишечного) пути попадания инфекции существует и нисходящий путь, когда инфекция проникает в желчные пути с током крови или лимфы из другого воспалительного очага в брюшной полости.
Симптомы
Заболевание в острой форме возникает внезапно. Но как у любого заболевания, у холангита симптомы и признаки тоже есть:
- Очень высокая температура до 40 °C.
- Характерные боли справа в области ребер.
- Желтушность кожных покровов и слизистой глаз.
- Озноб, сильная потливость.
- Общая интоксикация организма, которая характеризуется диареей, общей слабостью, рвотой и потерей аппетита.
- Вследствие желтухи появляется зуд кожи.
- Если форма болезни тяжелая, больной может потерять сознание.
При хронической форме холангита симптомы не такие выраженные, боль носит тупой характер, температура невысокая, ближе к нормальной. Больной быстро утомляется, испытывает общую слабость. Если болезнь не лечить, может появиться ряд опасных осложнений.
Склерозирующий первичный холангит (ПСХ)
Несколько статистических фактов об этой форме:
- У 55% людей данная болезнь протекает без симптомов или с минимальными проявлениями;
- В 20-60% случаев, заболевание обнаруживается только на стадии появления цирроза печени;
- До 20% больных ПСХ страдают от холангиокарциномы (злокачественной опухоли), которая развилась в исходе патологии.
Эти моменты ярко свидетельствуют о том, насколько сложна постановка диагноза. С одной стороны, пациенты часто не уделяют внимания «незначительным» симптомам, что приводит к позднему обращению за врачебной помощью. С другой стороны, не в каждом городе есть специалист, который заподозрит эту редкую, но опасную патологию.
Какой выход можно найти в этом случае? В первую очередь, необходимо с настороженностью относиться к своему здоровью. В таблице ниже будет приведена необходимая информация, которая позволит заподозрить ПСХ. Главное – не пренебрегать ей и объективно проанализировать состояние своего организма. Это позволит предотвратить прогрессирование ПСХ и избежать опасных осложнений.
Диагностика
Исходя из клинической картины, в диагностике острого холангита следует ориентироваться на триаду Шарко или пентаду Рейнолдса. Но в целом для постановки диагноза данного заболевания необходимо привлекать также дополнительные методы диагностики – физикальные (осмотр, прощупывание, простукивание и выслушивание живота фонендоскопом), инструментальные и лабораторные.
При осмотре такого пациента выявляются:
- желтушность кожных покровов, склер и видимых слизистых оболочек;
- язык сухой, обложен желтым налетом;
- на коже видны следы расчесывания, иногда довольно выраженные, до крови (при сильном зуде).
При явлениях желтухи также будет информативным осмотр кала и мочи:
- кал характеризуется более светлым оттенком, чем обычно (но в целом он не белый, как может быть при желтухе по поводу закупорки желчевыводящих путей);
- из-за попадания желчных пигментов в кровь, а затем в почки моча может потемнеть (характерный симптом «цвет пива»).
При пальпации на пике болевого приступа наблюдается сильная боль в правой подреберной области. При перкуссии (постукивании ребром ладони по правой реберной дуге) пациент реагирует очень болезненно.
Инструментальные методы, которые применяют для диагностики холангита, это:
- Ультразвуковая диагностика печени (УЗИ) и ультрасонография (УЗИ) желчевыводящих путей – эти методы позволяют оценить желчные пути, определить патологические изменения в них – в частности, их расширение, а также изменения в печени, которые наступают из-за нарушения тока желчи в желчных путях;
- Компьютерная томография желчных протоков (КТ) – оценку тех самых параметров, которые оценивают с помощью УЗИ, помогут провести компьютерные срезы желчных путей;
- Эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ) – с помощью эндоскопа, введенного в желудочно-кишечный тракт, прицельно в желчные пути вводят контрастное вещество, делают рентген-снимок и проводят его оценку;
- Магнитно-резонансная панкреатохолангиография (МРПХГ) – желчные протоки с введенным контрастом изучают с помощью магнитно-резонансной томографии;
- Чрескожная чреспеченочная холангиография – контраст в желчные протоки вводят не через пищеварительный тракт, а пунктируя (прокалывая) кожу и печень;
- Дуоденальное зондирование – с его помощью выполняют забор желчи с последующим бактериологическим посевом на питательные среды.
В диагностике холангита используют такие лабораторные методы, как:
- Общий анализ крови – его данные не являются специфичными, но важны для оценки прогрессирования воспаления. Так, будет выявлено нарастание количества лейкоцитов и увеличение СОЭ;
- Биохимические пробы печени – определяют возрастание количества билирубина, щелочной фосфатазы, а также трансаминаз и альфа-амилазы. Такие данные косвенным образом свидетельствуют о холестазе (застое желчи), который наблюдается при холангитах;
- Бактериологический посев желчи, полученной при дуоденальном зондировании – благодаря ему идентифицируют возбудителя холангита;
- Анализ кала – благодаря ему подтверждают или исключают наличие в организме гельминтов или простейших, которые способны вызвать воспаление желчевыводящих путей.
Последствия
Если своевременное лечение отсутствует, то воспалительный процесс может стать более серьезным. Постепенно он перекидывается на брюшину, из-за этого возможно развитие перитонита.
Патология способна «перебросится» на окружающие ткани. В результате начинают формироваться поддиафрагмальные и внутрипеченочные абсцессы. Нередко возникает сепсис, а также токсический шок.
Последнее осложнение развивается на фоне бактериальной формы холангита.
Состояние больных становится крайне тяжелым. Иногда невозможно обойтись без реанимационных мероприятий. Воспалительный процесс на протяжении длительного времени способен привести к склеротическим изменениям. В результате этого болезнь принимает хроническую форму и приводит к развитию биллиарного цирроза печени.
Самолечение и попытки устранить патологию народными средствами, наоборот усугубит ситуацию. Да и в целом, такое вмешательство недопустимо. Ведь может быть потеряно время, и патология примет более серьезный характер. На поздних стадиях прогноз далеко не самый благоприятный.
Лечение холангита
В схеме лечения холангита есть несколько принципиальных моментов, которые должен знать каждый больной:
- При подозрении на острый процесс необходима госпитализация в хирургический стационар. Этот тактический нюанс объясняется непредсказуемым течением заболевания – в любой момент воспаление протоковой системы может вызвать заражение крови (сепсис) или нарушения в работе других органов;
- Каждый больной с острым процессом потенциально требует проведения операции, для восстановления оттока из желчных путей. Доктора стараются выбрать наиболее щадящую для организма методику и пытаются избегать большого объема вмешательства и разрезов на коже. При наличии возможности – хирурги выполняют все вмешательства с помощью эндоскопа, проводя его через рот до конечного отдела холедоха. Это позволяет не травмировать лишние ткани и снизить риск осложнений.
Пациент должен быть осведомлен о возможности хирургического вмешательства и не бояться этого метода лечения; - Практически всегда хронические формы болезни лечатся амбулаторно – госпитализация, как и операция, при затяжном течении не обязательна, так как патология относительно предсказуема в своем развитии.
Лечение острого процесса
Как упоминалось выше, практически каждый больной данной формой – потенциальный «кандидат» на проведение операции. Время ее проведения определяется состоянием пациента. При относительно легком течении болезни и сохраненных функциях всех органов, возможно проведение хирургического вмешательства в первые сутки после госпитализации.
Тяжелый вариант заболевания или развитие сепсиса требует предварительной подготовки организма с помощью медикаментов. С целью улучшения состояния человека, хирург может назначать следующую терапию:
- Внутривенные вливания растворов, улучшающих обмен веществ в тканях и уменьшающих концентрацию токсинов крови: растворы глюкозы или хлорида натрия, раствор Рингера, препараты Дисоль или Трисоль и т.д.;
- Комбинацию противомикробных препаратов;
- Гепатопротекторы, для поддержания работы печеночных клеток: эссенциале, адеметионин, урсодезоксихолевая кислота и другие;
- При необходимости, используются препараты для обезболивания и для устранения спазмов в пищеварительном тракте (спазмолитики).
После проведения операции для восстановления оттока из холедоха, продолжается медикаментозное лечение. Время приема препаратов определяется в каждом случае индивидуально и зависит только от состояния организма и особенностей течения патологии.
Лечение хронической формы
При выявлении этого вида заболевания, доктор в первую очередь пытается вывить причину хронического воспаления. Именно этот нюанс определяет дальнейшую тактику лечения. Вариантов может быть несколько:
- Наличие в желчных протоков бактерий – оптимальной тактикой в данном случае является назначение антибактериальной терапии на срок не менее 10-14 дней. Так как вид микроорганизма и устойчивость его к препаратам определяется при анализе желчи, проблем с подбором необходимого антибиотика практически не возникает;
- Паразитарное заболевание (чаще всего описторхоз) – паразиты нередко являются причиной хронического воспаления. В большинстве случаев, специальные противопаразитарные препараты уничтожают все посторонние организмы и устраняют симптомы заболевания;
- Обнаружение склерозирующего холангита – это наиболее неблагоприятный вариант, так как лечения, устраняющее причину патологии, не разработано до настоящего времени. Единственным фармакопрепаратом, который доказал свою эффективность, является урсодезоксихолевая кислота (Урсосан, Урсодез, Эксхол, Урсофальк и т.д.).
Помимо специфического лечения, всем больных с хроническими формами болезни рекомендуется:
- Придерживаться диеты (стол №5 по Певзнеру), которая подразумевает частое дробное питание 5-6 раз в день, в небольшом объеме, с исключением жирной пищи;
- По возможности, исключать физические и психологические нагрузки;
- Отказаться от курения, употребления алкогольных и кофеинсодержащих напитков;
- Принимать мультивитаминные комплексы с наличием витаминов К, D, Е и A. Всасывание именно этих веществ нарушается при затяжном воспалении желчевыделительной системы.
Профилактика
Заболевание гораздо легче предупредить, чем в будущем бороться с его последствиями. Чтобы не допустить развития первичного или повторного холангита, необходимо соблюдать простые принципы здорового образа жизни:
- отказ от курения;
- отказ от употребления алкогольных напитков;
- регулярные занятия спортом;
- ежедневные прогулки на свежем воздухе;
- полноценный сон;
- здоровое питание;
- избегание стрессовых ситуаций.
Кроме того, рекомендуется систематически проходит полное медицинское обследование. Это позволит обнаружить хронические заболевания на ранних стадиях. Профилактическим осмотром ни в коем случае не нужно пренебрегать. Лучше потратить немного свободного времени на консультацию врача, чем долго и нудно лечить запущенную форму патологии.
Прогноз для жизни
Прогноз при холангите разный.
При катаральной форме холангита он удовлетворительный, при гнойной, дифтеритической и некротической формах – более серьезный: в этом случае исход может быть благоприятным для пациента только в случае выверенных назначений и скрупулезно придерживаемого лечения. Если воспаление желчевыводящих путей проходит с осложнениями, то прогноз является неудовлетворительным. Особенно это констатируется при таких болезнях, как:
- образование абсцессов в желчных путях;
- цирроз печени;
- печеночно-почечная недостаточность;
- септическое поражение организма.
Источник: https://p-87.ru/health/holangit/
Холангит первичный склерозирующий в хронической форме: симптомы и методы лечения
Первичный склерозирующий холангит является редким заболеванием, влияющим на желчные протоки и печень. Воспаление и рубцевание желчных протоков может привести к повреждению паренхимы и развитию цирроза печени — состояния, при котором нормальная ткань заменяется рубцовыми клетками (фиброз). В зависимости от стадии и прогресса развития клинической картины перспективы для продолжительности жизни больного человека могут быть различными. В медицинской практике встречаются случаи, при которых достигалась максимальная продолжительность жизнь пациента в 45 лет после установления первичного диагноза склерозирующего холангита.
Немного анатомии в развитии холангита
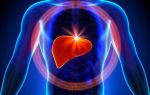
Печень находится в правой верхней части брюшной полости. Она имеет много функций, которые включают в себя:
- Хранение гликогена (топливо для тела), который вырабатывается из сахара. При необходимости гликоген расщепляется до глюкозы, которая высвобождается в кровоток.
- Помощь в обработке жиров и белков из переваренной пищи.
- Продукция белков, которые необходимы для нормального свертывания крови (факторы свертывания крови).
- Обработка лекарственных средств, которые вы употребляете для лечения других болезней.
- Детоксикация крови — устранение алкоголя, никотина, ядов и токсинов, которые попадают из пищеварительного тракта.
- Выработка желчи, которая проходит из печени в кишечник вниз по желчным протокам. Желчь разрушает жиры в пище таким образом, что они могут быть усвоены из кишечника
Анатомическое строение печени и желчевыводящих путей способствует при появлении даже незначительных причин формированию первичного склерозирующего холангита.
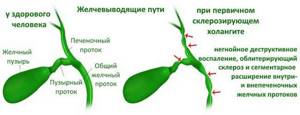
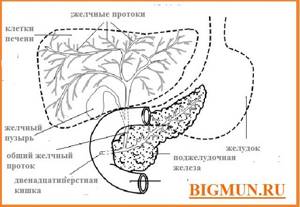
Что такое желчные протоки?
Желчь — это желто-зеленая жидкость, содержащая различные химические вещества и соли жирных кислот. Она помогает переваривать пищу, особенно жирные компоненты. Под влиянием этой физиологической жидкости происходит усваивание некоторых растворимых в жиру витаминов. Желчные протоки — это микроскопические трубки, по которым желчь стекает в общий желчный проток.
Желчь производится клетками печени. Они сбрасывают эту жидкость в крошечные трубочки, называемые желчными протоками. Существует сеть из желчных протоков в печени.
Она соединяют их вместе (как ветви дерева), чтобы сформировать большой общий желчный проток.
Желчь постоянно капает вниз, в общий желчный проток, затем попадает в желчный пузырь и в двенадцатиперстную кишку (части кишечника — первая часть тонкой кишки).
Желчный пузырь лежит под печенью. Этот орган играет роль резервуара и наполняется желчью. Во время приема пищи пузырь сдавливается, в него поступает специальный гормон, который стимулирует выброс желчи в проток двенадцатиперстной кишки, где она перемешивается с пищевым комком.
Что такое первичный склерозирующий холангит?
Первичный склерозирующий холангит является редким заболеванием, которое затрагивает желчные протоки и печень. Он называется:
- Первичным — потому что причина не известна.
- Склерозирующим — потому что он вызывает рубцы и утолщения (склероз) желчных путей.
- Холангит — этот термин означает воспаление желчных протоков.
При этом состоянии желчные протоки внутри и вне печени воспаляются и покрываются шрамами. Рубцы вызывают сужение протоков, что приводит к застою желчи в печени. Она может повредить клетки паренхимы. В конце концов, рубцовая ткань может распространиться по всей печени, вызывая цирроз печени и печеночную недостаточность.
Болезнь прогрессирует медленно и часто не дает симптомов на ранних стадиях. Однако, по мере того как функция печени постепенно угасает, могут развиваться серьезные проблемы. Первичный склерозирующий холангит — это опасное для жизни человека заболевание.
Зачастую восстановить здоровье помогает только операция по трансплантации печени.
Причины склерозирующего холангита
Причина склерозирующего холангита не ясна. Она иногда может носить наследственный характер. Около четырех из пяти человек с ПСХ имеет также воспалительные заболевания кишечника (чаще всего язвенный колит, но также может быть взаимосвязь с болезнью Крона).
Примечание: большинство людей с воспалительными заболеваниями кишечника (язвенный колит или болезнь Крона) не страдают от первичного склерозирующего холангита.
Болезнь достаточно редкая. Она затрагивает примерно 1 из 16 000 человек во всем мире. Начало заболевания может прийтись на любой возраст, но чаще встречается у людей в возрасте около 40 лет. В два раза чаще встречается у мужчин, чем у женщин.
Каковы первые признаки и симптомы склерозирующего холангита?
Во многих случаях симптомы склерозирующего холангита развиваются постепенно, в течение нескольких недель или месяцев. В начале заболевания, многие люди не имеют никаких симптомов вообще. Наиболее распространенные ранние признаки склерозирующего холангита включают в себя:
- постоянное чувство усталости;
- кожный зуд;
- потерю веса;
- некоторый дискомфорт в правом верхнем отделе живота.
Желтуха может развиваться, когда состояние больного ухудшается. Белки глаз становятся желтыми. Кожа принимает шафранный оттенок. Моча обесцвечивается. Это связано с тем, что билирубин, который присутствует в желчи, не выбрасывается в кишечник, а попадает в кровяное русло и там разлагается в различных органах и тканях.
Какие могут быть осложнения?
При длительном течении склерозирующего холангита могут возникать различные типы осложнений. К ним относятся:
- Дефицит некоторых витаминов, как правило, это A, токоферол, D и викасол. Они являются жирорастворимыми (в отличие от других витаминов, которые растворимы в воде). Это означает, что они растворяются в жире. Желчь помогает жиру растворить эти витаминные вещества для того чтобы они могли попасть в кровяное русло.
- Инфицирование заблокированных желчных протоков. Это состояние называется инфекционный холангит. Может вызвать озноб, лихорадку и боль в области печени.
- Цирроз печени (нормальная ткань печени заменяется рубцовой ткани (фиброз).
- Печеночная недостаточность.
- Рак желчных протоков развивается у каждого десятого пациента с диагнозом хронический холангит.
Как диагностируется ПСХ?
В некоторых случаях диагноз ПСХ устанавливается случайным образом в ходе проведения различных лабораторных исследований.
Обследования включают в себя:
- биохимический анализ крови с определением уровня трансаминаз и билирубина;
- анализ крови на вирусный гепатит;
- УЗИ печени;
- холангиограмма производит картину желчных протоков;
- магнитно-резонансная томография печени;
- биопсия тканей паренхимы печени.
Методы лечения первичного склерозирующего холангита
В настоящее время нет никакого специального лечения, которое устраняет или замедляет развитие склерозирующего холангита в первичной форме. Процедуры направлены на улучшение симптомов, а также для профилактики развития осложнений, которые могут возникнуть.
Симптоматическое лечение первичного склерозирующего холангита — это основа современной терапии. При помощи медикаментозных средств врачи пытаются временно улучшить состояние больного человека.
Зуд кожи, как правило, может быть ослаблен с помощью лекарства под названием колестирамин. Другие лекарства могут использоваться только в том случае, если они обладают индивидуальной эффективностью.
Лекарство под названием урсодезоксихолевая кислота используется для улучшения процесса прохода желчи через желчные протоки. Это обычно приводит к улучшению состояния больного человека. Могут быть рекомендованы витаминные добавки.
Вторым направлением в лечении склерозирующего холангита является купирование последствий, которые формируются под влиянием застойных явлений желчи. Среди осложнений наиболее часто встречается воспаление, нарушение моторики кишечника. Антибиотики используются в случае развития вторичной инфекции.
Если холангиограмма показывает, что существует препятствие для оттока желчи за пределами печени, то могут применяться дренажные системы для устранения этого последствия.
Операция по пересадке печени может быть эффективной только в том случае, если устранена причина развития заболевания.
Примерно у 30 % пациентов после трансплантации органа в течение 5 последующих лет формировался рецидив склероза протоков печени.
Диета и алкоголь
Рекомендуется диета с минимальным содержанием жиров. Исключается копченая, жаренная и соленая пища. Рекомендовано большое количество свежих овощей и фруктов. Минеральные воды природного происхождения помогают замедлить развитие заболевания.
Алкогольные напитки категорически противопоказаны. Они вызывают ускоренное формирование предпосылок к развитию цирроза печени.
Источник: https://bigmun.ru/pervichnyj-skleroziruyushhij-xolangit/
Холангит — опасность для желчных протоков
Холангит — заболевание, при котором воспаляются желчные ходы. Причём зона поражения обширна, воспаление способно охватить не только внутрипечёночные, но и общий желчный проток.
Патология заявляет о себе в острой форме, или способна “закрепиться” в организме надолго став хронической. Болезнь протекает тяжело, чаще возникает в совокупности с иными воспалительными проблемами желчного пузыря, печени.
К таковым относятся гепатит, холецистит. Иногда, является самостоятельной патологической единицей.
Женский организм более подвержен. В группе риска дамы, чей возраст превысил отметку пятьдесят лет.
Виды холангита
В основе классификации заболевания, лежат возможные патологические изменения в структурах желчных протоков. Учитывая сказанное, существуют следующие формы болезни:
- Гнойная — происходит наполнение желчевыводящих путей гнойным содержимым. Отток желчи частично или полностью блокируется. Поверхность стенок желчных ходов “расплавляется”, возникают многочисленные абсцессы. Под поражающим воздействием оказываются печень, желчный пузырь, “накрытые” волной гнойного воспаления. Патология чрезвычайно опасна, поскольку при отсутствии своевременной адекватной терапии, возрастает вероятность летального исхода.
- Некротическая — возникновение очагов заболевания обусловлено проникновением в желчные протоки патологических ферментов поджелудочной железы. В результате, на некоторых участках слизистой оболочки желчевыводящих путей наблюдается омертвение тканей.
- Катаральная — сопровождается избыточным кровенаполнением капилляров, повышенным содержанием лейкоцитов, отёканием слизистой желчных путей. В случае запоздалого обращения за медицинской помощью, воспалительный процесс становится хроническим.
- Дифтерическая — поверхность стенок желчных ходов становится “площадкой” для появления фибринозных плёнок. Характер протекания тяжёлый, возможно гнойное “расплавление” окружающих тканей, стенки желчных протоков разрушаются.
Хроническое воспаление желчевыводящих протоков различно, способно предстать в нескольких видах:
- скрытное
- с рецидивами
- абсцедирующий
- септический
- склерозирующий
Немного подробней о склерозирующем виде — отсутствует инфекционный возбудитель патологии. Воспаление провоцирует увеличение размеров соединительной ткани, что приводит к сужению желчных протоков. Просвет сужается. Последствия трагичны — цирроз печени. Процесс лечения длителен, эффективность умеренная.
Кроме вышеописанного, классифицируют по зонам локализации воспалительных очагов:
- воспаление “захватывает” общий желчный проток
- патологические нарушения констатируют в внутри и внепечёночных желчных ходах
Почему возникает холангит
Инфекция, застой желчи — вот фундаментальные основания, благоприятствующие развитию патологии. Бактерии проникают из кишечника, желчного пузыря, кровеносных сосудов.
Гораздо реже, “слабым звеном” оказываются лимфатические пути.
Патогенные микроорганизмы попадают вместе с током лимфы.
Кроме инфекционного фактора, спровоцировать воспаление могут панкреатические соки. При этом, стенки желчных протоков, в полной мере ощущают на себе раздражающее воздействие.
Подобный сценарий присущ панкреатобилиарному рефлюксу.
Причём первоначально, воспалительный процесс асептический — микробы в развитии не участвуют.
Инфекционные проблемы вторичны, возникают на поздних стадиях патологии. Нарушение проходимости желчных ходов — весомая причина для зарождения воспаления в стенках протоков.
Итак, возникновению застоя благоприятствуют:
- киста общего желчного протока
- сужение желчевыводящих путей
- сдавливание опухолью или головкой поджелудочной железы, которая по причине воспаления серьёзно увеличивается
Камни, образующиеся в желчевыводящих путях, способны серьёзно травмировать стенку протока.
Кроме выше озвученных причин, стать катализатором холангита могут:
- Эндоскопические исследования
- Хирургическое вмешательство
Холестаз — патологическое состояние, характеризуемое снижением объёма желчи поступающего в двенадцатиперстную кишку. Сопутствует дискинезии желчевыводящих путей.
Склерозирующую форму холангита, нередко “сопровождают” иные патологии, причём не только органов брюшной полости:
- язвенный колит
- васкулит
- тиреоидит
- ревматоидный артрит
Перечень патологий, сопутствующих развитию паразитарных холангитов включает:
Симптоматике холангита присущи три яркие особенности:
Стремительно прогрессирующая механическая желтуха — кожный покров, наружная оболочка глаза приобретают жёлтый цвет. Чрезвычайно опасный сигнал тревоги. Нет, это даже не сигнал, а набат от организма, об имеющихся кардинальных нарушениях оттока желчи из желчных ходов. Требуется незамедлительное обращение к врачу.
- Возникновение болевых ощущений, по характеру напоминающих симптоматику, свойственную печёночной колике.
- При пальпационном осмотре, увеличенная печень.
- Боли “ноющие, распирающие”, однако при попадании камня в устье общего желчного протока, болевой синдром становится острым.
- Вторичными признаками, косвенно указывающими на возможность “знакомства” организма с холангитом, считают:
- озноб
- увеличение показателей температуры
- повышенную потливость
- тошноту
Как диагностируют холангиты
Квалифицированно проведённые диагностические мероприятия, позволят выявить причину воспаления, не спутав с холециститом, вирусным гепатитом.
Диагностика патологии включает:
- биохимические пробы печени
- УЗИ желчных путей, пузыря
- определение показателей давления внутри желчного протока
- рентген поджелудочной железы
- внутривенная холангиография
Проведение анализов, поможет вскрыть имеющиеся “скелеты в шкафу” (отклонения от нормы):
- увеличение скорости оседания эритроцитов
- повышенные показатели в крови лейкоцитов, билирубина
Диагностические возможности медицины обширны, однако проведение, является далеко не дешёвой процедурой. При подозрениях на холангит, обязательно потребуется пройти необходимые УЗИ. Подобные исследования позволят выяснить:
- на сколько расширен проток
- как сильно ткань печени повреждена воспалительным процессом
- наличие камней в желчном пузыре, протоках
Лечение холангита
Терапия данной патологи подразумевает два направления:
- консервативное
- хирургическое
Задачи, которые решают при лечении холангита:
- помочь организму, одолеть возникший воспалительный процесс
- устранить сдавливание и ликвидировать последствия интоксикации желчных путей
Поскольку заболеванию присущ тяжёлый характер протекания, присутствует вероятность возникновения опасных осложнений, то лечебный процесс проходит исключительно в стационарных условиях больницы.
Консервативный подход, приемлем при отсутствии механических “барьеров” для нормального оттока желчи. В комплексную терапию включено использование препаратов:
- снижающих интоксикацию (борьба с токсинами)
- улучшающих отток желчи — желчегонные, спазмолитики
- ферментных (мезим, панкреатин) — стабилизирующих пищеварение
- успешно борющихся с патогенными бактериальными микроорганизмами — антибиотики группы сульфаниламидов
С целью купирования болевых ощущений, возможно назначение анальгетиков, однако только после установления точного диагноза. Боли при холангите, чрезвычайно схожи с симптоматикой, свойственной почечной колике, а использование анальгетиков способно “увести” лечебный процесс по ложному следу.
Когда патология пребывает в стадии ремиссии, то лечение расширяют за счёт использования широкого спектра физиотерапевтических процедур:
- используя термический эффект воздействуют токами высокой частоты
- аппликации (грязевые, парафиновые)
- применение магнитного поля высокой частоты
- лечебные ванны
- электрофорез
Кроме выше названного, желательно посещать кабинет лечебной физкультуры и по возможности, пребывание в санатории с гастроэнтерологическим профилем.
Необходимость хирургического вмешательства возникает в следующих случаях:
- отсутствие должной результативности при консервативной методике лечения
- невозможность для желчи, обеспечить медикаментозными методами, нормальные условия оттока
Цель операции — помочь желчи нормально проходить через желчные протоки:
- дренируют — по средствам дренажного катетера, удаляют патологическое содержимое
- ликвидируют возникшее сужение протока
- удаляют камни
Оптимальным вариантом, позволяющим справиться с данными проблемами, являются эндоскопические методы воздействия. Подобный способ щадящий: кровотечения, болевой синдром минимальны. Восстановления после операции проходит в ускоренном темпе.
- Однако при тяжелых гнойных осложнениях, всё-таки потребуется проведение открытой полостной операции.
- К большому сожалению, когда патология стала хронической, не всегда вмешательство хирурга даёт полноценную гарантию дальнейшего полного выздоровления.
- Под контролем врача, целесообразно периодически проводить очищение печени и курсовое лечение антибиотиками.
Как питаться при холангите
Для больных с подобным диагнозом, даже тех, кто уже перенёс операцию, показано соблюдение диетических рекомендаций. Обязательно требуется согласование питательного рациона с гастроэнтерологом.
При обострениях рекомендовано лечебное голодание. В дальнейшем, на стадии ремиссии, перечень допустимых продуктов ограничен. Питание дробное, маленькими порциями, интервалы между приёмами не более четырёх часов.
Исключаются чрезмерно холодные, или напротив горячие блюда и напитки. Вся пища отваривается, готовится в пароварке. Категорически неприемлемо:
- жаренное
- солёное
- острое
- пряное
- копчёное
- жирное
- Допустимы: мясо, рыба, птица, молочные продукты (нежирных сортов), варённые овощи, каши, соки, компоты, некрепкий чай.
- Холангит — чрезвычайно опасная патология, при первичных симптомах, незамедлительно обращайтесь к врачу.
- Своевременно интересуйтесь здоровьем, до свидания.
Источник: https://life5plus.ru/domashnij-doktor/bolezni-organov-pishhevareniya/holangit.html
Склерозирующий холангит: причины, симптомы и лечение
Склерозирующий холангит – редкая патология печени, заключающаяся в воспалении и закупорке печёночных протоков как в самом органе, так и вне его. Обычно, когда говорят об этом заболевании, имеют ввиду первичный склерозирующий холангит, причины которого до конца не выяснены.
Такая патология определяется случайным образом, при проведении хирургических операций на органе. Причём болезнь долгое время может протекать бессимптомно, поэтому, даже если обнаружено воспаление протоков и их склероз рубцовой тканью, симптомы болезни у человека ещё могут не проявляться.
В то же время не получая своевременного лечения, люди очень быстро сталкиваются с тяжёлым состоянием — печёночной недостаточностью.
Онлайн консультация по заболеванию «Склерозирующий холангит».
Задайте бесплатно вопрос специалистам: Хирург.
Болезнь чаще встречается у представителей мужского пола, причём возрастной разброс достаточно велик – от 25 до 40 лет, что связано с длительным бессимптомным периодом течения патологии.
Женщины болеют этой патологией в более старшем возрасте – после 45 лет.
Случаи регистрации этого заболевания в педиатрии крайне редки, а даже если патология и диагностируется у детей, то имеет место вторичный склерозирующий холангит, причины которого заключаются в механической облитерации печёночных протоков.
Причины
Как уже понятно из сказанного выше, в медицинской практике выделяют две формы склерозирующего холангита – первичный и вторичный. Причины, вызывающие наиболее часто встречаемый первичный склерозирующий холангит, медиками не изучены, поэтому выдвигаются самые различные гипотезы, среди которых ни одна не нашла 100% подтверждения.
Одной из гипотез развития этого заболевания является гипотеза касательно наследственности.
Согласно исследованиям, люди, у которых в роду встречалась эта патология, страдают ею чаще остальных, а значит, какие-то генетические предпосылки для её развития закладываются в процессе развития ребёнка в утробе матери.
В сочетании с нарушениями работы иммунной системы риск развития болезни у человека с наследственной предрасположенностью существенно возрастает.
Согласно другой теории первичный склерозирующий холангит возникает как следствие неблагоприятного воздействия на печёночные протоки вирусов, бактерий и токсинов.
Что касается вторичной формы этого заболевания, то она изучена достаточно хорошо, поэтому врачи могут указать конкретные причины, её вызывающие. Это такие причины, как:
- операционные рубцы;
- закупорка протоков конкрементами;
- токсическое повреждение протоков;
- нарушение работы печёночной артерии с развитием тромбоза;
- врождённые аномалии развития печёночных протоков.
Также вторичный холангит может быть следствием токсического действия на организм человека цитомегаловируса. Причиной может быть и онкологическое новообразование в протоках – холангиокарцинома.
При заболевании, какими бы причинами оно ни было вызвано, происходит нарушение оттока желчи, что становится причиной холестаза, а в дальнейшем, если не проводится своевременное лечение, приводит к развитию билиарного цирроза и печёночной недостаточности, угрожающих жизни человека.
Клиническая картина
Длительное время первичный склерозирующий холангит протекает бессимптомно, поэтому болезнь нередко принимает затяжной хронический характер. Диагностика выявляет заболевание на ранних стадиях случайно, в процессе обнаружения изменений в лабораторных анализах или при проведении инструментальных исследований органов пищеварения при подозрении на другие болезни ЖКТ.
Первичные симптомы, которые могут беспокоить человека, имеющего склерозирующий холангит, это симптомы общего характера:
- слабость и утомляемость;
- зуд кожных покровов (слабый или сильно выраженный);
- вялость и апатичность.
Со временем, если процесс прогрессирует, присоединяются симптомы желтухи, свидетельствующие о нарушении тока желчи. Кожа и слизистые оболочки становятся сначала слегка желтушными, а затем приобретают явно выраженный оранжевый оттенок.
На этой стадии развития процесса также появляются тупые боли в области живота, и нарушается аппетит, из-за чего человек начинает терять вес.
Следующие симптомы свидетельствуют о прогрессировании болезни:
- селезёнка и печень увеличиваются в размерах;
- отмечается постоянный субфебрилитет;
- появляется тошнота, иногда возникает рвота.
Человек испытывает сильную слабость, из-за чего его ничего не радует и все время хочется спать.
Ксантомы, характерные для разных патологий, связанных с нарушением тока желчи, в случае со склерозирующим холангитом тоже имеют место.
Обычно они образуются на верхних веках, но могут локализоваться и в области между пальцами рук. Они представляют собой кожные образования неправильной формы, внутри которых содержатся жировые клетки.
Их цвет на несколько тонов светлее обычного цвета кожи человека.
Иногда в процессе развития болезни у человека присоединяется вторичная инфекция, что приводит к тому, что появляются симптомы общей интоксикации – высокая температура, озноб, усиление боли в животе. Как результат, может развиться гнойный острый холангит.
Заболевание без лечения приводит к развитию множественных осложнений. Так, самым распространённым осложнением, которое встречается у людей с таким диагнозом, является портальная гипертензия.
Это патологическое состояние, характеризующееся повышением давления в главной вене органа, вследствие чего у человека может развиться асцит, а также внутреннее кровотечение.
Симптомом портальной гипертензии является характерное расширение вен на брюшной стенке, в виде головы медузы.
Другими осложнениями патологического нарушения оттока желчи являются:
- воспаление поджелудочной железы;
- холестаз;
- желчнокаменная болезнь.
Очень часто у пациентов с таким диагнозом развивается холедокарцинома, причём она сопровождает только первичный склерозирующий холангит, а при вторичном развитие опухоли не происходит.
Отметим, что из-за нарушения оттока желчи в каловых массах человека отмечается повышенное содержание жиров – стеаторея, которая является одним из симптомов, обнаруживаемых при диагностическом обследовании пациента.
Симптомы первичного склерозирующего холангита
Диагностика
Чтобы лечение болезни было своевременным и эффективным, требуется специфическая диагностика, позволяющая установить причины патологии и стадии её развития.
Диагностика этого заболевания включает в себя назначение лабораторных анализов, среди которых исследование крови на выявление признаков воспалительного процесса в организме, исследование кала, определение уровня АЛТ и АСТ, щелочной фосфатазы и прямого и непрямого билирубина.
Также при первичной форме заболевания назначают анализ на онкомаркеры для подтверждения или опровержения диагноза холангиокарцинома. Также проводится и серологическая диагностика. Из инструментальных методов, которые использует диагностика, наиболее распространёнными и информативными являются:
- УЗИ;
- магнитно-резонансная холангиография;
- эндоскопическая ретроградная холангиопанкреатография.
Лечение и прогноз
Лечение заболевания направлено в первую очередь на предотвращение его прогрессирования и на профилактику возможных осложнений.
Важное значение в лечении имеет диета – пациентам запрещается употреблять алкоголь и газированные напитки, а также солёную и острую пищу.
Кроме того, важно чтобы диета была с ограничением нейтральных жиров – такое лечение позволяет улучшить процессы пищеварения и снизить выраженность клинических проявлений.
Медикаментозное лечение заключается в приёме определённых групп лекарственных препаратов:
- иммуносупрессоров, способствующих подавлению активности иммунной системы;
- антигистаминных медикаментов, снижающих кожный зуд;
- витаминов.
В случаях присоединения инфекции и развития гнойной патологии назначаются антибактериальные препараты.
Лечение, в случаях неэффективности такой терапии, должно быть хирургическим. Оно заключается в бужировании (расширении) желчных протоков хирургическим путём или же в установке гепатикоеюстомы (отдельного канала для оттока желчи).
При вторичной форме патологии лечение может быть либо медикаментозным, либо хирургическим, в зависимости от причин, вызвавших заболевание. Однако приём иммуносупрессоров при лечении этой разновидности склерозирующего холангита не назначается, так как болезнь не имеет аутоиммунной составляющей.
Что касается прогноза, то он зависит от вида патологии и стадии, на которой она выявлена.
Чем раньше диагностировано заболевание, тем более эффективной будет терапия, однако полное выздоровление с восстановлением функций органа возможно только при вторичной форме.
При первичной человек всю оставшуюся жизнь будет принимать меры для профилактики прогрессирования заболевания и придерживаться определённой диеты.
Источник: https://SimptoMer.ru/bolezni/zheludochno-kishechnyj-trakt/1897-skleroziruyushchiy-kholangit-simptomy
Первичный склерозирующий холангит, симптомы и лечение
Первичный склерозирующий холангит относится к достаточно редким заболеваниям желчевыводящей системы. Медицинская статистика говорит о частоте поражения до четырех случаев на 100 тысяч населения.
Суть заболевания заключается в неясном воспалительном процессе в мелких печеночных протоках, по которым синтезированная желчь стекает в желчный пузырь, и крупного протока, доставляющего желчь в двенадцатиперстную кишку.
При этом наступает склерозирование всех протоков и желчного пузыря, перекрываются и деформируются пути движения желчи. Возникший застой поражает межклеточное пространство в печени. Это приводит к билиарному циррозу (тяжелое необратимое заболевание печени, исходящее из желчных путей).
Мужчины болеют склерозирующим холангитом в два раза чаще женщин. До 70% больных — это молодые мужчины в сорокалетнем возрасте.
Причины
Точные причины склерозирующего холангита до настоящего времени не установлены. Современные ученые различают: первичный склерозирующий холангит и вторичный.
В развитии первичного процесса главными факторами считают:
- аллергию на собственную желчь (аутоаллергия);
- наследственную предрасположенность.
При вторичном склерозирующем холангите на первое место выходят симптомы различных заболеваний, способных привести к склерозированию органов (замещению плотной соединительной тканью или рубцеванию), когда желчевыводящие пути поражаются в комплексе с щитовидной железой, средостением, забрюшинным пространством.
Склерозирующий холангит обнаружен при СПИДе. Этот вариант считается свидетельством патологии особых клеток иммунитета.
Симптомы
Первичный склерозирующий холангит начинается незаметно и постепенно, начальные симптомы схожи с другими заболеваниями.
- Слабость, повышенная утомляемость беспокоит до 70% пациентов.
- Почти столько же приходят к разным врачам с жалобой на зуд кожи.
- У половины больных возникает желтуха и боли в подреберье справа.
- Различные лихорадочные состояния.
Частым сочетанием склерозирующего холангита являются воспалительные болезни кишечника, сопровождающиеся характерными симптомами: поносом с примесью крови, болями вокруг пупка. В этом случае не возникает желтуха.
Что представляет собой острый холангит?
Отмечено также одновременное течение болезни с хроническим панкреатитом, гломерулонефритом, сахарным диабетом. У ¼ заболевших первичный склерозирующий холангит протекает бессимптомно.
Диагностика
При осмотре пациента врач обнаруживает симптом желтушности кожи и склер, следы расчесов, ксантомы (плотные узелковые желтые образования на коже верхних век, на руках), пальпируются увеличенная печень и селезенка.
Для длительного течения заболевания характерно снижение содержания кальция в крови, что проявляется явлениями остеопороза (размягчения костной ткани) и переломами костей. Общее нарушение функции печени в первую очередь вызывает витаминный дефицит.
- Случаи быстрого ухудшения состояния связаны с осложнением первичного склерозирующего холангита острым холециститом (присоединение инфекции), желчнокаменной болезнью, возникновением опухоли желчевыводящих путей.
- В общем анализе крови обнаруживается рост эозинофилов, клеток, указывающих на аллергический настрой организма.
- Специфические антитела при обследовании у иммунолога определяются очень редко.
- При проведении биохимического исследования крови обнаруживаются резко нарушенные печеночные пробы:
- Аминотрансферазы повышены в пять раз;
- Рост билирубина, холестерина;
- Наиболее показательным считают уровень фермента щелочной фосфатазы;
- Характерен значительный рост в крови содержания меди. В поздних стадиях медь обнаруживается и к моче.
На холангиографии (рентгеновское исследование с применением контрастного вещества) на снимках видны извитые суженные желчные протоки с мешотчатыми образованиями, перетяжки.
Биопсия печени позволяет подтвердить окончательный диагноз.
Лечение
Для задержки развития процесса необходимо в лечении предусмотреть обязательные направления.
Необходимо попытаться справиться с нарушениями обмена веществ, вызванными застоем желчи. Для этого в диете ограничивают животные жиры (не более 40 г в сутки). Добавляют к лечению препараты кальция, большие дозы витаминов в инъекциях. Чтобы уменьшить кожный зуд назначают седативные и снотворные средства.
С целью предотвращения осложнений проводят курсы лечения антибиотиками.
Для расширения склерозированных желчных протоков с помощью эндоскопа вводят пластиковые дилататоры, устанавливают протезы. Часть пациентов обязательно подвергается хирургическому удалению камней в пузыре и протоках.
Дискинезия желчевыводящих путей (ДЖВП)
При развитии цирроза печени с явлениями печеночной недостаточности, асцитом, кровотечение из расширенных вен пищевода, мозговыми симптомами единственным способом лечения может быть пересадка печени.
В настоящее время трансплантация проводится в более ранние сроки. Заболевание остается малоизученным.
Загрузка…
Источник: http://GastroMedic.ru/zhelch/pervichnyj-skleroziruyushhij-xolangit.html

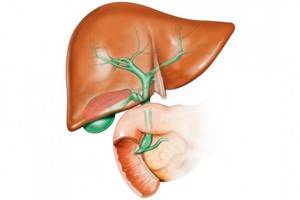
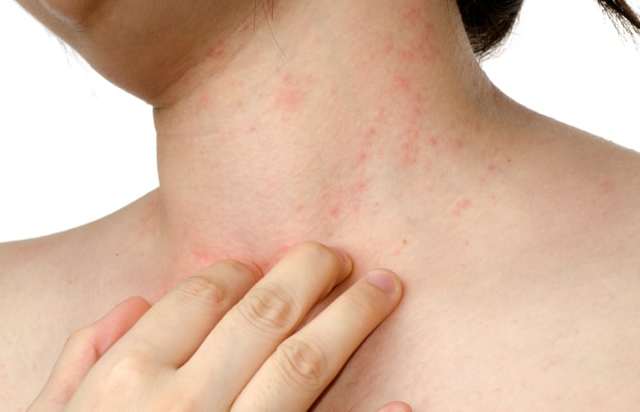
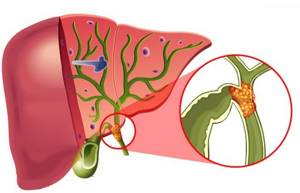
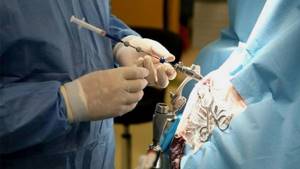

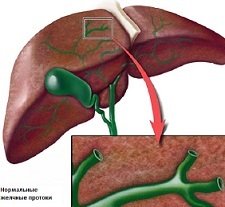 Холангит – это нарушение функционирования печени, при котором воспаляются желчные протоки.
Холангит – это нарушение функционирования печени, при котором воспаляются желчные протоки.