Рейтинг статьи Загрузка…
Причины
- Глистные поражения желчных протоков.
- Попадание инфекции из кишечника в органы ЖКТ.
- Холецистит, который не был вылечен и дал толчок к появлению рубцевания. Как лечить холецистит народными средствами читайте здесь.
- Образование кисты на желчных протоках.
- Постхолецистэктомический синдром.
- Гепатит.
Виды холангита
Острая форма данного заболевания (первичный холангит) бывает:
- катаральным (вызывает сильный отек желчных путей);
- гнойным (заполняет протоки гноем, из-за чего поражаются не только желчные пути, но и также печень);
- некротическим (приводит к быстрому отмиранию структур и тканей органа).
Хронический холангит может быть склеролизирующим и септическим.
Симптомы и признаки
- У больного появляется сильная слабость и лихорадка. Повышается температура тела.
- Наблюдается интенсивная тошнота и рвота.
- Возникают сильные головные боли.
- Потеря аппетита.
- Нарушение стула (метеоризм, диарея).
- Человек жалуется на тупые и простреливающие боли в правом боку живота.
- Характерно появление кожного зуда и пожелтение кожи, а также белков глаз.
- Озноб.
- Усиление потоотделения.
При острой форме холангита все симптомы будут ярко выраженными. У пациента могут наблюдаться сильные боли в животе, которые не будут сниматься обычными анальгетиками. Общее состояние будет неудовлетворительным.
Особенно тяжело больные переносят гнойную форму данного заболевания, так как именно в ней организм больше всего страдает от интоксикации (отравления).
Важно! У детей острая форма холангита наблюдается очень редко. Чаще всего ее провоцирует инфекция. Более того, детский холангит может иметь разные симптомы, из-за чего его иногда путают с другими болезнями ЖКТ (аппендицит, гепатит и др.).
Хронический холангит обычно сопровождается такими проявлениями:
- Анемия.
- Слабость и мышечные боли.
- Потеря трудоспособности.
- Покраснение внутренней стороны ладоней.
- Зуд кожного покрова.
- Потеря веса.
- Хронические головные боли.
- Слабо выраженные боли в животе и тошнота.
- Бледность кожи.
- Периодическое повышение температуры тела.
- Потеря аппетита.
О других симптомах больной печени читайте в этой статье.
Хроническая форма данного заболевания протекает монотонно, не вызывая острых симптомов. При этом человек будет ослаблен и апатичен. У детей возможно отставание в росте и физическом развитии.
Диагностика
- УЗИ брюшной полости.
- Общие клинические анализы крови, мочи и кала.
- Пальпация живота.
- Сбор анамнеза.
- Рентгеноскопия поджелудочной железы и желчных путей.
Лечение
Лечение холангита подбирается для каждого пациента индивидуально в зависимости от формы и запущенности болезни.
Терапия обязательно должна проходить в условиях стационара под врачебным присмотром, поскольку при данном заболевании есть высокий риск осложнений (гнойное поражение, отравление и т.п.).
Традиционная терапия предусматривает такое:
- Назначение спазмолитиков от боли и спазма. Для этой цели может использоваться Но-шпа или нитроглицерин.
- Назначение антихолинергических лекарственных средств (Бускопан).
- Использование гепатопротекторных лекарств (Гепабене). Они нужны для стимуляции желчевыделения и защиты клеток печени.
- При сильных болевых синдромах назначаются противовоспалительные препараты (Диклофенак).
- Для улучшения пищеварения назначаются ферменты (Мезим, Крепон, Фестал).
- Если традиционная медикаментозная терапия не дает ожидаемых улучшений, пациенту назначается хирургическое лечение. Во время такой операции врачи дренируют желчные протоки и устраняют гной или камни. После этого назначается дополнительная терапия антибиотиками.
Многие пациенты спрашивают, можно ли питаться полноценно после удаления желчного пузыря. Ответ в таком случае – нет, следует обязательно соблюдать лечебное питание. Такая диета предусматривает следующее:
- Полный отказ от жареного, кислого и соленого.
- Полный отказ от острого, сладкого и жирного.
- Нельзя пить сладкие газированные напитки и алкоголь.
- Можно кушать только отварные блюда без соли и сахара.
- Основу рациона должны составлять супы, каши и блюда из тушеных овощей.
- Кушать нужно часто, но небольшими порциями. После приема пищи нужно принимать ферменты.
- Пища должна быть перетертой.
- Следует пить много жидкости, особенно зеленого чая и отваров из сухофруктов.
Профилактика
Чтобы снизить риск развития холангита после операции по удалению желчного пузыря, важно придерживаться таких рекомендаций врача:
- Своевременно выявлять любые патологии ЖКТ.
- Придерживаться всех врачебных советов после операции (диета, отказ от физических нагрузок, полноценный сон и т.п.).
- Наблюдаться у гастроэнтеролога.
- Избегать стрессов и сильных нервных перенапряжений.
- При появлении первых признаков данного заболевания обращаться к врачу и не запускать свое состояние.
Важно! При обнаружении у себя первых симптомов холангита не следует заниматься самолечением, так как такими действиями можно только навредить себе. Особенно это касается лечения детей.
Симптомы и лечение холангита после удаления желчного пузыря
Довольно часто у людей, перенесших операцию по удалению желчного пузыря, через сравнительно небольшой промежуток времени обнаруживают признаки острого или хронического холангита. Почему это происходит, как бороться с проблемой и защититься от возможного формирования болезни? Об этом и многом другом вы сможете прочитать в нашей статье.
Причины холангита
Холангит – это воспалительный процесс в желчных протоках, вызываемый преимущественно бактериальными инфекциями, паразитарными поражениями на фоне снижения иммунитета, опухолей, холестазов. Однако в нашем случае на первый план выходят иные факторы, вытекающие из особенностей хирургического удаления желчного пузыря.
Критерии постхолецистэктомического синдрома:
- Прогнозируемые патологии в организме, вызванные исчезновением важного органа;
- Множественные рецидивы, формирующиеся из-за недостаточно успешно проведённой операции либо врачебных ошибок при оперативном вмешательстве, на фоне чего формируются поражения желчных путей;
- Обострение ранее не выявленных заболеваний, имеющих хроническое течение;
- Значительное увеличение рисков формирования камней в протоках и связанных с ними органах, зачастую рецидивирующих.
Прямыми механизмами зарождения холангита, учитывая вышеперечисленные факторы, выступают стриктуры холедоха, желчекаменные образования, увеличение длины культи пузырного протока, кисты, дисфункциональные расстройства сфинктера Одди и другие.
Симптомы и признаки
Как показывает медицинская статистика, холангит после удаления желчного пузыря у пациентов чаще всего проявляется в острой форме на фоне субтотальной обструкции желчного протока.
Классические клинические симптомы острой формы холангита включают в себя:
- Желтуху. Специфическое окрашивание формируется за счёт повышения билирубина в тканях и крови, затрагивает кожу, слизистые оболочки;
- Среднюю или сильную боль в правом подреберье, которая может отдавать в лопатки, предплечья, плечи;
- Общее недомогание, вызванное интоксикацией;
- Озноб и сильное потоотделение;
- Тошноту, сильный рвотный рефлекс, спутанность сознания, артериальную гипотензию и иные характерные проявления инфекционно-токсического шока;
- Развитие тромбоцитопении, являющейся следствием коагулопатии внутри сосудов;
- Отдельные признаки печеночной и клеточной недостаточности.
Хронический холангит после удаления желчного пузыря слабо проявляет себя – лишь на этапах рецидивов и обострений может проявляться слабая желтуха, незначительное повышение температуры тела, средней силы билиарная диспепсия и умеренный слабо локализированный болевой синдром в правой части подреберья.
Диагностика
Комплекс диагностических мероприятий включает в себя:
- Первичный осмотр пациента, изучение его жалоб и дифференциальный диагноз, позволяющий исключить ряд иных патологий со схожими проявлениями;
- Анализ крови. Мониторинг по СОЭ и лейкоцитарной формуле;
- Биохимическое исследование на билирубин, а также активность трансминаз;
- Микробиологический анализ кишечной флоры и желчи;
- Ультрасонография на предмет утолщение стенок желчных протоков;
- КТ и МРТ желчевыводящих путей, позволяющие оценить возможные осложнения и выявить причины формирования патологии;
- Инвазивная холангиография, проводимая при оперативном вмешательстве – при не эффективности вышеперечисленных инструментальных методов диагностики.
Лечение холангита препаратами
Консервативная медикаментозная терапия при холангитах включает в себя:
- Использование препаратов дезинтоксикации, применяемых по жизненным показателям, от плазмозаменителей и глюкозно-солевых растворов до мочегонных средств и раствора Рингера. Конкретная терапия зависит от состояния пациента и степени токсического поражения;
Источник: https://klinika44.ru/anatomiya/holangit-posle-udaleniya-zhelchnogo-puzyrya-prichiny-simptomy-vidy-metody-lecheniya.html
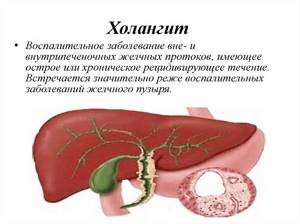
Холангит
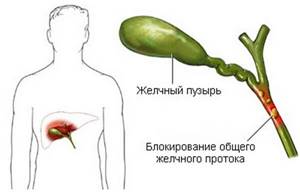
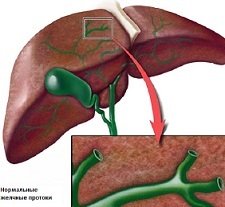
Холангит – это нарушение функционирования печени, при котором воспаляются желчные протоки.
При этом основное заболевание нередко сопровождается желчнокаменной болезнью, язвенным колитом, паразитарными патологиями. Холангит был открыт в 19 веке. Исследованием данного заболевания занимались в основном медики Европы.
Стремительный технический прогресс в 20 веке дал возможность ученым более детально изучить данную патологию, выявить причины воспалительного процесса.
К концу 20 века в медицине появилось множество эффективных путей лечения холангита.
В зоне риска находятся все люди. Подобное нарушение ЖКТ встречается у мужчин и женщин разных возрастных категорий. Однако чаще всего болезнь диагностируется у представительниц слабого пола в возрасте 50-60 лет. Медики связывают это с тем, что меняется гормональный фон, метаболизм замедляется, уровень иммунитета понижается.
Что это такое?
Холангит (cholangitis) — инфекционное заболевание желчевыводящих путей. Возникает из-за бактериальной инфекции. Выделяют острую и хроническую форму. Иногда развивается как самостоятельное заболевание, чаще является следствием других болезней внутренних органов. Возникает обычно у женщин в пожилом возрасте.
Эта статья расскажет, что такое холангит, какие бывают симптомы, и как его лечить у взрослых.
Классификация
Определение типа заболевания играет важную роль при составлении схемы лечения. Холангит классифицируют по нескольким группам признаков. По характеру течения различают острую и хроническую формы. По патоморфологическим изменениям острая форма подразделяется на подтипы:
- гнойный — характеризуется расплавлением стенок желчевыводящих путей и формированием множества внутренних абсцессов;
- катаральный — для него характерна отечность слизистых, выстилающих внутреннюю поверхность желчевыводящих путей, избыточный приток крови к ним и перенасыщение лейкоцитами с дальнейшим отслаиванием эпителиальных клеток;
- дифтеритический — начинается с появления язв на слизистых, десквамации эпителия и лейкоцитарной инфильтрации стенок с последующим отмиранием тканей;
- некротический — проходит с образованием омертвевших участков, возникающих под воздействием агрессивной ферментативной деятельности поджелудочной железы.
Хронический холангит делится на следующие формы:
- склерозирующую (с разрастанием соединительной ткани);
- латентную;
- рецидивирующую;
- септическую длительно текущую;
- абсцедирующую.
По месторасположению воспалительного процесса выделяют:
- холедохит (воспален общий проток);
- ангиохолит (поражены внутри- и внепеченочные желчевыводящие пути);
- папиллит (воспален большой дуоденальный сосочек).
По происхождению холангит бывает:
- бактериальным;
- асептическим (в свою очередь подразделяется на аутоиммунный и склерозирующий — первичный и вторичный);
- паразитарным.
Хроническая форма заболевания встречается чаще острой и развивается после обострения болезни и в качестве самостоятельного заболевания, изначально принимая затяжное течение.
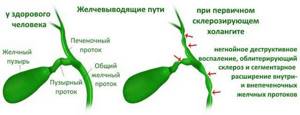
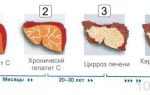
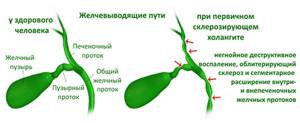
Холангит склерозирующего типа является особенной формой заболевания. Изначально имея хроническую форму течения, воспаление в желчных протоках возникает без предварительного проникновения инфекции.
Воспалительный процесс приводит к склерозированию тканей — отвердевая, они полностью перекрывают просвет протоков, вызывая тем самым цирроз печени.
Это заболевание не поддается лечению, медленный прогресс (около 10 лет) заканчивается формированием тяжелых нарушений с последующим летальным исходом.
Причины развития
Основной причиной холангита является нарушение проходимости желчных протоков и присоединение инфекции.
Нарушение проходимости желчных протоков часто возникает при холедохолитиазе – образовании желчных камней в желчевыводящих путях.
Другими причинами нарушенного оттока желчи могут быть рубцовые сужения желчевыводящих путей вследствие хронического холецистита, удаления желчного пузыря (постхолецистэктомический синдром), кисты или опухоли общего желчного протока.
Нередко отток желчи нарушается в результате глистной инвазии. Желчные протоки могут быть перекрыты аскаридами. Такие паразитарные заболевания как описторхоз, эхинококкоз, шистостомоз, лямблиоз также могут приводить к возникновению холангита.
Инфекция в желчные пути в основном попадает из кишечника, так как при застое желчи нарушается механизм, препятствующий проникновению кишечного содержимого в вышерасположенные части желудочно-кишечного тракта. Помимо восходящего (кишечного) пути попадания инфекции существует и нисходящий путь, когда инфекция проникает в желчные пути с током крови или лимфы из другого воспалительного очага в брюшной полости.
Симптомы
Заболевание в острой форме возникает внезапно. Но как у любого заболевания, у холангита симптомы и признаки тоже есть:
- Очень высокая температура до 40 °C.
- Характерные боли справа в области ребер.
- Желтушность кожных покровов и слизистой глаз.
- Озноб, сильная потливость.
- Общая интоксикация организма, которая характеризуется диареей, общей слабостью, рвотой и потерей аппетита.
- Вследствие желтухи появляется зуд кожи.
- Если форма болезни тяжелая, больной может потерять сознание.
При хронической форме холангита симптомы не такие выраженные, боль носит тупой характер, температура невысокая, ближе к нормальной. Больной быстро утомляется, испытывает общую слабость. Если болезнь не лечить, может появиться ряд опасных осложнений.
Склерозирующий первичный холангит (ПСХ)
Несколько статистических фактов об этой форме:
- У 55% людей данная болезнь протекает без симптомов или с минимальными проявлениями;
- В 20-60% случаев, заболевание обнаруживается только на стадии появления цирроза печени;
- До 20% больных ПСХ страдают от холангиокарциномы (злокачественной опухоли), которая развилась в исходе патологии.
Эти моменты ярко свидетельствуют о том, насколько сложна постановка диагноза. С одной стороны, пациенты часто не уделяют внимания «незначительным» симптомам, что приводит к позднему обращению за врачебной помощью. С другой стороны, не в каждом городе есть специалист, который заподозрит эту редкую, но опасную патологию.
Какой выход можно найти в этом случае? В первую очередь, необходимо с настороженностью относиться к своему здоровью. В таблице ниже будет приведена необходимая информация, которая позволит заподозрить ПСХ. Главное – не пренебрегать ей и объективно проанализировать состояние своего организма. Это позволит предотвратить прогрессирование ПСХ и избежать опасных осложнений.
Диагностика
Исходя из клинической картины, в диагностике острого холангита следует ориентироваться на триаду Шарко или пентаду Рейнолдса. Но в целом для постановки диагноза данного заболевания необходимо привлекать также дополнительные методы диагностики – физикальные (осмотр, прощупывание, простукивание и выслушивание живота фонендоскопом), инструментальные и лабораторные.
При осмотре такого пациента выявляются:
- желтушность кожных покровов, склер и видимых слизистых оболочек;
- язык сухой, обложен желтым налетом;
- на коже видны следы расчесывания, иногда довольно выраженные, до крови (при сильном зуде).
При явлениях желтухи также будет информативным осмотр кала и мочи:
- кал характеризуется более светлым оттенком, чем обычно (но в целом он не белый, как может быть при желтухе по поводу закупорки желчевыводящих путей);
- из-за попадания желчных пигментов в кровь, а затем в почки моча может потемнеть (характерный симптом «цвет пива»).
При пальпации на пике болевого приступа наблюдается сильная боль в правой подреберной области. При перкуссии (постукивании ребром ладони по правой реберной дуге) пациент реагирует очень болезненно.
Инструментальные методы, которые применяют для диагностики холангита, это:
- Ультразвуковая диагностика печени (УЗИ) и ультрасонография (УЗИ) желчевыводящих путей – эти методы позволяют оценить желчные пути, определить патологические изменения в них – в частности, их расширение, а также изменения в печени, которые наступают из-за нарушения тока желчи в желчных путях;
- Компьютерная томография желчных протоков (КТ) – оценку тех самых параметров, которые оценивают с помощью УЗИ, помогут провести компьютерные срезы желчных путей;
- Эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ) – с помощью эндоскопа, введенного в желудочно-кишечный тракт, прицельно в желчные пути вводят контрастное вещество, делают рентген-снимок и проводят его оценку;
- Магнитно-резонансная панкреатохолангиография (МРПХГ) – желчные протоки с введенным контрастом изучают с помощью магнитно-резонансной томографии;
- Чрескожная чреспеченочная холангиография – контраст в желчные протоки вводят не через пищеварительный тракт, а пунктируя (прокалывая) кожу и печень;
- Дуоденальное зондирование – с его помощью выполняют забор желчи с последующим бактериологическим посевом на питательные среды.
В диагностике холангита используют такие лабораторные методы, как:
- Общий анализ крови – его данные не являются специфичными, но важны для оценки прогрессирования воспаления. Так, будет выявлено нарастание количества лейкоцитов и увеличение СОЭ;
- Биохимические пробы печени – определяют возрастание количества билирубина, щелочной фосфатазы, а также трансаминаз и альфа-амилазы. Такие данные косвенным образом свидетельствуют о холестазе (застое желчи), который наблюдается при холангитах;
- Бактериологический посев желчи, полученной при дуоденальном зондировании – благодаря ему идентифицируют возбудителя холангита;
- Анализ кала – благодаря ему подтверждают или исключают наличие в организме гельминтов или простейших, которые способны вызвать воспаление желчевыводящих путей.
Последствия
Если своевременное лечение отсутствует, то воспалительный процесс может стать более серьезным. Постепенно он перекидывается на брюшину, из-за этого возможно развитие перитонита.
Патология способна «перебросится» на окружающие ткани. В результате начинают формироваться поддиафрагмальные и внутрипеченочные абсцессы. Нередко возникает сепсис, а также токсический шок.
Последнее осложнение развивается на фоне бактериальной формы холангита.
Состояние больных становится крайне тяжелым. Иногда невозможно обойтись без реанимационных мероприятий. Воспалительный процесс на протяжении длительного времени способен привести к склеротическим изменениям. В результате этого болезнь принимает хроническую форму и приводит к развитию биллиарного цирроза печени.
Самолечение и попытки устранить патологию народными средствами, наоборот усугубит ситуацию. Да и в целом, такое вмешательство недопустимо. Ведь может быть потеряно время, и патология примет более серьезный характер. На поздних стадиях прогноз далеко не самый благоприятный.
Лечение холангита
В схеме лечения холангита есть несколько принципиальных моментов, которые должен знать каждый больной:
- При подозрении на острый процесс необходима госпитализация в хирургический стационар. Этот тактический нюанс объясняется непредсказуемым течением заболевания – в любой момент воспаление протоковой системы может вызвать заражение крови (сепсис) или нарушения в работе других органов;
- Каждый больной с острым процессом потенциально требует проведения операции, для восстановления оттока из желчных путей. Доктора стараются выбрать наиболее щадящую для организма методику и пытаются избегать большого объема вмешательства и разрезов на коже. При наличии возможности – хирурги выполняют все вмешательства с помощью эндоскопа, проводя его через рот до конечного отдела холедоха. Это позволяет не травмировать лишние ткани и снизить риск осложнений.
Пациент должен быть осведомлен о возможности хирургического вмешательства и не бояться этого метода лечения; - Практически всегда хронические формы болезни лечатся амбулаторно – госпитализация, как и операция, при затяжном течении не обязательна, так как патология относительно предсказуема в своем развитии.
Лечение острого процесса
Как упоминалось выше, практически каждый больной данной формой – потенциальный «кандидат» на проведение операции. Время ее проведения определяется состоянием пациента. При относительно легком течении болезни и сохраненных функциях всех органов, возможно проведение хирургического вмешательства в первые сутки после госпитализации.
Тяжелый вариант заболевания или развитие сепсиса требует предварительной подготовки организма с помощью медикаментов. С целью улучшения состояния человека, хирург может назначать следующую терапию:
- Внутривенные вливания растворов, улучшающих обмен веществ в тканях и уменьшающих концентрацию токсинов крови: растворы глюкозы или хлорида натрия, раствор Рингера, препараты Дисоль или Трисоль и т.д.;
- Комбинацию противомикробных препаратов;
- Гепатопротекторы, для поддержания работы печеночных клеток: эссенциале, адеметионин, урсодезоксихолевая кислота и другие;
- При необходимости, используются препараты для обезболивания и для устранения спазмов в пищеварительном тракте (спазмолитики).
После проведения операции для восстановления оттока из холедоха, продолжается медикаментозное лечение. Время приема препаратов определяется в каждом случае индивидуально и зависит только от состояния организма и особенностей течения патологии.
Лечение хронической формы
При выявлении этого вида заболевания, доктор в первую очередь пытается вывить причину хронического воспаления. Именно этот нюанс определяет дальнейшую тактику лечения. Вариантов может быть несколько:
- Наличие в желчных протоков бактерий – оптимальной тактикой в данном случае является назначение антибактериальной терапии на срок не менее 10-14 дней. Так как вид микроорганизма и устойчивость его к препаратам определяется при анализе желчи, проблем с подбором необходимого антибиотика практически не возникает;
- Паразитарное заболевание (чаще всего описторхоз) – паразиты нередко являются причиной хронического воспаления. В большинстве случаев, специальные противопаразитарные препараты уничтожают все посторонние организмы и устраняют симптомы заболевания;
- Обнаружение склерозирующего холангита – это наиболее неблагоприятный вариант, так как лечения, устраняющее причину патологии, не разработано до настоящего времени. Единственным фармакопрепаратом, который доказал свою эффективность, является урсодезоксихолевая кислота (Урсосан, Урсодез, Эксхол, Урсофальк и т.д.).
Помимо специфического лечения, всем больных с хроническими формами болезни рекомендуется:
- Придерживаться диеты (стол №5 по Певзнеру), которая подразумевает частое дробное питание 5-6 раз в день, в небольшом объеме, с исключением жирной пищи;
- По возможности, исключать физические и психологические нагрузки;
- Отказаться от курения, употребления алкогольных и кофеинсодержащих напитков;
- Принимать мультивитаминные комплексы с наличием витаминов К, D, Е и A. Всасывание именно этих веществ нарушается при затяжном воспалении желчевыделительной системы.
Профилактика
Заболевание гораздо легче предупредить, чем в будущем бороться с его последствиями. Чтобы не допустить развития первичного или повторного холангита, необходимо соблюдать простые принципы здорового образа жизни:
- отказ от курения;
- отказ от употребления алкогольных напитков;
- регулярные занятия спортом;
- ежедневные прогулки на свежем воздухе;
- полноценный сон;
- здоровое питание;
- избегание стрессовых ситуаций.
Кроме того, рекомендуется систематически проходит полное медицинское обследование. Это позволит обнаружить хронические заболевания на ранних стадиях. Профилактическим осмотром ни в коем случае не нужно пренебрегать. Лучше потратить немного свободного времени на консультацию врача, чем долго и нудно лечить запущенную форму патологии.
Прогноз для жизни
Прогноз при холангите разный.
При катаральной форме холангита он удовлетворительный, при гнойной, дифтеритической и некротической формах – более серьезный: в этом случае исход может быть благоприятным для пациента только в случае выверенных назначений и скрупулезно придерживаемого лечения. Если воспаление желчевыводящих путей проходит с осложнениями, то прогноз является неудовлетворительным. Особенно это констатируется при таких болезнях, как:
- образование абсцессов в желчных путях;
- цирроз печени;
- печеночно-почечная недостаточность;
- септическое поражение организма.
Источник: https://p-87.ru/health/holangit/
Холангит — причины, симптомы и лечение
Содержание статьи:
Нарушения в работе печени, когда воспаляются желчные протоки, в медицине называют холангитом. Болезнь способна иметь острое или хроническое течение, проявляться как самостоятельное заболевание, или осложнение на фоне сопутствующих патологий органов желудочно-кишечного тракта.
В группе риска к развитию холангита находятся все возрастные категории людей, включая детей. Однако, как показывает статистика и врачебная практика, чаще воспаление желчных протоков диагностируется у мужчин в возрасте после 40 лет. Почему развивается болезнь, каковы ее признаки и симптомы и какое лечение может назначить врач? Об этом мы поговорим в статье.
Причины холангита
Что такое холангит? Это неспецифическое воспаление внутрипеченочных и внепеченочных желчных протоков, что приводит к их непроходимости. В основе этиологии болезни лежит инфекционное поражение органа, которое может быть спровоцировано различными болезнетворными бактериями. Возбудителями холангита чаще выступает:
- кишечная палочка;
- стафилококк;
- энтерококк;
- анаэробная инфекция;
- бледная спирохета;
- палочка брюшного тифа.
- Патогенные бактерии в желчные протоки могут проникать несколькими способами, но в основном попадают из двенадцатиперстной кишки, крови воротной вены или через лимфу.
- Помимо бактериального холангита, болезнь может быть спровоцирована паразитами, в частности аскаридами, лямблиями, печеночными сосальщиками или же вирусным гепатитом.
- Предпосылкой для развития болезни часто выступает непроходимость желчевыводящих протоков, застой желчи, а также ряд заболеваний, среди которых:
- Холедохолитиаз — закупорка желчевыводящих протоков камнями.
- Холецистит — воспаление стенок желчного пузыря.
- Постхолецистэктомический синдром – осложнение после операции.
- Кистоз – скопление слизи и небольших образований в желчевыводящих путях.
- Стеноз дуоденального соска – травматическое повреждение желчных протоков конкрементами.
- Холестаз – осложнение дискинезии протоков.
Предрасполагающие факторы
Спусковым механизмом для развития холангита могут выступать предрасполагающие факторы:
- наследственность;
- врожденные аномалии желчного пузыря и протоков;
- болезни эндокринной системы;
- нарушенный режим питания;
- ожирение;
- длительный прием гормональных препаратов;
- курение, злоупотребление алкоголем.
Исходя из вышеперечисленных причин, можно сделать вывод, что спровоцировать развитие холангита могут самые разные факторы, оказывающие негативное влияние на работу печени, желчного пузыря и протоков. Большой перечень причин часто затрудняет диагностику, что требует комплексного обследования.
Симптомы
Клинические признаки холангита зависят от формы болезни, сопутствующих патологий, возраста больного.
В острый период болезни симптоматика выраженная, проявляется остро, часто требует госпитализации, поскольку стремительное развитие патологии может привести к тяжелым осложнениям.
При хроническом течении холангита клиника менее выраженная, сопровождается периодами ремиссии и обострения. Вне стадии рецидива состояние больного удовлетворительное, симптомы смазанные.
К общим признакам холангита относят:
- ноющая боль в правом подреберье, которая отдает в лопатку, плече;
- повышение температуры тела;
- озноб;
- потливость;
- нарушение стула;
- пожелтение и бледность кожных покровов;
- при пальпации печень увеличенная.
Все эти симптомы могут присутствовать и при других заболеваниях органов желудочно-кишечного тракта, поэтому очень важно дифференцировать болезнь, исключить другие патологии.
Виды холангита
В зависимости от патоморфологических изменений в желчных протоках, холангит имеет несколько видов, каждый из которых характеризуется определенными изменениями в органе, имеет свою клинику, последствия, требуют индивидуального развития.
Чтобы правильно определить вид и форму холангита, врач назначает комплексное обследование, результаты, которых позволят поставить правильный диагноз, назначить необходимое лечение.
Острый холангит
Острая форма холангита проявляется внезапно с выраженными симптомами. Воспалительный процесс часто захватывает не только желчные протоки, но распространяется на другие органы, чем ухудшает общее самочувствие. Типичными признаками болезни считаются:
- резкое повышение температуры тела до 40°;
- озноб, лихорадка;
- сильная схваткообразная боль в верхней правой части живота;
- тошнота, позывы к рвоте;
- понос, запор;
- снижение давления;
- зуд кожи;
- желтушность кожных покровов;
- нарушение сознания, порой обморочное состояние.
Для острого холангита свойственна сильнейшая интоксикация организма, что приводит к хронической усталости, потере аппетита, сонливости, раздражительности.
Острую форму болезни различают на несколько видов:
- катаральная – происходит отек тканей желчных протоков, а при отсутствии грамотного лечения переходит в хроническую;
- гнойная – в желчных протоках присутствует слизь с гнойным содержимым;
- дифтерическая – на желчных протоках появляются язвы, затем развивается некроз тканей;
- некротический – в желчных протоках присутствуют ферменты поджелудочной железы, что приводит к развитию некроза.
К тяжелым и быстропрогрессирующим формам острого холангита относят фульминантную, которая имеет выраженную симптоматику, развивается очень быстро. С момента первых признаков и до развития сепсиса, который опасный для жизни проходит всего несколько часов.
Лечить острую форму холангита рекомендуется в стационаре под наблюдением врача, поскольку она способна привести к тяжелым осложнениям.
Хронический холангит
Хроническая форма болезни развивается как осложнение после острого течения, когда терапия проводилась неправильно или больной не соблюдал врачебные рекомендации. Сложность заключается в том, что данная форма болезни имеет нечеткую клинику, что часто затрудняет диагностику. Больной может жаловаться на симптомы, которые проявляются периодами:
- жидкий стул;
- периодические боли в животе в правом подреберье;
- бледность кожи;
- субфебрильная температура тела;
- тошнота.
Опасность хронического холангита заключается в том, что в желчных протоках происходят необратимые изменения, нарушается работа желчного пузыря, кишечника, печени. Холангит хронического течения, также как и острая форма, имеет несколько форм:
Латентная форма – сопровождается незначительной болью или ее полным отсутствием, больного может беспокоить кожный зуд, слабость, периодическое повышение температуры тела.
Септическая форма – редкая форма холангита, возбудителем которой считается стрептококк. Данная болезнь имеет тяжелое течение, помимо всех характерных симптомов, у больного увеличивается селезенка, поражаются почки, а на поздних стадиях у больного развивается цирроз печени.
Склерозирующий холангит
Склерозирующий холангит относится к хронической форме болезни, которая имеет скрытую симптоматику, но тяжелые последствия. Болезнь может развиваться на протяжении нескольких лет при этом не беспокоить больного до момента пока не начнется рубцевание желчных каналов, не нарушится ток желчи или не проявляться первые признаки цирроза печени, который является частым его осложнением.
К характерным признакам болезни относят:
- резкое снижение массы тела;
- увеличение билирубина в крови;
- желтушность кожи;
- боль в правой области под ребрами.
Вылечить склерозирующий холангит невозможно. Симптоматическая терапия поможет только сгладить симптоматику. Единственным методом лечения данной формы холангита считается пересадка печени. Прогноз жизни при постоянном приеме лекарственных препаратов не превышает 10 – 12 лет. После трансплантации органа и успешном проведении операции прогнозы более оптимистичны.
Гнойный холангит
Холангит гнойной формы чаще является осложнением острого течения болезни, когда лечение отсутствует или проводиться неправильно.
Гнойной холангит предоставляет собой поражение стенок желчных протоков множественными абсцессами. В протоках присутствует слизь и гнойной экссудат.
Если лечение не провести должным образом, гнойное воспаление распространяется на другие органы: желчный пузырь, печень.
Симптоматика проявляется остро, сопровождается:
- быстрым повышением температуры тела до высоких цифр;
- тошнота, рвота желчью;
- ощущение распирания в животе;
- желтуха кожи.
Лечение гнойного холангита проводится только хирургическим способом. Отсутствие грамотной терапии приведет к развитию сепсиса, циррозу печени и другим, опасным для жизни состояниям.
Холецистохолангит
Относится к хроническому течению болезни. Сопровождается воспалением желчного пузыря, проходов и клеток печени. Больной жалуется на сильную боль под ребром, присутствуют симптомы интоксикации, часто развивается печеночная недостаточность. Данное заболевание часто развивается на фоне вирусного гепатита или же проникновения бактерии – стафилококк в желчные протоки.
Лечение может проводиться как консервативным, та и хирургическим способом, также больному показана физиотерапия, диета и другие лечебно – профилактические процедуры.
Диагностика заболевания
Клинические признаки холангита имеют схожесть с другими болезнями печени и желчного пузыря, поэтому для постановки заключительного диагноза, врач назначает комплексное обследование, которое включает:
- Сбор анамнеза.
- УЗИ печени и желчевыводящих путей.
- Компьютерная томография желчных протоков (КТ).
- Эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ).
- Магнитно-резонансная панкреатохолангиография (МРПХГ).
- Дуоденальное зондирование.
- Общий анализ крови.
- Биохимические пробы печени.
- Бактериологический посев желчи.
- Анализ кала.
Полученные результаты помогают с точностью определить вид и формы холангита, провести оценку работы печени, желчного пузыря, поджелудочной железы и самых протоков. После постановки заключительного диагноза, врач определяется с тактикой лечения.
Более подробно о процедурах можно прочитать в статьях:
УЗИ печени и желчного пузыря
МРТ желчного пузыря и протоков
МРТ печени
Компьютерная томография желчных протоков
Лечение
Терапия холангита зависит от формы болезни. При остром течении больному нужна срочная госпитализация, поскольку предугадать дальнейшее течение болезни сложно – в любой момент может развиться сепсис. При хроническом течении лечение может проводиться амбулаторно, но при условии, что больной будет принимать все назначаемые врачом препараты, соблюдать диету и другие врачебные назначения.
Медикаментозная терапия
Если говорить о медикаментозной терапии холангита, врач назначает несколько групп препаратов, позволяющих снять воспаление, улучшить отток желчи, замедлить или остановить болезнь, улучшить работу других органов. К таковым препаратам относят:
- Внутривенное введение растворов для улучшения метаболизма, снижение концентрации токсинов: растворы глюкозы или хлорида натрия, Рингера, Дисоль, Трисоль. Применяют только в условиях стационара.
- Противомикробные препараты широкого спектра действия: Цефотаксим, Эмсеф, Аугментин и другие антибиотики для уничтожения патогенной бактериальной флоры.
- Гепатопротекторы – улучшают работу печени: Эссенциале, Адеметионин, Урсодезоксихолевая кислота и ее аналоги.
- Спазмолитики – снимают спазм, болевые ощущения: Дротаварин, Но-шпа.
При необходимости врачом могут назначаться и другие лекарства. Выбор препарата, частота его приема и длительность лечения определяется врачом индивидуально для каждого больного.
Физиотерапевтическое лечение
Неотъемлемая часть консервативного лечения и восстановительной терапии. Лечащий врач индивидуально назначает процедуры – диатермию, УВЧ, парафиновые или озокеритовые аппликации на область печени, лечебную физкультуру, санаторно-курортное лечение.
Хорошие результаты показало пребывание в специализированных санаториях Кавказских Минеральных Вод, а также в Трускавце.
Хирургическое лечение
Если медикаментозное лечение не приносит должного результата или болезнь протекает с большим риском осложнений, врач принимает решение о проведении операции. Существует несколько методов хирургического лечения холангита:
- дренирование желчных протоков с устранением камней и сужений;
- полостные операции при гнойном воспалении;
- удаление желчного пузыря;
- пересадка печени.
Какой из методов операции выбрать зависит от формы болезни и патологических изменений внутри желчных протоков. После проведения операции, больному требуется длительная реабилитация, которая предусматривает соблюдение диеты, регуляцию уровня физической нагрузки.
Народные методы лечения
Вспомогательным методом лечения холангита считается народная медицина. Рецепты ее применения позволяют стимулировать желчевыделительную функцию организма, уменьшать воспалительный процесс и ускорять выздоровление.
В качестве лечебного сырья чаще используют травы, овощные соки, продукты пчеловодства. Используя лечебные растения, из них готовят различные отвары, настои, которые принимают курсами.
Пользу можно получить от следующих трав:
- аптечная ромашка;
- бессмертник песчаный;
- росторопша;
- кукурузные рыльца;
- мята перечная.
Пользу принесет морковный или свекольный сок, также натуральный мед, который можно добавлять в травяные чаи. Перед использованием любого народного средства нужно проконсультироваться с лечащим врачом, убедиться, что у больного нет аллергии на состав приготовленного рецепта.
Более подробно обо всем вы можете прочитать в статьях рубрики Народные методы лечения.
Диета при холангите
Основой успешного лечения холангита считается соблюдение диетического питания.
Рекомендуемые продукты
В острый период, первые 1 – 2 дня рекомендуется голод, допускается пить только чистую воду. Затем в меню можно включить питание, лечебного стола №5. Включает употребление легких продуктов питания, среди которых:
- каши на воде;
- сухарики;
- жидкие овощные супы;
- нежирные сорта мяса;
- настой шиповника;
- кисломолочные продукты.
Принимать пищу рекомендуется маленькими порциями до 5-ти раз в день. Все продукты должны подаваться в отварном или запеченном виде, следует ограничить употребление соли до 10 г в сутки.
Запрещенные продукты питания
В рационе больного не должны присутствовать следующие продукты:
- жирные сорта мяса;
- свежий хлеб;
- бобовые;
- лук, чеснок;
- молочные продукты высокой жирности;
- любой алкоголь;
- копчености и соления.
Употребление любого запрещенного продукта может спровоцировать обострение и осложнение. Придерживаться диеты нужно на протяжении нескольких месяцев, а иногда и всей жизни.
Профилактика холангита
Холангит достаточно серьезное заболевание, которое намного проще предотвратить, чем лечить. Чтобы не допустить развитие подобной патологии врачи рекомендуют:
- правильное и здоровое питание;
- отказ от курения;
- исключить употребление алкоголя;
- регулярные занятия спортом;
- частые прогулки на свежем воздухе;
- полноценный сон;
- избегание стрессовых ситуаций.
Не менее важным профилактическим мероприятием считается систематическое прохождение комплексного обследования. Позволит вовремя распознать любые нарушения в работе органов ЖКТ, при необходимости пройти лечение, тем самым исключить тяжелые осложнения.
Предлагаем посмотреть видео «Холангит. Какие причины? Какие симптомы? Как лечить?». Обо всем рассказывает врач хирург Юрий Ловицкий.
Вам могут быть интересные статьи:
Как проверить печень у человека
Как и почему болит печень
Холестаз печени
Желчегонные продукты питания
Препараты для печени и желчного пузыря
Почему появляются камни в желчных протоках и что делать
Здоровья вам и вашим близким!
Источник: https://gelpuz.ru/xolangit
Холангит: диагностика и лечение воспаления
Неспецифический острый или хронический воспалительный процесс, локализующийся в области желчных протоков, называется холангитом. Такое воспаление имеет инфекционную природу и в подавляющем большинстве случаев вызывается различными представителями бактериальной флоры. Однако иногда данное заболевание может протекать и в асептической форме.
С клинической точки зрения холангит проявляется болью в области правого подреберья, нарушением общего состояния пациента, тошнотой и рвотой, а также некоторыми другими признаками. Прогноз при этом состоянии будет зависеть от характера воспалительной реакции, а также от сопутствующих осложнений.
В подавляющем большинстве случаев при своевременно начатой антибактериальной терапии удается добиться полного выздоровления пациента.
Как мы уже сказали, холангит — это патология, характеризующаяся воспалительным поражением внутрипеченочных и внепеченочных желчных протоков. Наиболее часто такое воспаление диагностируется у представительниц женского пола, находящихся в возрастном диапазоне от пятидесяти до шестидесяти лет. Зачастую ему сопутствуют и другие воспалительные заболевания со стороны пищеварительной системы.
Несмотря на то, что чаще всего холангит имеет благоприятный прогноз, он может стать причиной ряда серьезных осложнений.
Наиболее опасными из них являются вторичное поражение желчного пузыря и поджелудочной железы, а также печени. Кроме этого, при самом неблагоприятном раскладе данная патология приводит к сепсису и инфекционно-токсическому шоку.
Избежать вышеперечисленных осложнений поможет своевременное лечение воспаления в области желчных протоков.
Холангит — это заболевание, которое может иметь острое или хроническое течение. Хроническая форма сопровождается гораздо более скудными клиническими проявлениями. Острое воспаление делится на катаральный, гнойный, дифтеритический и некротический варианты.
Наиболее благоприятным является катаральный вариант. При гнойном варианте в области желчных протоков формируются единичные или множественные абсцессы. Дифтеритический вариант характеризуется появлением фибринозных пленок, а некротический — очагов некроза.
Что касается хронического холангита, он может иметь первичную или вторичную природу. Говоря о вторичной природе, мы подразумеваем возникновение хронического воспалительного процесса на фоне недостаточно хорошо пролеченной острой формы.
Кроме этого, в классификацию хронического холангита включены его латентный, рецидивирующий, абсцедирующий и склерозирующий варианты.
Отличительной особенностью склерозирующего воспаления является то, что оно сопровождается образованием соединительнотканных очагов, приводящих к деформации и сужению желчных протоков.
Ранее мы уже говорили о том, что наиболее часто холангит вызывается бактериальной флорой. В качестве возбудителей могут выступать кишечная палочка, стафилококки и стрептококки, протеи и так далее.
Патогенная флора может распространяться посредством восходящего, гематогенного или лимфогенного пути.
Значительно реже воспалительный процесс в области желчных протоков бывает спровоцирован различными паразитами, например, лямблиями или аскаридами.
При асептическом воспалении ведущая роль отводится панкреатическому соку, попавшему в желчные протоки и оказывающему раздражающее действие на их стенки. Присоединение инфекционной флоры в этом случае уже вторично. Кроме этого, иногда асептическая воспалительная реакция может иметь аутоиммунную природу. В этом случае у человека, как правило, обнаруживаются и другие аутоиммунные патологии.
При остром воспалительном процессе в первую очередь нарастает общий интоксикационный синдром, представленный фебрильной лихорадкой, ознобами, резкой слабостью и так далее.
Практически одновременно возникает приступообразная боль, локализующаяся в области правого подреберья. Болевой синдром распространяется в область спины и имеет чрезвычайно интенсивный характер. Пациент предъявляет жалобы на ухудшение аппетита, головную боль.
Обязательным симптомом является тошнота, переходящая в рвоту, также характерно послабление и учащение стула.
Спустя некоторое время присоединяется желтуха. Кожные покровы и склеры приобретают желтую окраску, отмечается кожный зуд. При тяжелом течении данного заболевания на фоне интоксикации может нарушаться сознание больного человека.
Хроническая форма сопровождается гораздо менее выраженными клиническими проявлениями. Болевой синдром также присутствует, однако он имеет тупой характер и значительно меньшую интенсивность. Больной человек указывает на чувство тяжести в эпигастральной области.
Периодически возникает слабо выраженная тошнота. Желтуха также может присоединяться, однако, как правило, это происходит значительно позднее и свидетельствует о значительных морфологических изменениях.
Что касается общего состояния пациента, присутствуют жалобы на субфебрильную лихорадку и повышенную слабость.
Диагностировать такое воспаление можно с помощью общего и биохимического анализов крови, ультразвукового исследования или компьютерной томографии.
Ведущая роль в постановке диагноза отводится эндоскопическим методам исследования, а именно эндоскопической ретроградной панкреатохолангиографии.
Обнаружить возбудителя можно с помощью фракционного дуоденального зондирования с последующим направлением полученной желчи на бактериологическое исследование.
Для лечения воспаления прежде всего применяются антибактериальные препараты или противопаразитарные средства. Параллельно используются спазмолитики, нестероидные противовоспалительные препараты, проводятся дезинтоксикационные мероприятия. После купирования острой воспалительной реакции показаны физиотерапевтические процедуры.
В некоторых случаях возникает необходимость провести хирургическое лечение воспаления, а именно тогда, когда необходимо восстановить отток желчи.
Принципы профилактики сводятся к своевременному лечению имеющихся воспалительных очагов в области пищеварительной системы, борьбе с паразитарными инфекциями и так далее.
Источник: https://MedAboutMe.ru/zdorove/publikacii/stati/sovety_vracha/simptomy_pri_vospalenii_zhelchnykh_protokov/



 Холангит – это нарушение функционирования печени, при котором воспаляются желчные протоки.
Холангит – это нарушение функционирования печени, при котором воспаляются желчные протоки.