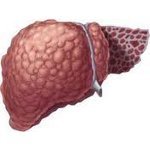
Синдром печеночно-клеточной недостаточности является серьезной патологией органа. Он развивается на фоне различных нарушений печеночной деятельности, сопровождается нарушениями процессов метаболизма, острой генерализованной интоксикацией организма, дисфункциями в работе центральной нервной системы и прогрессированием энцефалопатии и печеночной комы.
Что такое синдром печеночно-клеточной недостаточности
Синдром печеночно клеточной недостаточности – это патология, которая формируется, как итог дисфункций компенсаторной возможности органа. Результатом становится отсутствие возможности у печени обеспечить полноценный процесс метаболизма.
Проблема такого заболевания в том, что оно не имеет ярко выраженных клинических проявлений, характерных только для него. Поэтому часто синдромы поражения печени диагностируются уже тогда, когда заболевание переходит в запущенную стадию.
Классификация
Классификация патологии следующая:
- острый вид печеночной недостаточности,
- хроническая форма недостаточности функции печени.
Сроки развития каждой формы также отличаются. Стадия обострения развивается спустя несколько недель после поражения гепатоцитов.
Предрасполагающими факторами к развитию острой формы недуга являются различные токсические поражения органа – вирусный гепатит, алкогольное или лекарственное поражение.
А вот хроническая фаза недуга развивается медленно, она обычно спровоцирована хроническими заболеваниями органа – цирроз, опухоль, фиброз.
Существуют три степени развития патологии: раннюю, выраженную и терминальную дистрофическую. Последний этап развития недуга – клиническая печеночная кома.
Причины
Существует большое количество различных причин, которые могут спровоцировать дальнейшее развитие патологического процесса. Среди них можно выделить разные болезни органа – наличие цирроза, гепатита, опухолевидных процессов.
Другой причиной становится развитие обструктивных изменений в желчевыводящих протоков. При таком состоянии повышается компрессия желчи, на фоне чего происходят нарушения в оттоке кровяной и лимфатической жидкости, как итог – дистрофические изменения в печеночных клетках.
- Повлиять на развитие недостаточности могут разные дисфункции в иных органах и системах: заболевания сердечного аппарата и сосудистой системы, сбои в работе органов эндокринной системы, заболевания инфекционного и аутоиммунного генезиса.
- Вызвать постепенное развитие синдрома может интоксикация организма медикаментозными средствами (например, антибактериальными препаратами, которые длительно и бесконтрольно принимаются пациентом), ядовитыми грибами, дихлорэтаном, подпольно изготовленными спиртными напитками.
- Другой причиной такой болезни может стать серьезное воздействие на организм (например, при обширных ожогах, травмах, при массивных потерях кровяной жидкости, септическом шоке).
Независимо от того, как провоцирующий фактор вызывает развитие патологии, исход будет один и тот же – необратимые изменения в строении гепатоцитов. Поскольку они являются очень восприимчивыми к дефициту кислорода, заболевание прогрессирует интенсивно.
Клинические признаки
Во время острого процесса, который сопровождается быстрым темпом разрушения гепатоцитов, появляется большое количество выраженных клинических признаков, которые не могут остаться незамеченными человеком. Возникает отечность в легких, страдает центральная нервная система, поскольку нарушена очистительная функция естественного фильтра организма.
Симптомами негативного влияния на центральную нервную систему являются: вялость, постоянная сонливость, приступы тошноты, либо напротив – астенические проявления: чрезмерная раздражительность, гипервозбудимость, дрожь рук либо даже судорожные припадки. Дополнительно происходят нарушения функции почек.
Диагностика и лабораторные признаки
Диагностика клинических больных при заболеваниях печени обычно проводится уже тогда, когда патологические процессы находятся в серьезной стадии своего развития. Печеночная недостаточность проявляется следующими основными признаками.
Холестаз – развивается вследствие дисфункций в оттоке желчи либо как результат закупорки каналов желчного пузыря. Симптомы такого состояния – болезненность справа в боку, тошнота, дискомфорт или тяжесть в эпигастрии, расстройство кишечного тракта. Ярко выраженным признаком развивающегося недуга является желтушность эпидермального слоя.
Такие признаки обусловлены выбросом билирубина в кровяную жидкость, это видно и по результатам биохимических анализов кровяной жидкости.
Печеночно-клеточная недостаточность. Это состояние развивается в том случае, если гепатоциты больше не в состоянии выполнять привычные функции.
После ряда отрицательных изменений происходит постепенное разрушение клеток, за счет чего в кровяную жидкость выбрасывается большое количество внутриклеточных соединений.
Именно по показателям уровня данных структур врачи говорят о том, насколько выражен патологический процесс в тканях органа.
При печеночно-клеточной недостаточности изменения в органе необратимые. При некротических поражениях тканей и гибели гепатоцитов, симптоматика ярко выражена. У пациента появляется гипертермия, ее показатели резко становятся фебрильными.
Печень отечная и увеличена в размере. Испражнения становятся практически бесцветными. Меняется режим циркуляции крови, это проявляется тахикардией, гипертонией либо резким скачком вниз систолических и диастолических показателей артериального давления.
Диагностика печеночной недостаточности предполагает свои методики обследования. Диагноз клеточная недостаточность ставится на основании всех результатов анализов, лабораторных и инструментальных. Вначале врачом проводится сбор анамнестических данных для выяснения возможной причины патологии.
Далее назначаются лабораторные анализы: биохимические показатели почек и печени, определение степени активности негативных изменений в тканях органа. С таким нарушением показатель свертываемости кровяной жидкости, скорость оседания эритроцитов также дают возможность определить, вовлечены ли соседние органы в патологические процессы.
Обязательными инструментальными методами диагностики являются: ультразвуковое исследование, компьютерная томография, магнитно-резонансная томография, электрокардиограмма.
Печеночная (продукционная) гиперазотемия
Это состояние характеризуется повышением концентрации в кровяной жидкости азотистых соединений – мочевины, креатинина.
Печеночная гиперазотемия развивается вследствие ухудшения микроциркуляции крови, при тяжелой форме печеночной недостаточности. Лечением занимается врач гепатолог после предварительно проведенной диагностики.
Недостаточность синтетической функции печени
В печени происходит синтез различных высокомолекулярных белковых структур. Их основной задачей является отток билирубина, расщепление гормональных веществ и компонентов медикаментозных средств.
При нарушениях в синтезе белков возникают соответствующие симптомы – асцит, отеки. Дополнительно нарушается синтез желчи, происходят негативные изменения в системе кроветворения (кровь может плохо свертываться).
Характерные биохимические изменения
При исследовании биохимических показателей обнаруживаются следующие изменения:
- повышается количество мочевины,
- повышается концентрация билирубина,
- отмечается повышенный уровень холестерина,
- уменьшается скорость оседания эритроцитов
Заболевание у детей и у беременных
Острая печеночная недостаточность у детей встречается редко. Но такое состояние является более опасным, нежели для взрослых, поскольку клетки быстро погибают, первая помощь ребенку может просто не успеть оказаться. Диагностика проводится такими же методами, как и для взрослых, лечение тоже мало чем отличается.
При беременности орган испытывает двойную нагрузку, поэтому многие заболевания могут обостряться. Это сопровождается болезненными ощущениями справа живота, тошнотой, желтушностью кожных покровов. В данном случае лечением занимается только специалист.
Лечение
Печеночная недостаточность требует быстрой и своевременной терапии. Настолько длительным будет лечение, напрямую зависит от того, в какой стадии находится патологический процесс.
Неотложная помощь при острой печеночной недостаточности заключается в применении антибактериальных медикаментозных средств, гепатопротекторных препаратов, лактулозы, витаминные вещества.
Если причиной стал гепатит вирусного генезиса, назначается введение специфических интерферонов.
Если причиной стали конкременты в протоках желчного пузыря, проводится терапия, направленная на их устранение. При наличии выраженного асцита, врачами назначается процедура для удаления секреции из полости.
Прогнозирование успешного исхода напрямую зависит от того, насколько своевременной является терапевтическое воздействие.
Диета
При таком состоянии терапия предполагает в первую очередь соблюдение диеты. Важно снизить потребление белковых продуктов и соли. Также рекомендуется исключить потребление жареной, жирной, острой, копченой пищи. Спиртные напитки исключаются полностью.
Важно соблюдать питьевой режим – выпивая не менее двух литров чистой воды в сутки.
В качестве профилактики развития патологии, врачи советуют: пройти вакцинацию против гепатитов, правильно питаться, не злоупотреблять спиртными напитками, принимать гепатопротекторы, если есть необходимость лечения с помощью антибактериальных препаратов, тщательно соблюдать все правила личной гигиены, не пользоваться чужими гигиеническими принадлежностями.
Осложнения и негативные последствия
Одним из самых опасных последствий является инфекционный процесс – перитонит. Такое состояние развивается при тяжелых поражениях тканей. Другим осложнением является развитие кровотечений из пищевода. К другим опасным последствиям относят: печеночную кому, летальный исход, сепсис, поражение головного мозга.
Прогнозирование данного заболевания напрямую зависит от того, на какой стадии обнаружена патология и насколько своевременно начато лечение.
Видео
Цирроз печени.
Загрузка…
Источник: https://KardioBit.ru/bolezni-pecheni/chto-takoe-sindrom-pechenochno-kletochnoj-nedostatochnosti
Печеночная недостаточность
Печеночная недостаточность – острый или хронический синдром, развивающийся при нарушении одной или нескольких функций печени, сопровождающийся метаболическими расстройствами, интоксикацией, нарушениями деятельности ЦНС и развитием печеночной комы. Заболевание протекает с явлениями печеночноклеточной недостаточности (желтухой, геморрагическим, диспепсическим, отечно-асцитическим синдромами, лихорадкой, похуданием) и печеночной энцефалопатии (эмоциональной лабильностью, апатией, нарушениями речи, тремором рук, атаксией). Крайней степенью печеночной недостаточности служит развитие печеночной комы. Печеночную недостаточность выявляют на основании биохимических показателей крови, ЭЭГ, гепатосцинтиграфии. Лечение печеночной недостаточности направлено на устранение интоксикации, нормализацию электролитных нарушений, восстановление кислотно-щелочного равновесия.
Печеночная недостаточность развивается при массивных дистрофических, фиброзных или некротических изменениях паренхимы печени различной этиологии. В гастроэнтерологии и гепатологии выделяют острое и хроническое течение печеночной недостаточности.
Ведущим патогенетическим звеном печеночной недостаточности служит нарушение дезинтоксикационной функции органа, в связи с чем токсические продукты метаболизма (аммиак, γ-аминомасляная кислота, фенолы, меркаптан, жирные кислоты и др.) вызывают поражение ЦНС.
Характерно развитие электролитных нарушений (гипокалиемии), метаболического ацидоза. Летальность при печеночной недостаточности достигает 50-80%.
Печеночная недостаточность
По клиническому течению различают острую и хроническую печеночную недостаточность. Развитие острой печеночной недостаточности происходит не позднее 2-х месяцев от момента поражения печени.
Чаще всего причиной острой недостаточности выступают фульминантные (молниеносные) формы вирусного гепатита, алкогольного, лекарственного или другого токсического поражения печени.
Хроническая печеночная недостаточность обусловлена прогрессированием хронических заболеваний печени (опухолей, фиброза, цирроза и др.).
Печеночная недостаточность может развиваться по эндогенному, экзогенному или смешанному механизму. В основе эндогенной недостаточности лежит гибель гепатоцитов и выключение из функционирования свыше 80% печеночной паренхимы, что обычно наблюдается при острых вирусных гепатитах, токсическом поражении печени.
Развитие экзогенной печеночной недостаточности связано с нарушением печеночного кровотока, что приводит к поступлению крови, насыщенной токсическими веществами, из воротной вены сразу в общий круг, минуя печень. Экзогенный механизм чаще имеет место при шунтирующих вмешательствах по поводу портальной гипертензии и циррозе печени.
Смешанная печеночная недостаточность возникает при наличии обоих патогенетических механизмов – эндогенного и экзогенного.
В развитии печеночной недостаточности выделяют три стадии: начальную (компенсированную), выраженную (декомпенсированную), терминальную дистрофическую и печеночную кому. В свою очередь, печеночная кома также разворачивается последовательно и включает фазы прекомы, угрожающей комы и клинически выраженной комы.
В возникновении печеночной недостаточности ведущую роль играют инфекционные поражения печени вирусами, бактериями, паразитами. Наиболее частой причиной печеночной недостаточности выступают вирусные гепатиты: гепатит В (47% случаев), гепатит А (5%), гепатиты С, D и Е.
На фоне вирусных гепатитов печеночная недостаточность чаще развивается у пациентов старше 40 лет, имеющих заболевания печени, злоупотребляющих алкоголем и наркотическими веществами.
Реже возникновение печеночной недостаточности связано с инфицированием вирусами Эпштейна-Барра, простого герпеса, аденовирусом, цитомегаловирусом и др.
Следующими по частоте этиологическими факторами печеночной недостаточности являются медикаменты и токсины.
Так, массивное поражение печеночной паренхимы может вызывать передозировка парацетамола, анальгетиков, седативных препаратов, диуретиков.
Сильнейшими токсинами, вызывающими явления печеночной недостаточности, служат яд бледной поганки (аманитоксин), микотоксин грибков рода аспергилл (афлатоксин), химические соединения (четыреххлористый углерод, желтый фосфор и др.).
В ряде случаев печеночная недостаточность может быть обусловлена гипоперфузией печени, возникающей в связи с веноокклюзионной болезнью, хронической сердечной недостаточностью, синдромом Бадда-Киари, профузным кровотечением. Печеночная недостаточность может развиваться при массивной инфильтрации печени опухолевыми клетками лимфомы, метастазировании рака легких, рака поджелудочной железы.
К редким причинам печеночной недостаточности относят острую жировую дистрофию печени, аутоиммунный гепатит, эритропоэтическую протопорфирию, галактоземию, тирозинемию и др.
В ряде случаев развитие печеночной недостаточности бывает связано с операционными вмешательствами (портокавальным шунтированием, трансъюгулярным внутрипеченочным портосистемным шунтированием, резекцией печени) или тупой травмой печени.
Факторами, провоцирующими срыв компенсаторных механизмов и развитие печеночной недостаточности, могут выступать нарушения электролитного баланса (гипокалиемия), рвота, понос, интеркуррентные инфекции, злоупотребление алкоголем, желудочно-кишечные кровотечения, лапароцентез, избыточное употребление белковой пищи и др.
Клиническая картина печеночной недостаточности включает синдромы печеночноклеточной недостаточности, печеночной энцефалопатии и печеночную кому.
В стадии печеночноклеточной недостаточности появляется и прогрессирует желтуха, телеангиоэктазии, отеки, асцит, явления геморрагического диатеза, диспепсия, боли в животе, лихорадка, похудание.
При хронической печеночной недостаточности развиваются эндокринные нарушения, сопровождающиеся снижением либидо, бесплодием, тестикулярной атрофией, гинекомастией, алопецией, атрофией матки и молочных желез.
Нарушение процессов метаболизма в печени характеризуется появлением печеночного запаха изо рта. Лабораторные тесты на данной стадии печеночной недостаточности выявляют нарастание уровня билирубина, аммиака и фенолов в сыворотке крови, гипохолестеринемию.
В стадии печеночной энцефалопатии отмечаются психические нарушения: неустойчивость эмоционального состояния, встревоженность, апатия, нарушение сна, ориентировки, возможны возбуждение и агрессия. Нервно-мышечные расстройства проявляются невнятностью речи, нарушениями письма, «хлопающим» тремором пальцев рук (астериксисом), нарушением координации движений (атаксией), повышением рефлексов.
Терминальной стадией печеночной недостаточности служит печеночная кома. В фазу прекомы появляются сонливость, вялость, спутанность сознания, кратковременное возбуждение, мышечные подергивания, судороги, тремор, ригидность скелетной мускулатуры, патологические рефлексы, неконтролируемое мочеиспускание.
Могут отмечаться кровоточивость десен, носовые кровотечения, геморрагии из пищеварительного тракта. Печеночная кома протекает с отсутствием сознания и реакции на болевые раздражители, угасанием рефлексов. Лицо пациента приобретает маскообразное выражение, зрачки расширяются и не реагируют на свет, снижается АД, появляется патологическое дыхание (Куссмауля, Чейна-Стокса).
Как правило, в данной стадии печеночной недостаточности наступает гибель больных.
При сборе анамнеза у пациентов с подозрением на печеночную недостаточность выясняют факты злоупотребления алкоголем, перенесенных вирусных гепатитов, имеющихся болезней обмена веществ, хронических заболеваний печени, злокачественных опухолей, приема лекарственных препаратов.
Исследование клинического анализа крови позволяет выявить анемию, лейкоцитоз. По данным коагулограммы определяются признаки коагулопатии: снижение ПТИ, тромбицитопения. У пациентов с печеночной недостаточностью необходимо динамическое исследование биохимических проб: трансаминаз, щелочной фосфотазы, гамма-глутамилтрансферазы, билирубина, альбумина, натрия, калия, креатинина, КОС.
При диагностике печеночной недостаточности учитывают данные УЗИ органов брюшной полости: с помощью эхографии оценивают размеры печени, состояние паренхимы и сосудов портальной системы, исключаются опухолевые процессы в брюшной полости.
С помощью гепатосцинтиграфии диагностируются диффузные поражения печени (гепатиты, цирроз, жировой гепатоз), опухоли печени, оценивается скорость билиарной секреции.
При необходимости обследование при печеночной недостаточности дополняется МРТ и МСКТ брюшной полости.
Электроэнцефалография служит главным способом выявления печеночной энцефалопатии и прогноза печеночной недостаточности.
При развитии печеночной комы на ЭЭГ регистрируется замедление и уменьшение амплитуды волн ритмической активности Морфологические данные биопсии печени различаются в зависимости от заболевания, приведшего к печеночной недостаточности.
Печеночную энцефалопатию дифференцируют с субдуральной гематомой, инсультом, абсцессом и опухолями головного мозга, энцефалитом, менингитом.
При печеночной недостаточности назначается диета со строгим ограничением или исключением белка; на стадии прекомы обеспечивается зондовое или парентеральное питание.
Лечение печеночной недостаточности включает мероприятия по дезинтоксикации, улучшению микроциркуляции, нормализации электролитных нарушений и кислотно-щелочного равновесия.
С этой целью внутривенно вводят большие объемы 5% р-ра глюкозы, кокарбоксилазу, панангин, витамины В6, B12, эссенциале, липоевую кислоту.
Для устранения аммиачной интоксикации и связывания образующегося в организме аммиака назначают раствор глутаминовой кислоты или орницетила.
- Для уменьшения всасывания токсических веществ проводится очищение кишечника с помощью слабительных и клизм; назначают короткие курсы антибиотиков широкого спектра и лактулозы, подавляющие процессы гниения в кишечнике.
- При развитии печеночноклеточной комы показано введение преднизолона; с целью борьбы с гипоксией целесообразно проведение кислородных ингаляций, гипербарической оксигенации.
- Для комплексной терапии печеночной недостаточности применяется гемосорбция, плазмаферез, гемодиализ, УФО крови.
При своевременном интенсивном лечении печеночной недостаточности нарушения функции печени обратимы, прогноз благоприятный. Печеночная энцефалопатия в 80-90% переходит в терминальную стадию печеночной недостаточности – печеночную кому. При глубокой коме чаще всего наступает летальный исход.
Для предупреждения печеночной недостаточности необходима своевременная терапия заболеваний печени, исключение гепатотоксических воздействий, лекарственных передозировок, алкогольных отравлений.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/liver-failure
Хроническая печёночная недостаточность
Хроническая печёночная недостаточность – патологическое состояние, сопровождающее хронические заболевания печени, характеризующееся разрушением печёночной ткани на протяжении более 6 месяцев с прогрессирующим нарушением функции печени.
Терминология
Хронические заболевания печени, такие как алкогольный цирроз или хронический вирусный гепатит – самостоятельные болезни, имеющие собственные причины, механизмы развития, методы диагностики и лечения. В отличие от них, хроническое нарушение функции печени – универсальный патологический процесс, отражающий постепенную гибель клеток печени (гепатоцитов) вследствие основного заболевания.
В отличие от острой печёночной недостаточности, возникающей в период до 28 недель от начала заболевания, хроническая печёночно-клеточная недостаточность может присутствовать многие месяцы и годы, прогрессируя от бессимптомной фазы до выраженного синдрома. Симптомы, входящие в данный синдром, в значительной степени определяют клинику цирроза – финальной стадии хронической патологии печени. По этой причине хроническую печёночную недостаточность и цирроз часто рассматривают как синонимы.
Причины хронической печёночно-клеточной недостаточности
- Злоупотребление приёмом алкоголя (алкогольный цирроз – К70.3, алкогольная болезнь печени – К70) – 60-70% случаев;
- Нарушение проходимости желчевыводящих путей вследствие врождённых аномалий развития (атрезия, кисты желчевыводящих протоков), наследственных патологий (муковисцидоз — E84), аутоиммунных (первичный билиарный цирроз — K74.3) и других (вторичный билиарный цирроз — K74.4) заболеваний – 5-10% случаев;
- Хронический гепатит B или C (B18) – 10% случаев;
- Гемохроматоз или наследственное нарушение обмена железа (E83.1) – 5-10% случаев;
- Неалкогольная жировая болезнь печени (K76.0) – 10% случаев.
Реже к хроническому нарушению функции печени приводят аутоиммунные гепатиты (K75.4), лекарственные гепатиты (K71) (при приеме метотрексата, изониазида, амиодарона), генетические (дефицит альфа-1-антитрипсина (E88.0), тирозинемия (E70.2), болезнь Вильсона (E83.0), галактоземия (E74.2).
Механизм развития хронической печёночной недостаточности
В медицине “недостаточность” – термин, использующийся для обозначения состояния, при котором орган не способен выполнять свою функцию в полном объёме.
Острая и хроническая печёночная недостаточность, соответственно, возникают при неспособности печени справляться со всеми задачами, возложенными на неё, вследствие гибели большого числа гепатоцитов.
Но, если при остром процессе происходит единовременная гибель 90% печёночных клеток, то при хронических заболеваниях количество отмерших тканей увеличивается постепенно, на протяжении многих месяцев или нескольких лет.
Этот процесс прямо пропорционален степени снижения функции печени и стадии заболевания. Возьмём в качестве примера хронический алкогольный гепатит. Человек ежедневно употребляет определённое количество этилового спирта.
При этом погибает до нескольких десятков тысяч клеток печени, участвующих в обмене веществ, обеспечивающих синтез белков, очищающих кровь от внешних и внутренних токсинов, промежуточных продуктов обмена.
Через несколько лет алкоголизм может привести к гибели 30-40% клеток печени, что приведёт к равнозначному снижению функции органа. Однако это только одна сторона “медали”.
Печень обладает огромным запасом прочности. У большинства пациентов симптомы хронической печёночной недостаточности появляются при гибели более 70-80% гепатоцитов.
Несмотря на это, гибель тканей печени запускает ряд механизмов, включающих в себя патологическую регенерацию, пролиферацию, приток иммунных клеток в области некроза, поддерживающих хроническое воспаление, в совокупности приводящих к циррозу – разрастанию грубых соединительных тканей.
Этот процесс полностью изменяет нормальное микроскопическое строение органа. В результате происходит нарушение кровообращения на органном уровне.
Нарушение кровообращения – ведущий фактор, приводящий к портальной гипертензии или росту давления крови в сосудистом русле, расположенном “до” печени.
Избыток крови перекачивается окольными путями в нижнюю полую вену, приводя к варикозу вен пищевода и/или прямой кишки.
В сочетании с нарушением процессов свертывания крови это приводит к неконтролируемому кровотечению из расширенных пищеводных или геморроидальных вен с летальным исходом.
Таким образом, хроническая печёночная недостаточность и цирроз – это две составляющие одного патологического процесса, в итоге приводящего к неминуемой гибели больного.
Классификация хронической печёночной недостаточности
В клинической практике используется классификация хронической печёночной недостаточности по стадиям.
Стадии хронической печёночной недостаточности (код патологии по МКБ-10 — К72.1)
- Стадия компенсации функции печени;
- Стадия декомпенсации с выраженным дефицитом функции печени и клиническими проявлениями;
- Терминальная стадия с развитием осложнений;
- Печёночная кома (летальность более 80%).
Классификация степени тяжести хронической патологии печени по Чайлд-Пью
Классификация хронической печёночной недостаточности по стадиям имеет один серьёзный недостаток — отсутствуют четко определённые критерии принадлежности патологии у конкретного больного к той или иной стадии.
По этой причине в медицинской практике используется классификация по Чайлд-Пью, позволяющая установить степень тяжести заболевания по клиническим и лабораторным показателям.
В зависимости от оценки в баллах, все больные с хронической печёночной недостаточностью или циррозом делятся на три класса: А, В, и С.
| Билирубин плазмы крови, мкмоль/л | 51 мкмоль/л | ||||
| Альбумин плазмы, г | >3,5 | 2,8 — 3,5 | 60%) | 4-6 (40-60%) | >6 ( |
Источник: https://MedPortal.ru/enc/gastroenterology/liver/chronical-liver-insufficiency/
Печеночная недостаточность (печеночная энцефалопатия)
Развитие печеночной недостаточности можно предполагать, если у пациента, на фоне хронического заболевания печени, усиливается желтуха, повышается температура тела, возникает отечно-асцитический синдром, появляется специфический печеночный запах из рта; обнаруживаются эндокринные расстройства, признаки геморрагического диатеза: петехиальные экзантемы, повторные носовые кровотечения, кровоточивость десен, тромбозы. При появлении симптомов поражения ЦНС можно думать о развитии печеночной энцефалопатии.
- Цели диагностики
- Определить тип печеночной недостаточности (острая или хроническая).
- Выявить симптомы, свидетельствующие о развитии печеночной энцефалопатии.
- Установить степень тяжести печеночной энцефалопатии.
- Методы диагностики
- Сбор анамнеза и физикальное исследование При подозрении на печеночную недостаточность необходимо выяснить злоупотребляет ли пациент алкоголем, имеются ли у него в анамнезе вирусные гепатиты, болезни обмена веществ (болезни Вильсона-Коновалова , Бадда-Киари ), хронические заболевания печени ( цирроз печени ), злокачественные опухоли; принимал ли больной лекарственные препараты ( парацетамол ). Симптомы печеночной энцефалопатии у пациентов с печеночной недостаточностью появляются при нарушении функции ЦНС. Двигательное беспокойство и мания не частые признаки печеночной энцефалопатии. Характерно появление астериксиса, «хлопающего» тремора (после тонического разгибания кисти возникают быстрые сгибательно-разгибательные движения в пястно-фаланговых и лучезапястных суставах, часто сопровождающиеся латеральными движениями пальцев; также пациент не может держать кулаки плотно сжатыми — они непроизвольно сжимаются и разжимаются). Астериксис — «хлопающий» тремор. Неврологические расстройства симметричны. Симптомы поражения ствола головного мозга возникают у пациентов, находящихся в коме, за несколько часов или дней до летального исхода. Кроме того, у пациентов с печеночной недостаточностью выявляются невриты, усиливается желтуха. Может повышаться температура тела. Появляется специфический печеночный запах изо рта (обусловленный образованием диметилсульфида и триметиламина). Могут обнаруживаться эндокринные расстройства (снижение либидо, тестикулярная атрофия, бесплодие, гинекомастия, облысение, атрофия молочных желез, матки, появление телеангиоэктазий, «феномен белых ногтей»). Возникают нарушения гемодинамики: развиваются периферические отеки и асцит; наблюдается гипотония. Могут выявляться признаки геморрагического диатеза: петехиальная экзантема, повторные носовые кровотечения, кровоточивость десен, тромбозы, ДВС-синдром.
- Лабораторные методы исследования
- Клинический анализ крови. У больных печеночной недостаточностью наблюдается тромбоцитопения. Развивается анемия. Может быть лейкоцитоз со сдвигом формулы влево.
- Коагулограмма. У пациентов с печеночной недостаточностью наблюдается коагулопатия: тромбоцитопения, снижение протромбинового индекса (отношение стандартного протромбинового времени к протромбиновому времени у обследуемого больного, выраженное и процентах). Референтные значения: 78 — 142 %. При печеночной недостаточности развивается коагулопатия дефицита, которая обусловлена отсутствием массы печеночных клеток, способных синтезировать факторы свертывания крови. Коагулопатия дефицита характеризуется исходной гипокоагуляцией с кровоточивостью, крупными внутренними кровоизлияниями, а в терминальной стадии — массивными кровотечениями в ЖКТ. Тяжесть состояния больных усугубляется геморрагической анемией. При развитии ДВС-снидрома происходит блокада микроциркуляторного русла рыхлыми массами фибрина и агрегатами клеток, что ведет к нарушению кровоснабжения жизненно важных органов и их дисфункции. Нарастающая мобилизация плазменных факторов коагуляции (протромбина, тромбина, фибриногена), а также тромбоцитов в микротромбы сопровождается активацией фибринолиза. Возникает прогрессирующее потребление факторов коагуляции. В результате преобладает фибринолиз, и кровь теряет способность к свертыванию. Наступает коагулопатия дефицита с множественной массивной кровоточивостью. При остром ДВС-синдроме возможны переходы от одного состояния (гиперкоагуляции) к другому (коагулопатии дефицита).
- Анализы мочи. При почечной недостаточности имеет значение определение параметров, характеризующих почечную функцию ( белок, лейкоциты, эритроциты, креатинин , мочевая кислота ).
- Биохимический анализ крови. В биохимическом анализе крови пациентов с печеночной недостаточностью необходимо определять следующие показатели: аланинаминотрансферазу (АлАТ), аспартатаминотрансферазу (АсАТ), щелочную фосфатазу (ЩФ), гамма-глутамилтранспептидазу (ГГТП) , билирубин , альбумин , калий , натрий , креатинин .
- Определение содержания альфа-фетопротеина (АФП) . Нормальные значения АФП в сыворотке крови здорового человека (у мужчин и небеременных женщин) не превышают 15 нг/мл. Повышенное содержание АФП обнаруживается при гепатоцеллюлярных карциномах и тератокарциномах желточного мешка, яичника или яичек. При этом уровень АФП в сыворотке крови (более 1000 нг/мл) коррелирует с размером растущей опухоли и эффективностью терапии. Снижение концентрации АФП в крови после удаления опухоли или лечения до нормального значения служит благоприятным признаком. Повторное повышение содержания или недостаточное его снижение может свидетельствовать о рецидиве заболевания или наличии метастазов. Определение АФП пригодно для скрининга гепатоцеллюлярной карциномы в группах риска, особенно на фоне постоянно возрастающей активности таких ферментов, как щелочная фосфатаза , ГГТП , глутаматдегидрогеназа и АсАТ . При раке печени содержание АФП повышается ≥ 400 нг/мл. Повышенное содержание АФП обнаруживается при гепатите, но в этих случаях его содержание редко превышает 500 нг/мл и носит временный характер.
- Инструментальные методы диагностики
- УЗИ органов брюшной полости. УЗИ органов брюшной полости позволяет оценить состояние паренхимы и размеры печени и селезенки, диаметр сосудов портальной системы. Кроме того, можно исключить опухолевый процесс в других органах и заболевания брюшины.
- Рентгеновская компьютерная и магнитнорезонансная томография брюшной полости. В ходе исследований оценивается состояние печени, надпочечников, селезенки, лимфоузлов, яичников с целью выявления злокачественного процесса. На МРТ-снимке визуализируются опухоль печени (М) и асцит (А).
- Радионуклидное сканирование. При радионуклидном сканировании применяют коллоидную серу, меченную технецием (99mТс), которая захватывается клетками Купфера. Изменения структуры печени в виде метастазов или абсцессов выявляются как участки сниженного захвата — «холодные» очаги. С помощью этого метода можно диагностировать диффузные гепатоцеллюлярные заболевания (гепатит, жировой гепатоз или цирроз печени ), гемангиомы, карциномы, абсцессы; оценить скорость печеночной и билиарной секреции, выявить острый калькулезный и некалькулезный холецистит. Кроме того, в ходе этого исследования можно выявить плевральный выпот (печеночный гидроторакс).
- Электроэнцефалография — ЭЭГ. ЭЭГ важнейший метод определения стадии печеночной энцефалопатии. При развитии комы на ЭЭГ — замедление ритма, уменьшение амплитуды по мере углубления комы.
- Биопсия печени и брюшины.
- При исследовании биоптатов печени могут быть получены различные гистологические результаты, которые определяются тем заболеванием, которое привело к печеночной нодостаточности.
- Морфологическая картина острой печеночной недостаточности, вызванной приемом аспирина.
- Морфологическая картина острой печеночной недостаточности после приема парацетамола.
- Особенности диагностики острой и хронической печеночной недостаточности Выбор диагностических методов обследования пациентов определяется необходимостью установить тип печеночной недостаточности.
- Алгоритм диагностики острой печеночной недостаточности
- Исследования крови:
- Определение сывороточных маркеров вирусов гепатита.
- Определение содержания меди и церуллоплазмина в сыворотке крови.
- Оценка содержания меди в суточной моче.
- Определение содержания парацетамола и других препаратов в крови — по показаниям.
- Посев крови даже при отсутствии гипертермии.
- Рентгенография грудной клетки.
- УЗИ печени и поджелудочной железы.
- Доплеровское исследование печеночных вен (при подозрении на синдром Бада-Киари).
- ЭЭГ (имеет диагностическое значение в ранней стадии печеночной энцефалопатии и прогностическое — в развернутой стадии).
- При прогрессирующей острой печеночной энцефалопатии у больных с острым фульминантным и токсическим гепатитом могут обнаруживаться нейтрофильный лейкоцитоз, увеличение СОЭ , тромбоцитопения, гипербилирубинемия, гипертрансаминаземия, гипоальбуминемия, гипотромбинемия.
- При острой жировой дистрофии беременных, которая наблюдается в последнем триместре беременности и клинически неотличима от вирусного гепатита, по сравнению с другими формами острой печеночной недостаточности активность АсАТ и АлАТ низкая (менее 5 норм), а активность щелочной фосфатазы значительно повышается (в 5 и более раз).
- Алгоритм диагностики хронической печеночной недостаточности
- Исследования крови:
- Клинический анализ крови.
- Группа крови и резус-фактор.
- Факторы коагуляции крови.
- Биохимия крови: глюкоза , калий , креатинин , мочевина , билирубин , альбумин , АсАТ , АлАТ , ГГТП , амилаза , электролиты .
- Определение сывороточных маркеров вирусов гепатита.
- Определение содержания меди и церуллоплазмина в сыворотке крови.
- Оценка содержания меди в суточной моче.
- Определение содержания парацетамола и других препаратов в крови — по показаниям.
- Посев крови даже при отсутствии гипертермии.
- Рентгенография грудной клетки.
- УЗИ печени и поджелудочной железы.
- Доплеровское исследование печеночных вен (при подозрении на синдром Бадда-Киари ).
- ЭЭГ в динамике.
- Исследование прямой кишки (для выявления мелены).
- Бактериологические исследования мочи, крови и гноя (если имеется).
- Исследование асцитической жидкости для определения микрофлоры с окраской по Граму. В асцитической жидкости необходимо оценивать количество нейтрофилов (если их количество превышает 250 в 1 мм 3 , то необходимо проводить антибактериальную терапию)
- Определение содержания альфа-фетопротеина .
- Проведение дополнительных методов обследования позволяет выявить причину возникновения печеночной недостаточности и комы, которыми могут являться: пищеводно-желудочно-кишечное кровотечение, инфекции, введение седативных средств и аналгетиков, лечение диуретиками, прогрессирование основного заболевания печени и развитие карциномы.
- Исследования крови:
- Дифференциальный диагноз острой и хронической печеночной недостаточности
- Проявления острой печеночной недостаточности.
- Недлительный анамнез заболевания.
- Пациенты достаточного питания.
- Размеры печени уменьшены.
- Селезенка не увеличена.
- Сосудистые «звездочки» на теле больного отсутствуют.
- Симптомы энцефалопатии развиваются в ранние сроки от начала заболевания (через 8 недель).
- На фоне текущего заболевания возникает желтуха.
- Асцит после появления печеночной энцефалопатии развивается поздно.
- Проявления хронической печеночной недостаточности.
- Длительный анамнез заболевания.
- Больной пониженного питания, имеется дефицит массы тела.
- Размеры печени увеличены.
- Селезенка увеличена.
- У пациента можно обнаружить печеночные ладони; на теле -сосудистые «звездочки»,
- Симптомы энцефалопатии развиваются в поздние сроки от начала заболевания.
- В анамнезе больного — эпизоды желтухи.
- Асцит обычно предшествует возникновению печеночной энцефалопатии, развивается в ранние сроки.
- Проявления острой печеночной недостаточности.
- Алгоритм диагностики острой печеночной недостаточности
- Дифференциальный диагноз печеночной энцефалопатии
- С целью дифференциальной диагностики необходимо исключить внепеченочные причины появления симптомов со стороны ЦНС.
- Важно определять уровень аммиака в крови при поступлении в стационар пациента с циррозом печени и признаками поражения ЦНС.
- Необходимо установить наличие в анамнезе больного таких патологических состояний, как: метаболические расстройства, желудочно-кишечное кровотечение, инфекции, запоры.
- При возникновении симптомов печеночной энцефалопатии необходимо проводить дифференциальную диагностику со следующими заболеваниями:
- Внутричерепными патологическими состояниями: субдуральной гематомой, внутричерепным кровотечением, инсультом, опухолью головного мозга, абсцессом головного мозга.
- Инфекциями: менингитом, энцефалитом.
- Метаболической энцефалопатией, развившейся на фоне гипогликемии, электролитных нарушений, гиперкарбией, уремией.
- Гипераммониемией, вызванной урутеросигмоидостомией и врожденными аномалиями мочевого тракта.
- Токсической энцефалопатией, вызванной приемом алкоголя, острой интоксикацией, энцефалопатией Вернике.
- Токсической энцефалопатией, возникшей на фоне приема лекарственных препаратов: седативных и антипсихотических средств, антидепрессантов, салицилатов.
- Послесудорожной энцефалопатией.
Источник: https://www.smed.ru/guides/69
Печеночная недостаточность. по происхождению различают следующие виды печеночной недостаточности: холестатическая, печеночно-клеточная
По происхождению различают следующие виды печеночной недостаточности: холестатическая, печеночно-клеточная, сосудистая и смешанная.
Холестатическая связана с длительным нарушением оттока и регургитацией желчи. При этом наблюдается нарушение ее секреции в кишечник. Поражение печени связано с ретроградным давлением скопившейся в желчных протоках желчи, что приводит к их разрыву и прямому токсическому действию желчи.
Печеночно-клеточный вид является результатом первичного повреждения гепатоцитов и недостаточности их функции. Часто сопровождается повреждением или гибелью значительного количества гепатоцитов. В результате нарушаются в различной степени все функции печени.
Сосудистая печеночная недостаточность имеет место при сниженном, неадекватном кровотоке печени и сопровождается часто интоксикацией организма продуктами метаболизма, а также экзогенными веществами, в норме — обезвреживающимися клетками печени.
Сосудистая форма моделируется наложением фистул Экка, Экка–Павлова, перевязкой печеночной артерии, воротной и печеночной вен.
Прямая фистула Экка накладывается между воротной и нижней полой венами с последующей перевязкой первой выше соустья. В результате прекращается поступление крови в печень по сосудам системы воротной вены, нарушаются все функции печени.
При наложении обратной фистулы Экка–Павлова, в отличие от фистулы Экка, лигируется не воротная вена, а нижняя полая, после чего активно развиваются коллатерали между сосудами систем воротной и полой вен. Необезвреженная кровь, поступающая из кишечника, напрямую проникает в системный кровоток, минуя печень. В последующем часто проводится экстирпация печени.
- При перевязке печеночной артерии может развиться инфаркт печени, что создает условия для инфицирования ее ткани кишечной микрофлорой и для прогрессирования печеночной недостаточности.
- Перевязка всех афферентных сосудов (деваскуляризация печени) приводит к развитию фульминантной печеночной недостаточности и последующей гибели организма.
- По скорости возникновения и развития печеночная недостаточность может быть молниеносной, острой, хронической.
- Молниеносная, или фульминантная, печеночная недостаточность — клинический синдром, характеризующийся внезапным развитием тяжелого нарушения функций печени с коагулопатией, развитием печеночной энцефалопатии в течение двух недель со времени появления желтухи.
- Острая развивается на протяжении нескольких суток (до 28) после возникновения желтухи.
- Хроническая формируется в течение нескольких месяцев или лет.
- Помасштабу повреждения выделяют парциальную и тотальную печеночную недостаточность.
Пообратимости повреждения гепатоцитов печеночная недостаточность бывает обратимая и необратимая.
Обратимая наблюдается при прекращении воздействия патогенного агента и устранении последствий этого воздействия.
Необратимая (прогрессирующая) развивается в результате продолжающегося влияния причинного фактора и/или неустранимости патогенных изменений, вызванных им. Нередко приводит к гибели пациента.
Печеночная недостаточность характеризуется признаками расстройств обмена веществ и функций печени.
Нарушение обмена белков. Нарушение синтеза гепатоцитами альбуминов проявляется диспротеинемией и гипоальбуминемией. Последняя способствует развитию отеков и формированию асцита (в условиях повышения давления крови в сосудах воротной вены).
Торможение синтеза белков системы гемостаза (фибриногена, проконвертина, проакцелерина, протромбина, факторов Кристмаса и Стюарта–Прауэр, антикоагулянтных белков C и S) приводит к гипокоагуляции, способствует развитию геморрагического синдрома (кровоизлияний в ткани, кровотечений).
Нарушение углеводного обмена заключается в снижении активности процессов синтеза и расщепления гликогена, а также глюконеогенеза, что приводит к развитию гепатогенной гипогликемии.
Это может быть следствием различных ферментопатий, вызванных патологическими процессами в печени или повышением деградации ферментов, например, при белковом голодании, при изменении нейрогуморальной регуляции энзиматических процессов.
Уменьшение содержания гликогена приводит к недостаточной выработке из него глюкуроновой кислоты и, как следствие, к недостаточности обезвреживающей функции печени. При многих наследственных ферментопатиях, напротив, наблюдается повышенное отложение гликогена в ткани печени, разрастание соединительной ткани и формирование гликогеноза.
Нарушение обмена липидов при поражении печени проявляется в расстройстве процессов синтеза и распада жирных кислот, нейтральных жиров, фосфолипидов, холестерина и его эфиров.
Сниженое образование фосфолипидов, ослабленное окисление жирных кислот и повышенное поступление эндогенных липидов в печень приводят к жировой инфильтрации печени (жировая дистрофия, жировой гепатоз), что наблюдается, например, при отравлении некоторыми промышленными ядами, лекарственными препаратами, алкоголем. Патология печени сопровождается также усиленным образованием кетоновых тел. Нарушение синтеза в печеночных клетках липопротеинов низкой и очень низкой плотности (обладающих атерогенными свойствами), а также высокой плотности (оказывающих антиатерогенное действие) может сопровождаться развитием липидной дистрофии печени (жирового гепатоза).
Нарушение обмена гормонов и биологически активных веществ. Изменяется синтез гормонов и их транспортных белков, процессы инактивации гормонов и биологически активных веществ (дезаминирование серотонина и гистамина).
Так, нарушение образования тирозина из фенилаланина в печени приводит к уменьшению выработки в организме йодсодержащих гормонов щитовидной железы и катехоламинов. Изменение образования транспортного белка транскортина ведет к формированию относительной недостаточности глюкокортикоидов.
Патологические процессы в печени, при которых нарушается инактивация таких гормонов, как тироксин, инсулин, кортикостероиды, половые гормоны, ведут к изменению их содержания в крови и развитию соответствующей эндокринной патологии.
Нарушение водно-электролитного обмена. В крови нарастает гиперкалиемия, сопровождающаяся метаболическим, позже смешанным ацидозом, а в клетках увеличивается содержание ионов натрия, кальция и водорода (внутриклеточный ацидоз).
При ряде заболеваний печени, особенно при циррозах, ее обезвреживающая функция, как правило, угнетается.
Выпадает функция ретикулоэндотелиальной системы, звездчатых макрофагоцитов печени (в частности, «блокада» фагоцитоза продуктами распада клеток), появляются гемодинамические изменения (портокавальные анастомозы, сниженное кровоснабжение печени).
Результаты этих нарушений сравнивают с последствиями портокавального шунтирования, когда системный кровоток наполняется продуктами, поступившими из кишечника по воротной вене. Это приводит к эндотоксемии: возникают лихорадка, лейкоцитоз, гемолиз эритроцитов, почечная недостаточность, что особенно выражено при печеночной коме.
Острая и молниеносная печеночная недостаточность представляют собой клинические синдромы патологии печени, характеризующиеся внезапным развитием тяжелого нарушения функций печени у здорового человека. Эти синдромы обычно сопровождаются энцефалопатией, выраженной коагулопатией и другими метаболическими расстройствами.
У больных с острой печеночной недостаточностью может развиваться сердечно-сосудистая, дыхательная и почечная недостаточности.
В большинстве случаев острая печеночная недостаточность возникает вследствие острого поражения печени (вирусного или лекарственного), однако может быть первым проявлением болезни Вильсона, аутоиммунного хронического гепатита или суперинфекции HDV больного хроническим гепатитом В.
Прогноз при острой печеночной недостаточности намного хуже, чем при хронической, однако острое поражение печени может быть обратимым, выжившие больные могут полностью выздороветь.
Осложнения, опасные для жизни пациентов с печеночной недостаточностью, — бактериальные и грибковые инфекции, отек головного мозга, сердечно-сосудистая, почечная и дыхательная недостаточности, расстройства электролитного обмена и кислотно-основного равновесия, коагулопатия.
Печеночная кома представляет собой наиболее тяжелое проявление функциональной печеночно-клеточной и/или сосудистой недостаточности печени, характеризующееся токсическим поражением центральной нервной системы с глубокими нервно-психическими нарушениями, судорогами, потерей сознания и расстройством жизнедеятельности организма, относится к экстремальным его состояниям. Наиболее часто печеночная кома возникает при вирусном гепатите, токсической дистрофии печени, циррозе, остром расстройстве печеночного кровообращения и синдроме портальной гипертензии.
При нарушении антитоксической функции гепатоцитов или при шунтировании крови из воротной в полые вены в ней накапливаются токсические продукты метаболизма, такие как аммиак, фенолы, токсические полипептиды, тирамин и др. Аммиак соединяется в головном мозге с α-кетоглутаровой кислотой, и в итоге образуется глутаминовая кислота.
Таким образом аммиак блокирует участие α-кетоглутаровой кислоты в цикле Кребса. Тирамин, попадая в центральную нервную систему, стимулирует образование нейромедиаторов возбуждающего действия (допамина и норадреналина), что усугубляет неврологическую симптоматику. В пораженной печени снижается активность процессов разрушения альдостерона.
Это приводит к вторичному гиперальдостеронизму и гипокалиемии.
Нарушения углеводного, липидного и белкового обмена при заболеваниях печени могут вызывать сдвиг кислотно-основного состояния (обычно в кислую сторону при накоплении кислых метаболитов в крови), а также изменения терморегуляции.
Не нашли то, что искали? Воспользуйтесь поиском:
Источник: https://studopedia.ru/11_138580_pechenochnaya-nedostatochnost.html