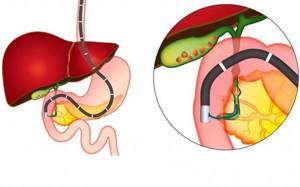
Холецистит — воспаление стенок желчного пузыря. Симптоматика схожа с рядом других патологий желудочно-кишечного тракта (ЖКТ). Правильно поставить диагноз помогут результаты лабораторных исследований, УЗИ, компьютерная томография.
Анализы при холецистите выявляют отступления показателей от норм, сигнализируют о начале воспаления, помогают дать оценку состояния печени, желчных протоков.
Диагностика
Холецистит — патология желчного пузыря в сочетании с функциональными расстройствами желчевыделительной системы. Заболевание возникает как следствие погрешностей в питании, инфекционных поражений кишечника и печени, инвазии паразитами. Холецистит может носить наследственный характер, быть проявлением потрясения.
Задача диагностических мероприятий — выявить причину появления и развития патологии.
Возможны 2 формы течения:
- Острая. Характеризуется резкой болью справа под ребрами, тошнотой, рвотными позывами, неприятными ощущениями в кишечнике, желтушностью кожи и склер глаз, повышением температуры от 38°С. Причина — нарушен желчный отток.
- Хроническая. Развитие идет постепенно. Отличается ноющими болями, слабостью, снижением веса, повторяющейся тошнотой. Часто на фоне длительного воспаления в пузыре образуются конкременты.
Заболевание долгое время не проявляет себя или его принимают за другие патологии ЖКТ. Выявить его может комплексная диагностика, которая включает ряд стандартных процедур:
- анализы на холецистит: представляют забор биоматериала (кровь, моча, кал);
- проведение УЗИ-диагностики, компьютерной томографии;
- дуоденальное зондирование для взятия проб желчи;
- печеночное исследование (АСД).
Гастроэнтеролог фиксирует жалобы пациента, осматривает его, изучает анамнез болезни. На основе полученных сведений ставит предварительный диагноз, который требует подтверждения анализами и дополнительными диагностиками.
[sc name=”rtb_content_up”]
Лечение холецистита длительное, строго под контролем врача, часто в условиях стационара. Ежегодно проводят весь комплекс диагностических процедур. Это позволит вести наблюдение за развитием болезни или засвидетельствовать выздоровление.
Анализ крови
При изменении состояния пациента в сторону ухудшения, опасении развития воспаления в организме делается забор крови для изучения и определения отклонений в ее составе.
Врач назначает 2 вида обследования:
- Клиническое (ОАК). Определяет количество кровяных телец. Берется капиллярная кровь.
- Биохимическое. Изучает широкий диапазон ферментов, веществ. Объект исследования — венозная кровь.
Анализы крови при холецистите делаются после 12-часового голодания. Чтобы получить точную информацию, их проводят через равные промежутки времени.
Общий анализ крови необходим для определения количества лейкоцитов, нейтрофилов, СОЭ. В период обострения болезни они будут повышены, что говорит о воспалительном процессе. Низкий уровень гемоглобина укажет на анемию. При хроническом течении параметры кровяных телец будут в норме или меньше ее. На долгое воспаление в холецистите указывает пониженный уровень лейкоцитов (лейкопения).
Биохимическое исследование кровяного состава
Показатели биохимического анализа крови при холецистите информируют об уровне билирубина, холестазе. Увеличение в крови показателей нормы щелочной фосфатазы, глобулинов определяет холецистит и застой желчи в пузыре. Повышенный непрямой билирубин предполагает конкременты в желчном пузыре, сокращение сосудов, деструктивные изменения органа, внепеченочный холестаз.
Достоверность результатов зависит от правильной подготовки. Необходимо:
- отказаться от алкоголя, жирной и острой пищи за 5 дней;
- прекратить принимать лекарственные средства за 3 дня (по согласованию с врачом);
- уменьшить физические нагрузки;
- последний прием пищи, напитков перед забором крови должен быть за 12 часов до исследования;
- проведение УЗИ, рентгена перед сдачей анализа запрещено.
Несоблюдение правил исказит результаты, что будет способствовать постановке ложного диагноза.
Анализ желчи
Лабораторное изучение выявляет отступления от стандартных величин в ее структуре. Нормы состава и секреции:
- базальная — прозрачная светло-желтая, плотность 1007-1015, слабощелочная;
- пузырная — прозрачная темно-зеленого цвета, плотность 1016-1035, pH 6.5-7.5;
- печеночная — прозрачная светло-желтая, плотность 1007-1011, pH 7.5-8.2.
Фракционное исследование позволит судить о нарушениях функционирования системы желчевыделения. Порции желчи, собранные при исследовании зондом, отправляют на биохимию, при необходимости – на гистологию и микроскопию. Пробы изучают на чувствительность к антибиотикам, микрофлору.
Если показатели анализа отклоняются от норм, можно диагностировать:
- Воспалительный процесс. Характеризуется снижением прозрачности желчи, увеличением лейкоцитов, присутствием цилиндрических клеток.
- Камни в протоках, застой желчи. Выявляются при повышенном холестерине, наличии кристаллов кальция.
Исследование желчи может выявить присутствие гельминтов в 12-перстной кишке, желчевыводящих путях.
Анализ печеночной пробы
Кровь на печеночные пробы показывает вид воспалительного процесса (острый, хронический), выявляет или подтверждает поражение органа.
Виды проб, их нормы (ммоль час/л):
- АЛТ — 0,1-0,68;
- АСТ — 0,1-0,45;
- ГГТ — 0,6-3,96;
- ЩФ — 1-3;
- билирубин — 8,6-20,5.
Повышенное содержание АЛТ, АСТ говорит о воспалении вирусной, токсической, лекарственной этиологии. Увеличение ГГТ можно обнаружить, когда состояние желчного пузыря, его тканей и холедохов не позволяет им полноценно работать. Излишки ЩФ подразумевают неправильный отток желчи, изменение в тканях органа.
Гипербилирубинемия – признак застоя желчи. Причина — нахождение камней в желчном пузыре. Повышенная концентрация билирубина в крови больного может указывать на патологические изменения в печени (цирроз, гепатиты, онкологическое заболевание).
[sc name=”rtb_content_mid”]
Анализ мочи и каловых масс
Как желчный пузырь выполняет свою функцию, оценить можно по результатам проверки урины и кала пациента.
Главный показатель — количество билирубина в биоматериале. Низкое содержание вещества в испражнениях приводит к его накоплению в коже. Желтый оттенок дермы — прямое доказательство неправильного функционирования печени и желчного пузыря.
При холецистите может быть обесцвечивание кала. Копрограмма показывает много азотистых продуктов, жира, которые придают белесый оттенок. Причина — недостаток желчи в кишечнике из-за непроходимости холедохов (ЖКБ).
Анализ кала дает информацию о паразитарных поражениях печени, желчевыводящих каналов.
Какие должны быть анализы мочи при холецистите:
- цвет темно-коричневый;
- кислотность не выше 7 pH;
- билирубин 17-34 ммоль/л;
- превышена норма белка;
- присутствуют фосфаты;
- наличие слизи, бактерий.
Показатели мочи отражают воспаление в желчном пузыре, закупорку каналов оттока желчи.
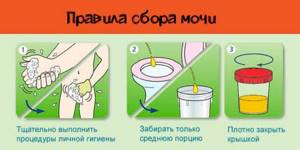
Правила сбора:
- исключить из рациона продукты, меняющие ее цвет;
- за 2-3 дня прекратить прием витаминов, мочегонных лекарств;
- собирать мочу с утра, именно среднюю часть.
Контейнер для анализов должен быть стерильным. Хранить материал нельзя.
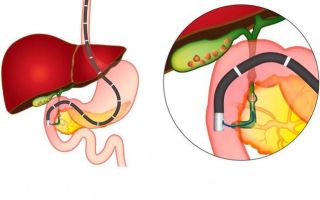
Ультразвуковое исследование и компьютерная томография
Чтобы дополнить анамнез, проводится УЗИ желчного пузыря. Ультразвук выявляет изменение размеров и формы органа, неравномерность стенок, присутствие внутри уплотнений, камней. Позволяет увидеть неравномерное накопление желчи, определить ее плотность.
Подготовка к скринингу:
- голодание 12 часов до процедуры;
- исключить напитки (чай, кофе), курение, жевательную резинку на 2-3 дня перед проведением УЗИ, КТ.
Обследование проводится в двух положениях: на спине, на левом боку.
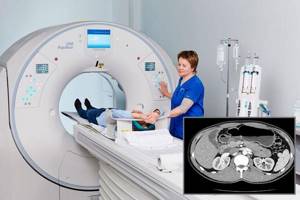
Форма холецистита определяется компьютерной томографией, с помощью которой можно выявить – острая или хроническая фаза. Дополнительно информирует о новообразованиях, воспалении протоков (холангит), дискинезии, полипах и камнях в полости пузыря, его каналов. Лучевой способ дает больше информации о патологии органа, чем УЗИ.
[sc name=”rtb_content_down”]
Специальная подготовка не требуется. При контрастном способе есть ограничение в последнем приеме пищи (за 4-5 часов). Во время процедуры пациент должен снять все украшения, чтобы не исказить результат. Положение – лежа на спине.
Для диагностики заболевания желчного пузыря комплексное инструментальное обследование наиболее информативно. Отличительная его черта — неинвазивность.
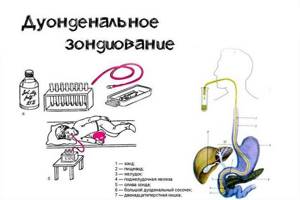
Исследование желчного пузыря специальным зондом
Исследовав методом гастродуоденального зондирования желчный пузырь, диагностируют изменения в работе органа. Подготовительный этап заключается в суточном голодании, приеме желчегонных средств.
Зондирование проходит поэтапно:
- Материал берется из 12-перстной кишки. Порция «A» собирается 10-20 мин.
- При помощи специального раствора, который вливается через зонд, стимулируется сжатие сфинктера Одди (3-5 мин).
- Желчь собирается из внепеченочных холедохов. Сбор длится около 3 мин.
- «B» берется из желчного пузыря в течение 20-30 мин.
- «C» забирается из печени. Заключительный этап длится 30 мин.
Полученный биоматериал проверяется по 2 направлениям:
- Микроскопия — для обнаружения слизи, кислот, лейкоцитов, микролитов и ряда других веществ. Наличие их в порции «B» говорит о воспалении органа.
- Биохимия — определяет уровни билирубина, лизоцима, белков, щелочной фосфатазы, иммуноглобулинов A и B. Отклонения от норм подтверждает диагноз холецистит.
Повторная процедура зондирования делается через 3 суток. Ее проводят с целью анализа желчных протоков на присутствие паразитов, а также для оценки сократимости путей, выводящих желчь.
Какие анализы сдают при холецистите, решает только врач. Комплекс исследований, применяемых в медицине, помогает дать точное заключение. Инструментальные способы проводятся разным оборудованием, но цель одна — определить патологии желчного пузыря и желчевыводящих протоков.
Лабораторная диагностика информирует о воспалительных процессах в органах, наличии болезнетворных бактерий и паразитов. Включает общий и биохимический анализ крови, печеночные пробы, анализ мочи, кала. После тщательного осмотра гастроэнтеролог найдет истинную причину недомогания с помощью анализов и исследований, проводимых ультразвуком (УЗИ) и лучевой томографией (КТ).
Холецистит доставляет неприятные ощущения, боль, ухудшение общего состояния. Часто маскируется под иные болезни в ЖКТ.
Видео
Источник: https://puzyr.info/analizy-pri-holecistite/
Какую функцию выполняют желчные кислоты в крови: синтез, роль
Желчные кислоты – специфические компоненты желчи, представляющие собой конечный продукт метаболизма холестерина в печени. Сегодня поговорим о том, какую функцию выполняют желчные кислоты и каково их значение в процессах переваривания и усвоения пищи.
Роль желчных кислот
Желчные кислоты – органические соединения, имеющие большое значение для нормального течения пищеварительных процессов. Это производные холановой кислоты (стероидные монокарбоновые кислоты), которые образуются в печени и вместе с желчью выделяются в 12-перстную кишку. Их основное предназначение – эмульгирование жиров, поступающих с пищей и активизация фермента липазы, которая вырабатывается поджелудочной железой для утилизации липидов. Таким образом, именно желчным кислотам отведена решающая роль в процессе расщепления и всасывания жиров, что является важным фактором в процессе переваривания пищи.
В желчи, вырабатываемой печенью человека, содержатся следующие желчные кислоты:
- холевая;
- хенодезоксихолевая;
- дезоксихолевая.
В процентном выражении содержание этих соединений представлено соотношением 1:1:0,6. Кроме того, в небольших количествах в желчи содержатся такие органические соединения, как аллохолевая, литохолевая и урсодезоксихолевая кислоты.
Сегодня ученые располагают более полными сведениями о метаболизме желчных кислот в организме, об их взаимодействии с белками, жирами и клеточными структурами. Во внутренней среде организма желчные соединения играют роль поверхностно-активных веществ.
То есть, они не проникают сквозь клеточные мембраны, но регулирует течение внутриклеточных процессов.
С помощью новейших исследовательских методов установлено, что желчные кислоты влияют на функционирование различных отделов нервной, дыхательной системы и работу пищеварительного тракта.
Функции желчных кислот
Благодаря тому, что в структуре желчных кислот присутствуют гидроксильные группы и их соли, обладающие свойствами детергентов, кислотные соединения способны расщеплять липиды, участвовать в их переваривании и всасывании в стенки кишечника. Кроме того, желчные кислоты выполняют следующие функции:
- способствуют росту полезной кишечной микрофлоры;
- регулируют синтез холестерина в печени;
- участвуют в регуляции водно-электролитного обмена;
- нейтрализуют агрессивный желудочный сок, поступающий в кишечник с пищей;
- способствуют усилению перистальтики кишечника и предотвращению запоров:
- проявляют бактерицидное действие, подавляют гнилостные и бродильные процессы в кишечнике;
- растворяют продукты липидного гидролиза, что способствует их лучшему усвоению и быстрой трансформации в вещества, готовые для обмена.
Образование желчных кислот происходит в процессе переработки холестерина печенью. После того, как пища попадает в желудок, желчный пузырь сжимается и выбрасывает порцию желчи в 12-перстную кишку. Уже на этой стадии начинается процесс расщепления и усвоения жиров и всасывание жирорастворимых витаминов – А, Е, Д, К.
После того, как пищевой комок достигает конечных отделов тонкого кишечника, появляются желчные кислоты в крови. Затем, в процессе кровообращения они поступают в печень, где соединяются с желчью.
Синтез желчных кислот
Желчные кислоты синтезируются печенью. Это сложный биохимический процесс, основанный на экскрекции избытка холестерина. При этом образуется 2 типа органических кислот:
- Первичные желчные кислоты (холевая и хенодезоксихолевая) – синтезируются клетками печени из холестерина, в дальнейшем конъюгируются с таурином и глицином, секретируются в составе желчи.
- Вторичные желчные кислоты (литохолевая, дезоксихолевая, аллохолевая, урсодезоксихолевая) – образуются в толстом кишечнике из первичных кислот под действием ферментов и кишечной микрофлоры. Микроорганизмы, содержащиеся в кишечнике, могут образовывать более 20 разновидностей вторичных кислот, но практически все они (кроме литохолевой и дезоксихолевой) выводятся из организма.
Синтез первичных желчных кислот проходит в два этапа – сначала образуются эфиры желчных кислот, потом начинается стадия конъюгации с таурином и глицином, в результате чего образуются таурохолевая и гликохолевая кислоты.
В пузырной желчи присутствуют именно парные желчные кислоты – конъюгаты. Процесс циркулирования желчи в здоровом организме происходит от 2-х до 6 раз в сутки, такая периодичность напрямую зависит от режима питания.
В процессе циркуляции около 97% жирных кислот проходят процесс реабсорбции в кишечнике, после чего с кровотоком попадают в печень и вновь выделяются с желчью.
В печеночной желчи присутствуют уже соли желчных кислот (холаты натрия и калия), что объясняет ее щелочную реакцию.
Структура желчных и парных желчных кислот разная. Парные кислоты образуются при соединении простых кислот с таурином и гликоколом, что в несколько раз повышает их растворимость и поверхностно- активные свойства. Подобные соединения содержат в своей структуре гидрофобную часть и гидрофильную головку.
Молекула конъюгированной желчной кислоты разворачивается таким образом, чтобы ее гидрофобные ответвления контактировали с жиром, а гидрофильное кольцо – с водной фазой.
Такое строение позволяет получать стабильную эмульсию, так как процесс дробления капли жира ускоряется, а образующиеся мельчайшие частички быстрее усваиваются и перевариваются.
Нарушения метаболизма желчных кислот
Любые нарушения синтеза и метаболизма желчных кислот приводят к сбоям пищеварительных процессов и поражению печени (вплоть до цирроза).
Снижение объема желчных кислот ведет к тому, что жиры не перевариваются и не усваиваются организмом. При этом происходит сбой механизма всасывания жирорастворимых витаминов (А, Д, К, Е), что становится причиной гиповитаминозов.
Дефицит витамина К ведет к нарушению свертываемости крови, что повышает риск развития внутренних кровотечений. На нехватку этого витамина указывает стеаторея (большое количество жира в каловых массах), так называемый «жирный стул».
Пониженные показатели уровня желчных кислот наблюдаются при обструкции (закупорке) желчных путей, что провоцирует нарушение выработки и застой желчи (холестаз), непроходимость печеночных протоков.
Повышенные желчные кислоты в крови становятся причиной разрушения эритроцитов, понижения уровня СОЭ, снижения артериального давления. Эти изменения происходят на фоне деструктивных процессов в клетках печени и сопровождаются такими симптомами, как кожный зуд и желтуха.
Одной из причин, влияющих на уменьшение выработки желчных кислот, может стать дисбактериоз кишечника, сопровождающийся усиленным размножением патогенной микрофлоры.
Кроме этого существует множество факторов, способных повлиять на нормальное течение пищеварительных процессов.
Задача врача – выяснить эти причины, чтобы эффективно лечить заболевания, связанные с нарушением метаболизма желчных кислот.
Анализ на желчные кислоты
Для определения уровня желчных соединений в сыворотке крови применяют следующие методы:
- колорометрические (энзиматические) тесты;
- иммунное радиологическое исследование.
Наиболее информативным считается радиологический метод, с помощью которого можно определить уровень концентрации каждой составляющей желчи.
Чтобы определить количественное содержание компонентов назначают биохимию (биохимическое исследование) желчи. Этот метод имеет свои недостатки, но позволяет сделать выводы о состоянии билиарной системы.
Так, повышение уровня общего билирубина и холестерина указывает на холестаз печени, а снижение концентрации желчных кислот на фоне повышенных показателей холестерина говорит о коллоидной неустойчивости желчи. Если в желчи отмечается превышение уровня общего белка, говорят о наличии воспалительного процесса. Снижение липопротеидного индекса желчи указывает на нарушение функций печени и желчного пузыря.
Для определения выхода желчных соединений на анализ берут кал. Но поскольку это довольно трудоемкий способ, его часто заменяют другими методами диагностики, в числе которых:
- Проба с секвестрацией желчи. В ходе исследования пациенту в течение трех дней дают холестирамин. Если на этом фоне отмечается усиление диареи, делают вывод, что всасываемость желчных кислот нарушена.
- Проба с использованием гомотаурохолевой кислоты. В процессе исследования делается серия сцинтиграмм в течение 4-6 суток, что позволяет определить уровень мальабсорбции желчи.
При определении дисфункции метаболизма желчных кислот, кроме лабораторных методов, дополнительно прибегают к инструментальным способам диагностики.
Пациента направляют на УЗИ печени, что позволяет оценить состояние и структуру паренхимы органа, объем патологической жидкости, скопившейся при воспалении, выявить нарушение проходимости желчных протоков, наличие конкрементов и прочих патологических изменений.
Кроме УЗИ могут применяться следующие диагностические методики, позволяющие обнаружить патологии синтеза желчи:
- рентген с контрастным веществом;
- холецистохолангиография;
- чрескожно-чреспеченочная холангиография.
Какой метод диагностики выбрать, лечащий врач решает индивидуально для каждого пациента с учетом возраста, общего состояния, клинической картины заболевания и прочих нюансов. Курс лечения специалист подбирает по результатам диагностического обследования.
Особенности терапии
В составе комплексного лечения при нарушениях пищеварения часто назначают секвестранты желчных кислот. Это группа гиполипидемических препаратов, действие которых направлено на снижение уровня холестерина в крови. Термин «секвестрант» в дословном переводе означает «изолятор», то есть такие лекарства связывают (изолируют) холестерин и те желчные кислоты, которые синтезируются из него в печени.
Секвестранты необходимы для снижения уровня липопротинов низкой плотности (ЛПНП) или так называемого «плохого холестерина», высокий уровень которого повышает риск развития тяжелых сердечно-сосудистых заболеваний и атеросклероза.
Закупорка артерий холестериновыми бляшками может привести к инсульту, инфаркту, а использование секвестрантов позволяет решить эту проблему, избежать осложнений коронарного характера за счет снижения выработки ЛПНП и накопления его в крови.
Дополнительно секвестранты снижают выраженность кожного зуда, возникающего при закупоривании желчных протоков и нарушении их проходимости. Популярные представители этой группы – препараты Колестерамин (Холестерамин), Колестипол, Колесевелам.
Секвестранты желчных кислот можно принимать длительно, так как они не всасываются в кровь, но их использование ограничено плохой переносимостью. В процессе лечения часто возникают диспепсические расстройства, метеоризм, запор, тошнота, изжога, вздутие живота, изменение вкусовых ощущений.
Сегодня на замену секвестрантам приходит другая группа гиполипидемических средств – статины. Они проявляют наилучшую эффективность и обладают меньшим числом побочных эффектов.
Механизм действия подобных препаратов основан на угнетении ферментов, отвечающих за образование холестерина.
Назначать медикаменты этой группы может только лечащий врач после лабораторных анализов, определяющих уровень холестерина в крови.
Представители статинов – препараты Правастатин, Розувастатин, Аторвастатин, Симвастатин, Ловастатин.
Польза статинов, как лекарственных средств, снижающих риск развития инфаркта и инсульта, неоспорима, но при назначении препаратов врач должен учитывать возможные противопоказаний и побочные реакции.
У статинов их меньше, чем у секвестрантов, да и сами лекарства легче переносятся, тем не менее, в некоторых случаях отмечаются негативные последствия и осложнения, вызванные приемом этих средств.
Источник: https://PechenZdrav.ru/bolezni-pecheni/zhelchnye-kisloty-v-krovi/
Желчные кислоты: структура, функции в организме, диагностика и анализы :
Они представляют собой органические кислоты, которые являются особыми компонентами желчи и играют важную роль при всасывании и переваривании жиров, а также участвуют в переносе липидов в водной среде. Ко всему прочему, желчные кислоты представляют собой конечный продукт обмена холестерина.
Структура кислот
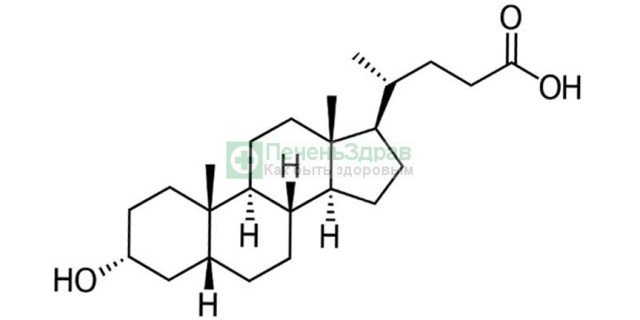
Химическая структура желчной кислоты является производной холановой кислоты (C23H39COOH). К ее кольцевой структуре происходит присоединение одной или нескольких гидроксильных групп. Холановые и желчные кислоты включают в себя 5 углеродных атомов, в конце которых находится COOH.
Желчь человека содержит холевую (3-альфа, 7-альфа, 12-альфа-триокси-5-бета-холановая) и хенодезоксихолевую кислоту, а также в толстой кишке происходит преобразование первичных кислот во вторичные, содержащие дезоксихолевую, литохолевую, аллохолевую и урсодезоксихолевую кислоты.
У взрослого человека они должны составлять: литохолевая – 2 %, хенодезоксихолевая — 34 %, холевая- 38 %, дезоксихолевая — 28 %.
Биологическая роль
Важную роль желчные кислоты играют в пищеварительной системе человека. В первую очередь они эмульгируют пищевые жиры.
Во-вторых, выполняют роль перевозчика, который переносит труднорастворимые в воде витамины — продукты гидролиза жира.
Во время процесса эмульгирования происходит дробление сложных частиц на более мелкие, что позволяет им лучше усвоиться. Третья роль желчных кислот – это активация липолитических ферментов.
Функция кислот
Какую функцию выполняют желчные кислоты в организме человека? Благодаря своей структуре, в которой содержится гидроксильная группа, а также их соли, обладающие свойством детергента, кислотное соединение способно расщепить липиды и принимать участие во всасывании и их переваривании.
Помимо всего, выполняют желчные кислоты функцию регулировки синтеза холестерина в печени. К тому же холевые кислоты нейтрализуют желудочный сок, который поступает в кишечник вместе с пищей. Способствует подавлению бродильных и гнилостных процессов за счет проявления бактерицидных действий.
Желчные кислоты усиливают перистальтику кишечника, чем предотвращают возникновение запора. Также они принимают участие в водно-электролитном обмене. Холевые кислоты способствуют росту полезной микрофлоры кишечника. Также важной является роль желчных кислот в переваривании липидов.
Это позволяет им лучше усваиваться и трансформировать вещества для обмена.
Образование кислот
Образование кислот происходит во время процесса переработки холестерина печенью. Когда пища попадает в желудок, происходит сжатие желчного пузыря и выброс порции желчи в 12-перстную кишку.
На этой начальной стадии происходит процесс расщепления и усвоение жиров. Происходит всасывание жирорастворимых витаминов. Когда пищевой комок достигнет тонкого кишечника, появятся в крови желчные кислоты.
После в процессе кровообращения они начнут поступать в печень.
Классификация холеновых кислот
Желчные кислоты делятся на две группы: первичные и вторичные.
Первичные состоят из хенодезоксихолевых и холевых соединений. Они образуются непосредственно в печени. Вторичные возникают у человека в кишечнике за счет воздействия микрофлоры на первичные кислоты.
Происходит синтез аллохолевых, литохолевых, урсодезоксихолевых и дезоксихолевых молекул. Микроорганизмы в кишечнике образуют около 20 различных вторичных кислот. Только две молекулы: литохолевая и дезоксихолевая возвращаются обратно в печень человека путем всасывания в кровяное русло.
Остальные выводятся вместе с калом. Первичные кислоты, перед тем как попасть в кишечник, соединяются с таурином, аминокислотами и глицином. В результате чего происходит образование тауродезоксихолевых, гликолевых молекул. В науке они называются парными.
За счет своего сложного состава они выполняют различные функции организма.
Кислоты и липиды
Переваривание липидов происходит в двенадцатиперстной кишке. Именно туда поступает липаза вместе соком поджелудочной железы, а также конъюгированные кислоты, которые входят в состав желчи. Также с желчью поступают вещество, которое стабилизирует липазу.
Холевые кислоты точно так же, как амфифильные соединения, преобразуются на границе жира и воды. Гидрофильная погружается в воду, а вот гидрофобная в жир, что приводит к разделению капель жира и увеличивает их количество.
Липаза сорбируется на поверхности мицелл, она гидролизует эфирные связи в молекулах липидов. Происходит высвобождение жирных кислот, которые усиливают липидное эмульгирование.
Примерно 3/4 липидов всасываются в кишечник в виде моноациглицеридов, а также в небольшом количестве нераспавшихся жиров.
Холевые кислоты образуют с жирными кислотами мицеллы, которые позволяют проникнуть в клетки слизистой. После чего происходит высвобождение желчных кислот в кровоток.
Кровь поступает в печень и затем происходит секретирование в желчные капилляры. В сутки организм теряет около 0,3 граммов желчных кислот, они выходят вместе с калом.
Потеря холевых кислот восполняется за счет синтеза, происходящего в печени.
Нарушение в работе кислот
Нарушение оттока желчи называют холестаз. Пища, которая потребляется в течение дня, влияет на желчь, а также на секреторную жидкость. В момент переваривания жидкость смешивается с холевыми кислотами, растворяя их и очищая организм от токсинов.
Также помогает усваиваться аминокислотам и витаминам. С наступлением перерыва в приеме пищи, желчь также продолжает выделяться, но уже поступает в желчный пузырь. Она скапливается в пузыре до нового приема еды.
Жидкость проходит по двенадцатиперстной кишке, объединяясь с секреционной жидкостью, которую выделяет печень.
Холестаз делят на два типа:
- Внутрипеченочный – этот тип возникает при заболевании или проблеме с печенью. Он может быть вызван инфекцией или вирусом, а также хроническим заболеванием организма в целом.
- Внепеченочный – этот тип возникает при заболевании поджелудочной железы или двенадцатиперстной кишки.
Причина нарушения
При циррозе печени, а также при гепатите происходит нарушение протока желчи. Так как желчь проходит по протокам, то при заболевании органов пищеварения могут возникнуть проблемы с ее прохождением. Причины возникновения нарушения желчегонного свойства следующие:
- большое содержание холестерина в желчи может привести к нарушению липидного обмена веществ в организме;
- однообразное питание может привести к ограниченному оттоку жидкости;
- тяжелые заболевания печени, такие как цирроз или рак, также вызывают меньший отток;
- маленькое содержание липидов препятствует сгущению желчи;
- при заболевании желчного пузыря возникают проблемы с оттоком;
- у женщин проблемы с желчными кислотами возникают при беременности, а также при климаксе;
- нестабильный эмоциональный фон и прием антидепрессантов также ведут к нарушению.
Плохая проходимость желчи может вызвать более серьезную проблему — это ее застой. При эмульгации липидов желчные кислоты выводят из организма лишний билирубин и холестерин. Застой приведет к поносу, вздутию живота и метеоризму.
Из-за того, что холестерин будет попадать в кровь, велика вероятность появления атеросклероза. Возникает риск возникновения холецистита, что может привести к образованию камней.
Возникает недостаток холевых кислот, из-за чего не происходит переваривание сложных липидов и усвоение жирорастворимых витаминов в организме. У человека возникает синдром мальабсорбции.
Токсины и вредные организмы не уничтожаются и не выводятся при помощи желчных кислот, а наоборот, развиваются в организме человека, вызывая опасные заболевания. Большое количество желчи приводит к повреждению печени разрушению. Заболевание желчного пузыря может привести к желтухе.
Диагностика кислот
Одним из способов узнать содержание желчных кислот в организме является биохимический анализ на желчные кислоты. Его назначает доктор в том случае, если возникли подозрения на сбой в работе печени. Уровень их повышается даже при небольшой патологии. Первичными симптомами для доктора служат следующие факторы:
- резкая потеря веса:
- высыпание и кожный зуд:
- размер печени увеличивается:
- сухость кожи.
Изменение нормы в количестве желчных кислот может возникнуть у женщин в период беременности. Поэтому помимо сдачи анализа, требуются и другие исследования для точной картины заболевания.
Лечение и восстановление работы желчных кислот
При возникновении незначительных проблем с проходимостью желчи врач может назначить желчегонные препараты, которые способствуют улучшению ее оттока. Помимо медикаментозного лечения, доктор предлагает и народные средства, которые способствуют проходимости. В основном, это желчегонные травы, а также настой из шиповника.
При возникновении инфекционной проблемы, связанной с застоем желчи, доктор выписывает антибиотики и спазмолитики.
При сильном застое требуется хирургическое вмешательство. Хирург делает операцию в зависимости от того места, где произошел сбой. Основной задачей врача является восстановление протока желчи в печень.
Для этого ставятся специальные дренажи. Они способствуют протоку желчных кислот и восстанавливают тем самым их функции. Если протокам желчи мешает камень, его удаляют.
Удаление камня может происходить как хирургическим путем, так и при помощи лазера.
В сложных случаях происходит удаление желчного пузыря, а проток пускают прямо в двенадцатиперстную кишку.
Как избежать застоя желчи?
Для лучшей работы желчных кислот нужно соблюдать простые правила. Еда должна быть разнообразной и съедаться в одно и то же время. Ограничить потребление очень жирной пищи, применять небольшое количество соли в пищу. Для людей, перенесших удаление желчного пузыря, врачи рекомендуют диету № 5, которая содержит полезные вещества и способствует восстановлению организма.
Для того чтобы желчь выделялась в достаточном количестве и не происходил ее застой, важно двигаться. Застой желчных кислот может быть вызван не только неправильным питанием, но также сидячей и малоподвижной работой.
Работа желчных кислот зависит от человека и его образа жизни. Даже генетически расположенные к проблемам люди могут избежать их появления, соблюдая правильный образ жизни и консультируясь со специалистом.
Важно включить в свой день зарядку, простую гимнастику, больше гулять на свежем воздухе. Не нужно перегружать организм, лучше всего подходит умеренная физическая активность.
Желчная кислота играет важную роль в пищеварительной системе.
Источник: https://www.syl.ru/article/380481/jelchnyie-kislotyi-struktura-funktsii-v-organizme-diagnostika-i-analizyi
Биохимический анализ крови для печени желчного пузыря поджелудочной железы
Однако болевой симптом появляется отнюдь не сразу, он скорее сигнализирует о том, что болезнь начала прогрессировать и лечение нужно начинать немедленно.
Выявив первые признаки сбоев в работе этих важнейших для пищеварения и кроветворения желез, можно не только избежать острых приступов боли и длительного лечения, но и полностью избавить себя от риска, предупредив развитие патологического процесса.
На начальном этапе простая корректировка рациона питания, изменение образа жизни и контроль за массой тела спасают от болезней, опасных для жизни. Процедура проверки состояния печени и поджелудочной несложная, стоит 1 раз в год выбрать время и пройти ее.
Как проверить печень?
Печень похожа на фильтр, в котором оседают полученные с пищей, при дыхании вредные вещества, токсины, здесь они нейтрализуются и выводятся из организма. От этого органа зависит состояние иммунной системы, здесь вырабатываются жирные кислоты, помогающие усвоить жиры, глюкозу, «химическая лаборатория» печени отвечает за получаемую из пищи энергию и обезвреживание до 90% ядов и токсинов. Опасность состоит в том, что болевые ощущения при заболеваниях печени появляются только после серьезнейших, часто необратимых процессах.
Уникальная выносливость органа и способность к регенерации позволяет ему до последнего бороться за здоровье человека.
Мнение эксперта
Ковалева Елена Анатольевна
Врач-Лаборант. Опыт работы в клинико-диагностической службе 14 лет.
Задать вопрос эксперту
Быстрая утомляемость, раздражительность, чувство дискомфорта в правом боку под ребрами – вот и все симптомы нарушений в работе печени на первом этапе.
Проверить ее работу можно несколькими методами.
- Скриннинг – диагностика: забор крови из вены и дальнейшее исследование содержащихся в ней ферментов печени. Значительное содержание в венозной крови аспартатаминотрансферазы (АСТ) и аланинаминотрансферазы (АЛТ) означает, что началось разрушение клеток железы. Небольшое отклонение говорит о нарушении обмена веществ.
- Общий и биохимический анализ крови: даже при нормальной концентрации общего билирубина при патологических процессах в печени будет увеличена его конъюгированная фракция. Важными показателями являются уровень сахара, креатинина, белка.
- Анализ мочи: наличие уробилина свидетельствует о нарушениях процессов в печени.
- УЗИ покажет состояние печени, воспалительные процессы, новообразования, структуру органа, размеры, в целом поможет врачу разобраться в спорных ситуациях и поставить правильный диагноз.
- Маркеры на гепатиты исключат вероятность инфекций
- Биопсия печени назначается для полного исследования клеток при подозрениях на опухолевые процессы, цирроз.
Увеличена поджелудочная железы у ребенка
Часто человек становится пациентом гастроэнтеролога или гепатолога, только когда боль становится невыносимой.
Говорить о полном излечении на этой стадии уже не приходится, в лучшем случае предстоит длительное лечение и жесткая диета, исключающее острое, жирное, жареное, соленое.
При своевременном диагностировании и правильно подобранном лечении вероятность полного излечения составляет 80%.
Как проверить поджелудочную железу?
На неправильное питание, нездоровый образ жизни реагирует не только печень, но и поджелудочная железа. Патологические процессы в ней приводят к развитию заболеваний, при которых под угрозой оказывается жизнь пациента.
Мнение эксперта
Ковалева Елена Анатольевна
Врач-Лаборант. Опыт работы в клинико-диагностической службе 14 лет.
Задать вопрос эксперту
Очень высок процент осложнений и летальных исходов в случае острого панкреатита, опухолевых новообразований, онкологических процессов. Диагностирование болезней поджелудочной железы на ранних стадиях – часто единственный шанс сохранить жизнь.
Для проверки поджелудочной железы сегодня используют как новейшие, так и давно ставшие традиционными методы.
- Общий и биохимический анализ крови: повышенный уровень лейкоцитов, СОЭ говорят о воспалительном процессе, важны для диагностики уровень билирубина, гаммаглобулина, серомукоида, уровень которых будет высоким при болезнях поджелудочной железы.
- Анализ на ферментную активность: уровень амилазы в крови и моче, липазы в сыворотке крови, трипсиногена, изоамилазы в крови и моче говорит не только о наличии или отсутствии болезни, но и о том, на какой стадии находится заболевание, протекает в острой или хронической форме.
- Анализ кала: изменение количества жира, эластазы, активности химотрипсина позволяет диагностировать хронический панкреатит
- УЗИ – наиболее информативное исследование, позволяющее «увидеть» размеры, плотность и контуры железы, новообразования.
- Ангиография поможет исключить онкологию.
- Компьютерная томография: точно и четко показывает очаги воспалительных и других процессов, достоинство этого метода и в точном объемном изображении железы, позволяющем внимательно изучить орган.
Поджелудочная железа ответственна за уровень инсулина, гликогена, выработку ферментов, расщепляющих белки, жиры и углеводы, поэтому любые нарушения в ее работе крайне негативно сказываются на всех органах и процессах, протекающих в организме. Но самостоятельно поставить диагноз не стоит и пытаться, слишком похожи симптомы многих ее болезней. Только врач может верно истолковать результаты обследования и выбрать правильный курс лечения.
Какие анализы нужно сдать?
При ощущении дискомфорта в правом или левом подреберье, опоясывающих болях, нарушении стула, частых приступах тошноты, рвоты, ощущении сухости или горечи во рту, тем более изменении цветы кожи и слизистых, их окрашивании в желтый цвет обязательно необходимо обратиться к терапевту или гастроэнтерологу. Обычно при наличии таких симптомов назначают:
- общий и биохимический анализ крови;
- тест на толерантность к глюкозе;
- анализ мочи;
- анализ кала;
- УЗИ, а при наличии признаков патологии – МРТ, биопсию.
Мнение эксперта
Ковалева Елена Анатольевна
Врач-Лаборант. Опыт работы в клинико-диагностической службе 14 лет.
Задать вопрос эксперту
Внимательно отнестись к рекомендациям и назначениям медиков стоит при любых отклонениях от нормы. Слишком высок риск развития заболеваний, трудно поддающихся лечению, слишком поздно появляются тревожные симптомы, потому и процент летальных исходов остается высоким.
Как распознать патологические процессы в домашних условиях?
- Усталость, слабость, неприятные ощущения после приема жирной пищи, боль в правом или левом подреберье, режущая или тянущая говорят о проблемах с этими железами.
- Горький привкус во рту, тошнота и рвота, ухудшившийся аппетит также говорят о проблемах.
- Пигментация, сосудистые звездочки, угревая сыпь – признаки гормональных сбоев, причиной которых могли стать сбои в работе печени или поджелудочной.
- Желтые пятна на языке, склерах глаз, желтушный оттенок кожи – симптом, заметив который, нужно немедленно обращаться в больницу.
Наличие любых из этих симптомов, повышенная температура, чувство жажды и голода, усиление болевых ощущений – явные признаки патологических процессов. А если человек неправильно питается, склонен к полноте или начал слишком быстро терять вес, злоупотребляет алкоголем, необходимо полное обследование и серьезное лечение, скорее всего, органы серьезно пострадали и не могут справляться с нагрузкой.
Обследование и постоянный мониторинг показаны беременным, детям и подросткам. Любое отклонение от нормы без надлежащей корректировки может стать причиной серьезных изменений, хронических болезней.
Источник: https://mr-gergebil.ru/biohimicheskij-analiz-krovi-dlja-pecheni-zhelchnogo-puzyrja-podzheludochnoj-zhelezy/