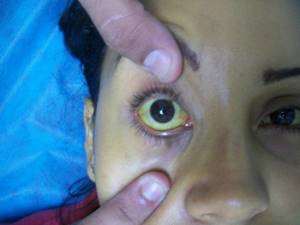
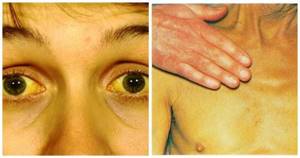
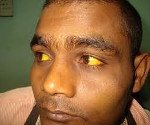
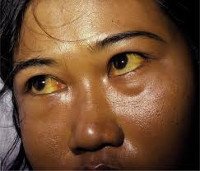
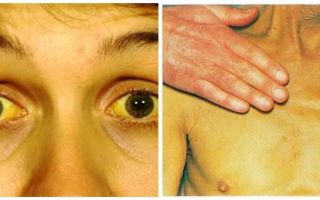
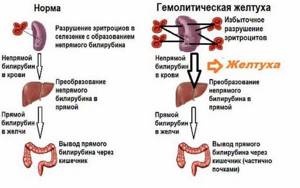
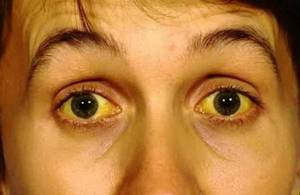
Гемолитическая желтуха появляется при резком повышении показателя билирубина в крови. У пациента окрашиваются в жёлтый цвет склеры, кожа и слизистые оболочки.
Патология провоцируется расстройствами в работе эритроцитарной системы, когда имеет место значительный процент распада эритроцитов. Из-за этого начинает увеличиваться показатель билирубина.
Болезнь может появиться как при рождении, так и в течение жизни, если возникнут провоцирующие факторы.
Основные причины
У новорожденных детей в большинстве случаев желтуха возникает из-за того, что материнская кровь несовместима с ребёнком. Конфликт возникает по резус-фактору или из-за группы крови. Если в организме плода присутствуют антигены, полученные от отца, а у женщины этих антигенов нет, тогда начинается синтез антител и белков.
Антитела начинают возникать ещё во время внутриутробного развития. Из-за этого есть риск потерять беременность, а также могут появиться проблемы с плодом. Больше всего антител копится к концу беременности или к родам. В этот период проявляются симптомы гемолитической желтухи.
Антитела, которые вырабатываются в организме матери, проходят гематоплацентарный барьер и попадают в кровоток эмбриона. Именно там они начинают оседать на эритроциты, что приводит к их разрушению. У ребёнка возрастает показатель билирубина, что негативно сказывается на состоянии его здоровья.
У взрослых людей желтуха возникает по другим причинам, которых немало:
- Воспаление лёгких крупозного типа или инфаркт дыхательных путей.
- Печёночные патологии.
- Гематомы и травмы, которые затрагивают внутренние органы.
- Онкологические опухоли.
- Хроническое или острое отравление мышьяком, лекарствами и другими веществами.
- Наследственные болезни крови – сфероцитоз, талассемия.
- Болезнь Аддисона-Бирмера.
- Малярия, носящая инфекционный характер и передающаяся через кровь.
- Эндокардит септического типа.
- Анемия разных видов.
- Лучевая патология.
- Переливание крови, которая несовместима с резусом и группой пациента.
- Сепсис, лейшманиоз и другие инфекции.
Под воздействием провоцирующих факторов начинается гемолитическая желтуха. Чтобы остановить развитие патологии, необходимо обратиться к врачу и пройти диагностику. Самостоятельно не удастся вылечить заболевание, потому как важно профессионально подобрать лечение.
Симптоматика
При начале гемолитической желтухи у пациента наблюдаются тревожные признаки, из-за которых значительно ухудшается самочувствие. При этом сложно сказать, как быстро будет развиваться болезнь, потому как всё индивидуально. У некоторых пациентов наблюдается только незначительная желтушность дермы. У других могут появляться тяжёлые гемолитические кризисы, которые вызваны интоксикацией.
Ярче всего будут окрашены эпидермис, внутренняя часть сосудов и конъюнктива. При этом люди с развитой мускулатурой подвергаются более явным изменениям, чем полные пациенты.
Могут наблюдаться следующие признаки:
- Средняя степень желтушности склер или дермы.
- Побледнение кожи.
- Увеличение размеров селезёнки.
- Потемнение кала.
- Ухудшение работоспособности и сильная слабость.
- Повышенная сонливость.
- Желчные колики.
- Изменение цвета мочи.
Самостоятельно можно определить гемолитическую желтуху по отсутствию зуда и болевых ощущений в печени. Орган не увеличивается, и это можно определить при проведении обследований.
У детей наблюдаются такие же признаки, как и у взрослых пациентов. При этом в младенческом возрасте симптоматика усиливается быстрее, потому как организм не окреп. У новорожденных нередко пожелтение дермы наблюдается уже через несколько часов после появления на свет.
Опасность недуга заключается в том, что симптоматика напоминает стандартную анемию, которая чаще всего не вызывает опасений. Нередко люди игнорируют слабость, безразличие к окружающим событиям и быструю утомляемость, считая это стандартной усталостью. Изменение цвета дермы часто возникает только на поздних стадиях, поэтому важно до этого момента посетить больницу.
Способы диагностики
Прежде чем начинать терапию, потребуется пройти профессиональную диагностику. Только лишь симптомов недостаточно для того, чтобы поставить точный диагноз. Врач направит на ряд анализов, чтобы точно понять, с чем приходится иметь дело.
При первичном осмотре врач будет обращать внимание на оттенок дермы, наличие расчёсов, а также на участки гиперпигментации. Придётся провести дифференциальную диагностику, чтобы отличить гемолитическую желтуху от других видов патологий. Только с помощью определённых исследований удастся поставить диагноз.
Список анализов
По результатам исследований можно сделать вывод о том, с чем именно приходится иметь дело. Врач по своему усмотрению направляет пациента на конкретные диагностические процедуры.
Какие анализы назначаются:
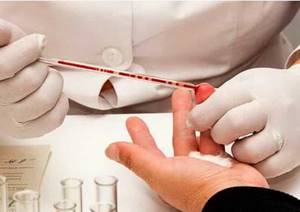
- Общий и биохимический анализ крови. С их помощью получится понять, присутствует ли воспалительный процесс в организме. Важно определить показатель билирубина и резистентность эритроцитов.
- Анализ фекалий. Гемолитическую желтуху удастся заподозрить в том случае, если присутствует большое содержание стеркобилина.
- Анализ урины. Врач обратит внимание на значение уролибина, потому как при гемолитической желтухе оно будет повышено.
- Ультразвуковое исследование печени. Во время него удаётся понять, имеются ли какие-либо изменения в размере и структуре органа.
По итогам всех диагностических мероприятий удастся сделать однозначный вывод по поводу состояния здоровья пациента. После этого медицинский специалист назначит терапевтическую схему, которую будет корректировать в процессе лечения.
Особенности терапии
Основная задача лечения при гемолитической желтухе – устранение патологии-провокатора. Это актуально для того случая, когда пожелтение кожи произошло из-за другого недуга. Понадобится принять меры, чтобы нейтрализовать отрицательный ответ со стороны организма.
Чаще всего врачи назначают следующее:
- Медикаментозная терапия. В её рамках будут применяться глюкокортикостероиды, такие как Преднизолон и Дексаметазон. Могут потребоваться иммунодепрессанты – Имуран и Циклофосфамид. Часто внутрь вводятся солевые растворы и коллоиды для нормализации состояния.
- Плазмаферез. Он требуется для очистки крови, поэтому нередко рекомендуется при гемолитической желтухе.
- Гемотрансфузия. В этом случае в кровь пациента вводятся эритроциты, благодаря которым должно нормализовать самочувствие.
- Спленэктомия. Процедура подразумевает удаление селезёнки. Это требуется при возникновении повышенного разрушения эритроцитов.
Только комплексные мероприятия позволяют нормализовать самочувствие, поэтому приходится не только принимать медикаменты, но и посещать процедуры.
Лечение младенцев
Если у ребёнка обнаруживается гемолитическая желтуха, тогда требуется быстро принять меры. Важно предупредить возникновение осложнений, потому как они часто приводят к гибели новорожденного. Самостоятельно нельзя лечить детей, так как только врач поставит точный диагноз и подберёт подходящую терапию.
Медицинский специалист может назначить следующие процедуры:
- Лечение витаминами. Если присутствует гемолитическая желтуха, тогда у ребёнка развивается нехватка витамина B9. Придётся использовать фолиевую кислоту, а также глюкозу, витамины C, E. Малышам порекомендуют глюкокортикостероиды, которые разрешаются в детском возрасте – допустим, Преднизолон.
- Переливание крови. Эта процедура проводится при повышенном показателе билирубина в крови младенца, когда количество не удаётся нормализовать. Минус данного способа в том, что есть побочные эффекты, поэтому кровь переливают в крайних ситуациях.
- Фототерапия. Процедура нередко используется для детей, страдающих от желтухи. Малыша помещают в ультрафиолетовую лампу, которая будет воздействовать на билирубин и преобразовывать его в безопасное вещество. После этого элемент будет быстро выводиться из организма.
При комплексной терапии удаётся быстро нормализовать состояние ребёнка. Все процедуры проводятся под тщательным наблюдением врача, потому как важно наблюдать за изменением здоровья.
Питание и профилактические мероприятия
Больных младенцев рекомендуется кормить грудным молоком, чтобы поддерживать нормальное самочувствие.
Всем остальным пациентам придётся соблюдать диету, которая позволит быстрее избавиться от гемолитической желтухи.
Предстоит употреблять нежирное мясо, рыбу, крупы, макароны из пшеницы твёрдых сортов, овощи, молочные продукты. Все блюда должны быть варёными или тушёными, а от жареного придётся отказаться.
Предстоит воздержаться от солёной и жирной еды, а также от копчёного, острого и сладкого. Питаться необходимо дробно, маленькими порциями. Желательно есть 5-6 раз в сутки, чтобы пищеварительная система полноценно работала.
Диета помогает больным быстрее избавиться от гемолитической желтухи, а также предупредить возникновение осложнений. Если же человек входит в группу риска, тогда ему потребуются профилактические мероприятия.
Основные методы профилактики:
- Отказ от курения и употребления спиртных напитков.
- Использование только тех лекарств, которые назначил медицинский специалист.
- Введение иммуноглобулина. Процедура проводится для женщин во время беременности.
- Предупреждение интоксикации различными веществами.
- Новорожденных необходимо кормить грудью, а не смесями. Это позволит избежать многих заболеваний.
Нельзя однозначно предсказать исход болезни, поэтому врачи не делают точный прогноз. Совершеннолетних пациентов часто удаётся вылечить, если будет своевременно поставлен диагноз и назначено грамотное лечение. Если терапии не будет, тогда возникнут осложнения, опасные для здоровья.
У детей нередко прогнозы неблагоприятные, потому как тяжёлая форма желтухи приводит к летальному исходу. Могут появиться отклонения при ядерной желтухе. Если болезнь лёгкая или умеренная, тогда есть шанс вылечить новорожденного без опасных последствий. Исход лечения зависит от того, сможет ли врач составить правильную терапевтическую схему.
Источник: https://zdravpechen.ru/lechenie-i-profilaktika/gemoliticheskaya-zheltuha.html
Гемолитическая желтуха: что это такое, симптомы и у взрослых, диагностика и лечение
Гемолитическая желтуха представляет собой вариант надпеченочного желтушного синдрома, который обусловлен процессом гемолиза эритроцитов. Следствием патологии является желтушность и появление бледности кожного покрова и слизистых. Помимо этого для синдрома характерно появление целого ряда дополнительных симптомов, свидетельствующих о нарушениях в функционировании организма.
Основные причины гемолитической желтухи и механизмы развития патологии
Развитие гемолитической желтухи у взрослых наблюдается в случае повышения количества свободного билирубина, способного конъюгироваться в печени. При нормальном состоянии организма в нем разрушается от 100 до 200 млн. эритроцитов за один час, а срок их жизни составляет 120 суток. При развитии гемолитической формы желтухи показатель количества разрушаемых эритроцитов за единицу времени значительно возрастает.
- При уменьшении сроков жизни эритроцитов происходит их ускоренное разрушение, что приводит к накоплению билирубина в количестве, превышающем предельный печеночный порог, по этой причине непрямой билирубин начинает откладываться в тканях, что провоцирует формирование специфической клинической картины.
- Развитие гемолитической желтухи обусловлено теми же этиологическими факторами, что и патсостояния, сопровождающиеся усиленным внутрисосудистым и внесосудистым разрушением красных кровяных телец.
- Врачи-гематологи и гастроэнтерологи выделяют целый спектр причин вызывающих патологию. Причины гемолитической желтухи заключаются в:
- Наследственных дефектах эритроцитов и гемоглобина. Патологический процесс обусловлен генетическими врожденными энзимопатиями, которые заключаются в недостаточности пируваткиназы и глюкозо-6-дифосфатдегидрогеназы и несостоятельностью оболочек эритроцитов. Помимо этого желтуха гемолитического типа может быть спровоцирована при наличии гемоглобинопатиях.
- Воздействии гемолитических плазматических факторов. Процессы ускоренного разрушения красных кровяных телец могут быть спровоцированы антителами при наличии гемолитической болезни новорожденных и при осуществлении переливания изонесовместимой крови. Помимо этого ускоренный лизис способны спровоцировать гемолизины возбудителей целого спектра заболеваний. Эритроциты могут быть разрушены под влиянием компонентов некоторых фармакологических препаратов.
- Формировании обширных гематом, кровоизлияний и инфарктов. Большое количество образующегося в данном случае билирубина связано с активацией процесса массивного распада элементов крови при рассасывании крупного скопления последней в тканях организма и полостях тела. Гемолитическая надпеченочная желтуха может сопровождать ряд патологий таких, как желудочно-кишечное кровотечение, аневризма аорты, инфаркт миокарда, геморрагический инсульт и гемоторакс. Чаще всего такая ситуация возникает на фоне имеющегося заболевания.
- Механическом разрушении эритроцитов в сосудах. Такая ситуация возникает при сдавливании красных кровяных телец в периферической кровеносной системе, в ее сосудах, плотно прилегающих к костным выступам.
Помимо этого, проявления желтухи этого типа может свидетельствовать о наличии в организме больного некоторых злокачественных новообразований, имеющих различную локализацию.
Классификация гемолитической желтухи
- Систематизация различных форм гемолитической желтухи основана на учете этиологических факторов, под воздействием которых возникает гемолиз.
- Выбор такого типа классификации позволяет облегчить выбор оптимальной терапевтической тактики, способной максимально компенсировать первопричины появления патологии.
- Врачи выделяют несколько типов этого нарушения – гемолитические корпускулярные, экстракорпускулярные и постгеморрагические желтухи.
- Каждый из типов имеет свои особенности и обусловлен определенными патологическими причинами:
- корпускулярная желтуха обусловлена несостоятельностью эритроцитов;
- экстракорпускулярная желтуха провоцируется под воздействием внешних негативных факторов;
- постгеморрагические желтухи развиваются на фоне интенсивного распада красных кровяных телец, возникающего в области формирования кровоизлияний.
Несмотря на то, что существуют различные причины развития патологии и различные ее типы, основные симптомы являются сходными между собой.
Симптомы и признаки развития патологии
Одним из наиболее характерных признаков недуга является сочетание бледности покрова тела в совокупности с лимонным окрашиванием кожи, конъюнктивы органов зрения при одновременном отсутствии кожного зуда. Помимо этого у большинства больных регистрируется отклонение в окраске мочи, она становится значительно темнее.
Дополнительно возможно появление болевых ощущений в области живота, а также развитие диспепсических расстройств, проявляющихся в возникновении чувства тошноты, отрыжки и диареи.
Резкое обострение патологии – гемолитический криз клинически проявляется следующими характерными симптомами:
- Фебрильной лихорадкой.
- Появлением продолжительных и сильных головных болей.
- Миалгиями.
- Интенсивными болевыми ощущениями в области левого подреберья, что спровоцировано увеличением селезенки.
В том случае если недуг был спровоцирован возникновением острого отравления токсичными химическими компонентами или компонентами лекарственных средств, то к указанным признакам добавляются характерные симптомы наступления отравления.
Интоксикация может проявляться:
- угнетением сознания;
- тахикардией;
- падением артериального давления;
- расстройством в работе дыхательной и мочевыделительной системы.
Угнетение сознания может прогрессировать вплоть до наступления коматозного состояния.
Методы проведения диагностики нарушения
Определять патологию достаточно легко при наличии типичной клинической картины недуга. Отличительная особенность болезни – желтушное окрашивание кожного покрова тела при отсутствии чувства зуда и регистрация увеличения объема печени.
Диагностические мероприятия направлены на выявление первопричины, приведшей к появлению патологического состояния. Для этой цели проводится комплекс диагностических процедур, включающих в своем составе, как лабораторные анализы, так и инструментальные исследования.
План проведения диагностики патологии предполагает осуществление:
- Общего анализа крови.
- Биохимического анализа крови.
- УЗИ органов брюшной полости.
В процессе проведения диагностики может потребоваться использование дифференциальной диагностики синдромом Жильбера, паренхиматозной и механической желтухой, а также с патологиями, которые могут являться факторами появления различных типов гипербилирубинемий.
При выявлении патологии в период беременности, для выявления полной картины заболевания требуется женщине консультация не только врача гастроэнтеролога, но и врачей других специальностей. Такой подход позволит максимально точно выявить причину патологического состояния и принять адекватные меры для устранения.
Терапия патологии и возможные осложнения
Лечение гемолитической желтухи предполагает использование комплексной медикаментозной терапии. Тактика проведения терапевтических мероприятий зависит от причин спровоцировавших патологическое нарушение.
Одновременно с применением медикаментозного лечения, при необходимости, может использоваться хирургическое вмешательство и диетотерапия.
Диета, применяемая при выявлении патологии, направлена на нормализацию состояния печеночной ткани и ее функциональных возможностей. Диета предполагает существенное ограничение или полное исключение из рациона жирных и острых блюд, а также блюд приготовленных путем жарки. Исключаются продукты, имеющие в своем составе большое количество клетчатки и каротина.
Консервативная медикаментозная терапия предполагает использование следующих групп фармацевтических средств:
- глюкокортикостероидов – Преднизолона, Дексаметазона;
- иммунодепрессантов – Циклофосфамида, Имурана;
- коллоидных и солевых растворов;
- антибиотиков групп амфениколов, цефалоспоринов и сульфаниламидов, но их применение следует осуществлять с осторожностью;
Помимо этого при необходимости проводят медикаментозную стимуляцию ферментной системы, связанной с цитохромом Р450, что улучшает связывание билирубина. Дополнительно может использоваться фототерапия и обменное переливание крови.
При тяжелом течении патологии, в случае выявления гемолитической корпускулярной желтухи применяется хирургическое вмешательство, представляющее собой процедуру удаления селезенки, которая позволяет исключить процесс деструкции эритроцитов в кровяных синусах и их утилизацию макрофагами.
Прогноз течения патологии считается серьезным. Полное выздоровление возможно при отсутствии у больных тяжелых патологий и необратимых нарушений в печени.
При наличии надпеченочной желтухи значительно возрастает риск развития застойных явлений в желчном пузыре, что провоцирует формирование камней и прогрессирование желчнокаменной болезни. Осложнением патологии может являться нефропатия с развитием острой почечной недостаточности. При длительном течении патологии может возникнуть печеночная недостаточность.
Основной рекомендацией по предупреждению возникновения нарушения является проведение регулярной диагностики и тестирования у людей, склонных к возникновению заболевания.
Источник: https://blotos.ru/gemoliticheskaya-zheltuha
Гемолитическая желтуха: причины, симптомы, лечение
Желтуха встречается у пациентов разных возрастных групп – от новорожденных, у которых на является физиологичной, до взрослых. Во вором случае она указывает на развитие патологического процесса в печени. В данной статье речь идет о гемолитической желтухе.
Общая характеристика
Это комплекс симптомов, то есть признаков нарушения работы печени. Выражается он яркой клинической картиной – окрашиванием кожи в желтый цвет. Помимо кожных покровов, в процесс вовлекаются слизистые поверхности – конъюнктива глаз, слизистая рта.
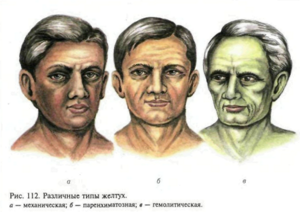
Оттенок кожи при этом варьирует от лимонного до оранжево-коричневого. Так ведёт себя наш организм, когда билирубина в крови становится слишком много – он начинает «отлаживать» его в кожных покровах – те, в свою очередь, обретают ненормальный для себя окрас.
Сама по себе желтуха не является болезнью – она лишь свидетельствует о том, что в организме развивается патологический процесс.
Желтуха бывает:
- Неонатальная – или желтуха новорожденных. Распространённая патология, занимающая 4-е место по частоте среди всех болезней у новорожденных (или у 0,7%);
- Механическая желтуха – является следствием желчекаменной болезни. Встречается у 40% с данной патологией, и у 99% – с онкологическими поражениями печени;
- Паренхиматозная желтуха – результат воздействия вирусов на железу, развивается в стадии декомпенсации.
Причины развития
Выше уже говорилось, что желтуха – следствие скопления билирубина, находящего количественно выше положенной нормы. Это соединение являет собой печеночный пигмент, образовавшийся из гемоглобина.
Механизм формирования желтухи можно отразить поэтапно:
- Спустя 120 суток эритроциты неминуемо подвергаются смерти, или распаду. Из них поступает гемоглобин, из которого в будущем формируется билирубин.
- В печени и селезёнке этот гемоглобин подвергается ряду превращений – конечным продуктом осуществленных реакций становится билирубин.
- Соединение вовлекается в кровяное русло – являясь гидрофобом, для своих «путешествий» с током крови он использует альбумины – белковые соединения.
- Попадая в гепатоциты (клетки печени), образует связи с глюкуроновой кислотой – до этого билирубин называют свободным, после этого процесса – связанным.
- Выходит в желчные капилляры.
- Из них поступает в желчный пузырь – там идет скопление накопленной желчи, которая выделяется по мере надобности – данный процесс зависит т приема пищи.
- Выходя в кишечник, билирубин взаимодействует с ферментами – в результате он распадается на мезобилиноген и уробилиноген. При этом последний ответственен за окрас кала, выделяемого человеком.
- Некоторая часть уробилиногена снова всасывается в кишечник и возвращается в печень с током крови – в норме он полностью метаболизируется железой – об этом можно судить по общему анализу мочи (нормальными показателями считаются те, в которых уробилин в моче отсутствует).
- Но 4 мг его последователя – стеркобилиногена – попадает в кровяное русло и выводится почками – именно он окрашивает мочу в соломенно-желтый цвет.
Нарушения хотя бы одного из пунктов цикла образования и связывания билирубина может стать причиной развития желтухи. Факторами её появления можно назвать перечисленные ниже явления.
Непроходимость желчных протоков – может быть полной или частичной. Данное явление становится причиной развития механической желтухи – билирубин физически не может проникнуть через суженные пути. «Помешать» в этом ему могут такие явления, как:
- Камни в пузыре или протоках;
- Киста головки поджелудочной железы;
- Опухоли, локализованные в протоках;
- Абсцессы печени;
- Стенозы путей, выводящих желчь.
Давление желчи в пузыре нарастает, она начинает пропитываться через его стенки, билирубин, таким образом, проникает в кровь, и с её током попадает к коже и слизистым, окрашивая их. Кал пациента при этом обесцвечен, так как билирубин не транспортируется в кишечник, а вот кровь, наоборот, обретает из-за высокого содержания в ней билирубина коричневый окрас.
Непроходимость желчного пузыря – симптомы и механизм развития тот же, что и при непроходимости протоков – кожа и слизистые желтая, кал обесцвечен.
Гепатиты, циррозы и иные болезни печени – формируют паренхиматозную желтуху. При этом поражение происходит на клеточном уровне – вирусы, бактерии и их токсины сильно повреждают гепатоциты, что отражается на её функциях. Мононуклеоз, лептоспироз, гепатиты острой и хронической форм, сепсис – состояния бактериальной и вирусной природы, способные спровоцировать развитие желтухи.
К неинфекционным факторам относят алкогольную, грибную, наркотическую и другие интоксикации. Патогенез такой желтухи заключается в том, что резко нарушается транспорт и связывание билирубина. Кроме этого, разрушаются гепатоциты.
Так получают развитие цитолитический и холестатический синдромы – при них происходит застой желчи и высвобождение билирубина – от этих патологических явлений зависит клиническая картина паренхиматозной желтухи.
Этот тип желтухи иногда называют «красной» – из-за красноватого оттенка кожи.
Важно знать! Людям, принимающим таблетки «по поводу и без», должны понимать, что некоторые группы лекарственных средств крайне токсичны для печени и могут стать причиной развития паренхиматозной желтухи. Основные группы препаратов опасных для печени – антидепрессанты, тимолептики, нейролептики, препараты для иммуносупрессии, нитрофураны.
Преждевременный распад красных кровяных телец – эритроцитов – становится причиной развития надпеченочной желтухи.
Эритроциты распадаются с высокой скоростью, так что непрямой билирубин выделяется в больших количествах, а печень не успевает его преобразовать.
Основные причины такого явления не выяснены (имеют аутоиммунную природу), но в их основе лежат заболевания селезенки и анемии, наследственные патологии.
Такая желтуха получила название гемолитическая. Вследствие того, что часть билирубина становится связанной, а часть – нет, первый попадает в гепатоциты, второй попадая в кровь, окрашивает кожные и слизистые покровы в лимонный цвет.
Отдельно стоит сказать о синдроме Жильбера – генетическом заболевании, которое также может стать причиной развития гемолитической желтухи.
Важно знать! При желтухе существует определённая закономерность пожелтения поверхности кожи и слизистых – первыми окрашиваются склеры, затем – мягкое нёбо, последней окрашивается кожа. Эта схема может сыграть важную роль при самодиагностике. При отсутствии терапии далее кожа обретёт зеленоватый окрас – благодаря биливердину – а затем – тёмно-бронзовую окраску.
Показатели билирубина в норме
- В крови – 5,1 – 21,5 мкм/л – при это часть свободного билирубины – 4-16 км/л, связанного – 1-5 мкм/л. в процентном соотношении это в среднем 80% к 20%;
- Гипербилирубинемия – повышение показателей выше 30-34 мкм/л – с помощью этих цифр можно определить степень тяжести желтухи.
Стадии патологии
- Легкая форма – показатели билирубина в крови – до 85 мкм/л;
- Умеренная форма – показатели билирубина – 86 – 169 мкм/л;
- Тяжелая форма – показатели билирубина – выше 170 мкм/л.
Уровень билирубина зависит от патологии, которая стала причиной желтухи. Если у пациента наблюдается полное закрытие протока желчевыводящих путей, он растет в сутки на 30-40 единиц.
При частичном закрытии рост показателей билирубина не такой интенсивный. Цвет кожи пациентов окрашивается в зависимости от степени кровоснабжения кожи и её цвета вне патологии.
Симптомы механической желтухи
Основная триада симптомов при данной патологии:
- Выраженный зуд – который возникает по причине скопления желчных кислот в крови, что раздражает нервные окончания пациента. Качество жизни ухудшается постоянным желанием пациента почесаться, что лишает его сна в ночное время;
- Кожа и слизистые – желтушны. При этом интенсивность и скорость окраски быстрее и выраженнее, чем при других видах желтух;
- Авитаминоз, снижение массы тела – без желчи не усваиваются жирные кислоты и жирорастворимые витамины. Их отсутствие вызывает осложнения в виде остеопороза, куриной слепоты, полиневропатии и многих других.
Основная триада симптомов при гемолитической (надпеченочной) желтухе:
- Лимонный цвет кожи – интенсивность окрашивания – умеренная. Надпеченочная желтуха всегда проходит совместно с анемией – причиной которой становится распад эритроцитов. Зуд кожи – умеренный;
- Спленомегалия – увеличение селезёнки в размерах, иногда сопровождается увеличением печени – это происходит из-за интенсивного распада эритроцитов. Кал и моча пациентов – темные;
- Изменение формулы крови – связанный билирубин остается на том же уровне, в то время как свободный резко увеличивается. В крови наблюдается много ретикулоцитов – новое поколение эритроцитов, сформированное на смену распавшимся.
Основные симптомы паренхиматозной желтухи
Клиническая картина этой желтухи напрямую зависит от первопричины её возникновения – гепатиты вирусной этиологии, циррозы, интоксикации лекарствами, алкоголем и т.д.
Для этих заболеваний характерны:
- Тошнота;
- Рвота;
- Боли в эпигастральной области;
- Кожный зуд;
- Оттенок кожи – желто-красный.
Транзиторная желтуха новорожденных
Таким термином медики называют временное пожелтение кожи у новорождённых.
© 2018 – 2019, MedPechen.ru. Все права защищены.
Источник: https://MedPechen.ru/gemoliticheskaya-zheltuha.html
Гемолитическая желтуха
Гемолитическая желтуха — это вариант надпеченочного желтушного синдрома, обусловленный гемолизом эритроцитов. Проявляется желтушностью и бледностью кожных покровов и слизистых, спленомегалией, потемнением мочи и кала, гемолитическими кризами. Диагностируется с помощью общего анализа крови, определения концентрации непрямого и общего билирубина, УЗИ органов брюшной полости. Для лечения используют кортикостероиды, цитостатики, антибиотики, активаторы печеночных ферментов, инфузионную и фототерапию, переливание компонентов крови. По показаниям проводят спленэктомию.
Гемолитическая (плейохолическая) желтуха развивается при превышении уровня свободного билирубина, который может беспрепятственно конъюгироваться в печени.
В обычных условиях в человеческом организме разрушается до 100-200 млн. эритроцитов за час, при этом срок жизни красных клеточных элементов крови составляет в среднем 120 дней.
Из 1 г гемоглобина, выделяющегося при гемолизе, образуется 35 мг неконъюгированного пигмента (около 250-350 г/сут).
Печень обладает 3-4-кратным функциональным резервом для связывания избытка билирубина. При укорочении срока жизни эритроцитов, их ускоренном разрушении концентрация пигмента превышает предельный печеночный порог конъюгации, непрямой билирубин накапливается в крови, откладывается в тканях, что сопровождается формированием характерной клинической картины.
Гемолитическая желтуха
Заболевание развивается на фоне гемолиза с образованием большого количества непрямого билирубина, который не успевает конъюгироваться гепатоцитами.
Гемолитическая форма желтухи вызывается теми же этиологическими факторами, что и патологические состояния с усиленным внутрисосудистым или внесосудистым разрушением эритроцитов.
Специалисты в сфере современной гастроэнтерологии и гематологии выделяют следующие причины расстройства:
- Наследственные дефекты эритроцитов и гемоглобина. Гемолиз может быть обусловлен генетически обусловленными энзимопатиями (недостаточностью пируваткиназы, глюкозо-6-фосфатдегидрогеназы), несостоятельностью эритроцитарных оболочек (наследственным микросфероцитозом, акантоцитозом, овалоцитозом, пароксизмальной ночной гемоглобинурией). Желтуха гемолитического типа также наблюдается при гемоглобинопатиях (талассемии, серповидно-клеточной анемии и др.).
- Воздействие гемолитических плазматических факторов. Реакцию гемолиза вызывают антитела при гемолитической болезни новорожденных и переливании изонесовместимой крови, гемолизины возбудителей кори, краснухи, сепсиса, эпидемического паротита, лептоспироза, малярийные плазмодии, змеиный и другие гемотоксичные яды (сероводород, мышьяк, свинец, фосфор, анилин, нитробензол), Эритроциты разрушаются под влиянием ряда фармпрепаратов (сульфаниламидов, антипиретиков, хининов).
- Обширные кровоизлияния, инфаркты. Повышенное образование свободного билирубина связано с массивным распадом элементов крови при рассасывании крупных гематом в мягких тканях, паренхиматозных органах, полостях тела. Гемолитической надпеченочной желтухой осложняются массивные желудочно-кишечные кровотечения, расслаивающая аневризма аорты, инфаркт миокарда, легкого, геморрагический инсульт, гемоторакс. Обычно такое состояние связано с существующим заболеванием, травмой.
- Механическое разрушение эритроцитов в сосудах. Красные кровяные тельца подвергаются внутрисосудистому гемолизу при их сдавлении в периферических кровеносных сосудах, прилегающих к костным выступам (маршевая гемоглобинурия), турбуленции потока крови при дисфункции протезов сердечных клапанов. Гемолиз также возникает при прохождении эритроцитов через фибриновые депозиты в артериолах при ДВС-синдроме, гемолитико-уремическом синдроме, тромботической тромбоцитопенической пурпуре.
У части пациентов разрушение красных кровяных клеток с развитием надпеченочной желтухи наблюдается в рамках клинической картины злокачественных опухолей разной локализации, лейкозов, лимфопролиферативных заболеваний, пернициозной анемии Аддисона-Бирмера, системных патологий соединительной ткани. Гемотоксическое действие оказывают мощные ионизирующие воздействия при лучевой болезни, радиотерапии. Физиологическая желтуха возникает у новорожденных при усиленном гемолизе фетального гемоглобина на фоне низкой активности печеночных ферментов.
В основе механизма развития гемолитической желтухи лежит относительная функциональная недостаточность печеночных клеток, неспособных связать большое количество свободного билирубина, образовавшегося при гемолизе эритроцитов.
Дополнительным патогенетическим фактором является нарушение внутриклеточного транспорта пигмента в гепатоцитах при его высокой концентрации.
В результате неконъюгированный билирубин связывается с альбуминами и циркулирует в крови в виде водонерастворимых билирубин-альбуминовых комплексов, которые не могут выводиться с мочой.
Жирорастворимый свободный пигмент легко проникает через клеточные и митохондриальные мембраны, окрашивает в желтый цвет кожу и слизистые оболочки, нарушает процессы окислительного фосфорилирования, синтез белков, трансмембранный потенциал клеток.
Поражение ядер головного мозга, особо чувствительных к токсическому эффекту непрямого билирубина, приводит к развитию энцефалопатии (ядерной желтухи) с выраженной неврологической симптоматикой.
Связывающая способность альбуминов оказывается недостаточной при непрямой гипербилирубинемии более 260-550 мкмоль/л.
Активная конъюгация пигмента в печени сопровождается его усиленной экскрецией в просвет кишечника с образованием уробилиногена в тонкой кишке и затем стеркобилиногена — в толстой. Избыточное количество всосавшегося в кровь уробилиногена, который не может полностью элиминироваться гепатоцитами, продолжает циркулировать в крови.
Высокий уровень экскретируемого с мочой стеркобилиногена, всосавшегося в геморроидальных венах, и стеркобилина в кале придает экскрементам характерную коричневую окраску. После исчерпания способности гепатоцитов выделять прямой (конъюгированный) билирубин в желчь происходит обратная диффузия связанной формы пигмента в кровь.
Систематизация форм гемолитической желтухи учитывает этиологические факторы, под влиянием которых произошел гемолиз. Такой подход позволяет выбрать оптимальную терапевтическую тактику, максимально компенсирующую действие первопричины заболевания. Гастроэнтерологи и гематологи различают следующие типы гемолитических надпеченочных желтух:
- Гемолитические корпускулярные желтухи. Связаны с различными видами несостоятельности эритроцитов — дефицитом или недостаточной активностью ферментных систем, дефектами гемоглобина, мембранных структур. Обычно корпускулярные плейохолические желтухи вызваны генетическими аномалиями, их лечение является преимущественно симптоматическим.
- Гемолитические экстракорпускулярные желтухи. К разрушению эритроцитов приводит действие различных внешних факторов — антител, микробных токсинов, гемолитических ядов, механических нагрузок. Наряду с устранением отдельных симптомов это позволяет использовать методы, направленные на элиминацию этиопатогена и отдельные звенья патогенеза гемолиза.
- Гемолитические постгеморрагические желтухи. Возникают на фоне массивного распада эритроцитов в участках кровоизлияний. Обычно осложняют течение тяжелых травм и других неотложных состояний. Прогнозирование развития надпеченочной желтухи дает возможность назначить превентивную терапию для предупреждения дальнейших осложнений.
Характерный признак заболевания — сочетание бледности кожных покровов с лимонно-желтым окрашиванием кожи, конъюнктивы глаз при отсутствии кожного зуда. У большинства пациентов с надпеченочной желтухой наблюдается потемнение мочи. Могут возникать умеренные боли в животе, диспепсические расстройства – тошнота, отрыжка, диарея.
Обострение заболевания (гемолитический криз) клинически проявляется фебрильной лихорадкой, головной болью, миалгиями, интенсивными болями в левом подреберье вследствие увеличения селезенки.
Если заболевание вызвано острым отравлением химическими соединениями или лекарственными средствами, присоединяются интоксикационные симптомы в виде угнетения сознания вплоть до комы, выраженной тахикардии, падения АД, расстройств дыхания и мочевыделения.
Наличие у пациента надпеченочной желтухи повышает риск застойных явлений в желчном пузыре, что приводит к формированию пигментных камней и обструкции желчевыводящих протоков.
Осложнением гемолитической желтухи может стать токсическая нефропатия с острой почечной недостаточностью, развивающаяся при выраженных нарушениях биохимического состава крови и накоплении токсических соединений.
При длительном течении заболевания возможно возникновение печеночной недостаточности, при которой происходит резкое угнетение всех функций органа, что клинически проявляется кахексией, дистрофическими изменениями, стойкими нарушениями метаболических процессов. Плейохолическая желтуха иногда осложняется билирубиновой энцефалопатией вследствие интоксикации головного мозга.
Постановка диагноза не представляет затруднений при наличии типичной клинической картины заболевания. Отличительный признак гемолитической желтухи — желтушное окрашивание кожи без кожного зуда и увеличения печени. Диагностический поиск направлен на выявление первопричины болезни. План обследования включает следующие инструментальные и лабораторные методы:
- Общий анализ крови. При проведении исследования определяется резкое уменьшение количества гемоглобина и эритроцитов с одновременным повышением содержания ретикулоцитов свыше 1%. При морфологической оценке могут выявляться специфические клетки, указывающие на определенный вид гемолитической анемии: сфероциты, мишеневидные, серповидные эритроциты. В остром периоде и при аутоиммунных процессах наблюдается лейкоцитоз со сдвигом формулы влево.
- Биохимический анализ крови. Патогномоничный признак надпеченочной желтухи — повышение концентрации свободного билирубина. Исследование позволяет установить степень тяжести болезни по уровню общего билирубина: до 80 мкмоль/л — легкая, 80-150 мкмоль/л — средняя, свыше 150 мкмоль/л — тяжелая форма. О гемолитической природе заболевания свидетельствует повышение содержания ЛДГ-5, выделяющейся из разрушенных эритроцитов, и снижение гаптоглобина.
- УЗИ брюшной полости. При плейохолической желтухе во время ультразвукового исследования ОБП определяется значительное увеличение селезенки при обычно нормальных размерах печени и структуре печеночной паренхимы. Также сонографически удается выявить заболевания гепатобилиарной системы, которые могут сочетаться с гемолитической патологией: желчнокаменную болезнь, холецистит, фиброзные поражения печени, изменения печеночных сосудов.
Концентрация АЛТ, АСТ, щелочной фосфатазы обычно в пределах нормы. В общем анализе мочи обнаруживается высокое содержание стеркобилиногена и уробилина, билирубинурия отсутствует. В копрограмме отмечается повышенный уровень стеркобилина.
Для комплексной оценки состояния печени при желтухе может выполняться КТ, МРТ, холангиопанкреатография. Дополнительно проводится исследование осмотической резистентности эритроцитов, которая повышается при талассемии и снижается при гемолитической сфероцитарной анемии.
В тесте Кумбса могут выявляться антиэритроцитарные антитела.
Дифференциальную диагностику осуществляют с синдромом Жильбера, паренхиматозной и механической желтухой, а также с заболеваниями, которые могут служить причиной указанных видов гипербилирубинемий — гепатитами, лептоспирозом, желтушной формой инфекционного мононуклеоза, псевдотуберкулезом, иерсиниозом, амебиазом, желчнокаменной болезнью, опухолями печени и Фатерова соска. По направлению врача-гастроэнтеролога при наличии показаний пациента консультирует гематолог, абдоминальный хирург и другие специалисты.
Рекомендована комплексная терапия, позволяющая по возможности устранить причину гемолиза, воздействовать на патогенетические звенья, купировать угрожающие жизни симптомы.
Лечение гемолитической формы надпеченочной желтухи обычно является консервативным и сочетается с диетотерапией, направленной на поддержание нормальной работы печени.
Показано существенное ограничение или полное исключение жирных, жареных, острых блюд, продуктов, содержащих много каротина и грубой клетчатки. С учетом возможной причины гемолитической анемии и желтухи план лечения включает:
- Кортикостероиды. Назначение иммуносупрессорной гормональной терапии оправдано при диагностике аутоиммунных расстройств, провоцирующих развитие приобретенной гемолитической анемии. У некоторых пациентов с желтухой более эффективным оказывается прием цитостатических препаратов.
- Антибиотики. Используются при гемолизе, обусловленном действием бактериальных токсинов. Рекомендуются средства, не вступающие в конкурентное вытеснение билирубина из соединений с глюкуроновой кислотой. Препараты из групп амфениколов, цефалоспоринов, сульфаниламидов применяются с осторожностью.
- Инфузионная терапия. Проводится при гемолитических процессах токсического происхождения. Введение коллоидных и кристаллоидных растворов при необходимости дополняется форсированным диурезом, энтеросорбентами, антидотами для связывания отравляющих веществ, гемосорбцией, плазмаферезом, гемодиализом.
- Индукторы ферментов печени. Активируют микросомальную ферментную систему, которая связана с цитохромом P450. В результате повышения метаболизма гепатоцитов улучшается связывание билирубина, циркулирующего в крови. Стимуляция ферментов эффективна при наличии функционального резерва печени.
- Фототерапия. Направлена на снижение гипербилирубинемии. Используется при повышении уровня билирубина до субтоксических и токсических концентраций. Способствует переводу неконъюгированного пигмента в водорастворимую изомерную форму, которая экскретируется почками и печенью без образования альбуминовых комплексов.
- Обменное переливание крови. Обычно выполняется при иммунных гемолитических состояниях с критическим для нервной системы содержанием свободного билирубина. За одну процедуру может заменяться до 70% ОЦК, благодаря чему уменьшается билирубинемия, восполняется дефицит эритроцитов, купируется гипоксия.
- Удаление селезенки. Хирургическое лечение показано при тяжелом течении гемолитической корпускулярной желтухи у пациентов с наследственными эритроцитарными ферментопатиями и мембранопатиями. Спленэктомия позволяет исключить деструкцию эритроцитов в синусах органа и их утилизацию макрофагами.
Поскольку гемолитический вариант надпеченочной желтухи зачастую проявляется на фоне наследственных анемий, которые трудно поддаются лечению, прогноз заболевания считается серьезным. Полное выздоровление наблюдается у пациентов без тяжелых интеркуррентных патологий при отсутствии необратимых нарушений функций печени.
Специфическая профилактика гемолитической желтухи не разработана.
Для предупреждения болезни необходимо проводить своевременную диагностику и комплексную терапию гемолитических анемий, тяжелых инфекционных заболеваний, соблюдать правила совместимости крови при гемотрансфузиях, избегать полипрагмазии и назначения потенциально гемотоксичных медикаментов.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/hemolytic-jaundice



 При комплексной терапии удаётся быстро нормализовать состояние ребёнка. Все процедуры проводятся под тщательным наблюдением врача, потому как важно наблюдать за изменением здоровья.
При комплексной терапии удаётся быстро нормализовать состояние ребёнка. Все процедуры проводятся под тщательным наблюдением врача, потому как важно наблюдать за изменением здоровья.
 Развитие гемолитической желтухи у взрослых наблюдается в случае повышения количества свободного билирубина, способного конъюгироваться в печени. При нормальном состоянии организма в нем разрушается от 100 до 200 млн. эритроцитов за один час, а срок их жизни составляет 120 суток. При развитии гемолитической формы желтухи показатель количества разрушаемых эритроцитов за единицу времени значительно возрастает.
Развитие гемолитической желтухи у взрослых наблюдается в случае повышения количества свободного билирубина, способного конъюгироваться в печени. При нормальном состоянии организма в нем разрушается от 100 до 200 млн. эритроцитов за один час, а срок их жизни составляет 120 суток. При развитии гемолитической формы желтухи показатель количества разрушаемых эритроцитов за единицу времени значительно возрастает.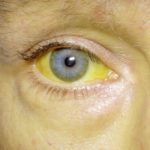 Систематизация различных форм гемолитической желтухи основана на учете этиологических факторов, под воздействием которых возникает гемолиз.
Систематизация различных форм гемолитической желтухи основана на учете этиологических факторов, под воздействием которых возникает гемолиз. Одним из наиболее характерных признаков недуга является сочетание бледности покрова тела в совокупности с лимонным окрашиванием кожи, конъюнктивы органов зрения при одновременном отсутствии кожного зуда. Помимо этого у большинства больных регистрируется отклонение в окраске мочи, она становится значительно темнее.
Одним из наиболее характерных признаков недуга является сочетание бледности покрова тела в совокупности с лимонным окрашиванием кожи, конъюнктивы органов зрения при одновременном отсутствии кожного зуда. Помимо этого у большинства больных регистрируется отклонение в окраске мочи, она становится значительно темнее. Лечение гемолитической желтухи предполагает использование комплексной медикаментозной терапии. Тактика проведения терапевтических мероприятий зависит от причин спровоцировавших патологическое нарушение.
Лечение гемолитической желтухи предполагает использование комплексной медикаментозной терапии. Тактика проведения терапевтических мероприятий зависит от причин спровоцировавших патологическое нарушение.